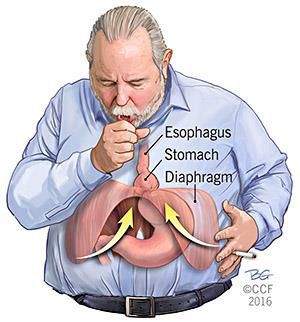
Параэзофагеальная и скользящая грыж
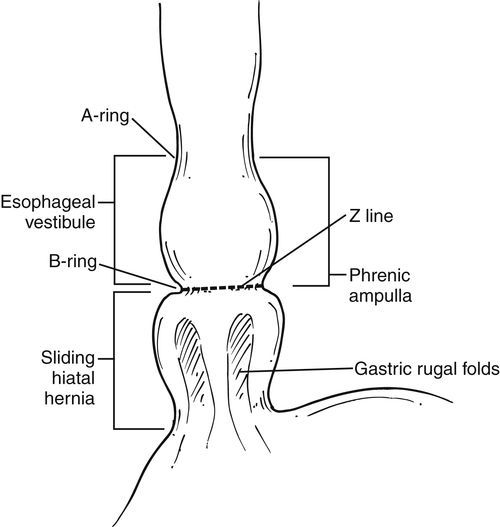
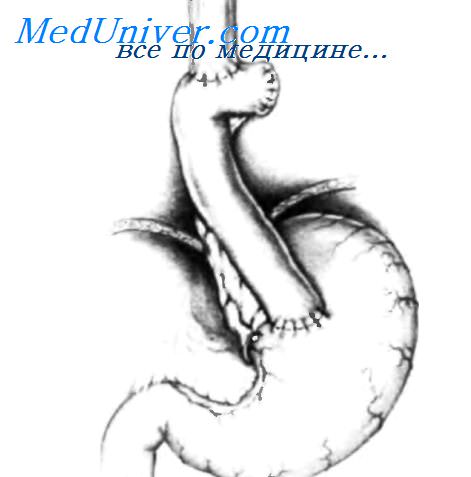
Параэзофагеальные грыжи пищеводного отверстия диафрагмы. Операции при параэзофагеальных грыжах.Параэзофагеальные грыжи пищеводного отверстия диафрагмы встречаются реже. Они отличаются от скользящих грыж тем, что пищеводно-желуцочный переход остается фиксированным к преаортальной фасции и медиальной дугообразной связке ниже диафрагмы. При этих грыжах нет недостаточности кардии. Параэзофагеальные грыжи имеют перитонеальный мешок, окружающий желудок, мигрировавший в грудную клетку. Осложнения параэзофагеальных грыж исключительно механические, иногда очень серьезные. Желудок постепенно поднимается в грудную клетку сначала фундальным отделом, а затем и большой кривизной, которая, поднимаясь, поворачивается вверх, в то время как малая кривизна остается в нижнем положении. Со временем в грудную полость может мигрировать весь желудок, окутанный париетальной плеврой. Несмотря на миграцию всего желудка в грудную клетку вместе с миграцией других органов брюшной полости, пищеводно-желуцочный переход остается фиксированным в нормальной поддиафрагмальной позиции. В некоторых случаях пищеводно-желуцочный переход может также мигрировать в грудную клетку, тогда имеет место смешанная грыжа, при которой часто встречается недостаточность кардии.
Смертность при осложнениях параэзофагеальных грыж высока, поэтому, хотя эти грыжи и протекают бессимптомно, желательно оперировать таких пациентов до возникновения осложнений, пока по общему состоянию они смогут перенести операцию. Показано, что пациентов следует оперировать, когда в грудную клетку мигрирует 60—70% желудка. Операция при параэзофагеальных грыжах пищеводного отверстия диафрагмы легче, чем при скользящей грыже, так как в большинстве случаев нет необходимости производить ангарефлюксную операцию. Низводят желудок и другие органы, мигрировавшие в грудную полость, резецируют грыжевой мешок и ушивают отверстие в диафрагме. Если пищеводно-желуцочный переход фиксирован ниже диафрагмы, необходимо принять меры предосторожности, чтобы не нарушить эту фиксацию. Антирефлюксную операцию следует производить только при смешанных грыжах. Некоторые авторы, однако, рекомендуют производить антирефлюксные операции во всех случаях параэзофагеальных грыж. Полное предоперационное обследование пациентов помогает решить вопрос о наличии сопутствующей скользящей грыжи срефлюксом. Хирургический доступ при параэзофагеальных грыжах не сложен, обычно операцию выполняют через брюшную полость. У пациентов с симптомами, свидетельствующими об осложнении грыжи заворотом, ущемлением, ишемией, гангреной или перфорацией, следует использовать торакальный или торакоабдоминальный доступ. Абдоминальный доступ автор использует в неосложненных случаях. При необходимости можно дополнить его торако-томией у пациентов, у которых грыжевой мешок сращен со средостением или желудок сращен с грыжевым мешком. Описываемый метод предложен Ellis исоавт.
Произведена верхняя срединная лапаротомия. Если необходимо более широкое операционное поле, резецируют мечевидный отросток и продлевают разрез на 5 или 6 см ниже пупка. Вскрывают брюшину, вставляют большой самоудерживающийся ретрактор Balfour. Полезно иметь в распоряжении ручной ретрактор, чтобы приподнять нижнюю часть грудины и реберного края и облегчить осмотр пищеводного отверстия диафрагмы. На рисунке показано, что у пациента с бессимптомным течением заболевания в грудную клетку мигрировало более половины желудка. Ретрактором Harrington приподнимают левую долю печени. Как отмечалось ранее, для хорошей визуализации пищеводного отверстия диафрагмы не всегда необходимо пересекать левую треугольную связку печени. У некоторых пациентов желудок целиком поворачивается и поднимается в грудную клетку. Ротация желудка может увлекать большой сальник и поперечную ободочную кишку. В некоторых случаях петли тонкого кишечника также мигрируют в грудную клетку. С помощью осторожной тракции правой рукой желудок опускают в брюшную полость. То же самое делают, если в грудную клетку мигрировал другой орган. У некоторых пациентов имеются сращения желудка с грыжевым мешком. То же может быть и с другими мигрировавшими органами. В таких ситуациях иногда бывает очень трудно низвести орган с использованием лишь абдоминального доступа. Тогда разрез можно продлить на грудную клетку, но лучше ушить абдоминальный разрез, изменить положение пациента и далее оперировать параэзофагеальную грыжу торакальным доступом.
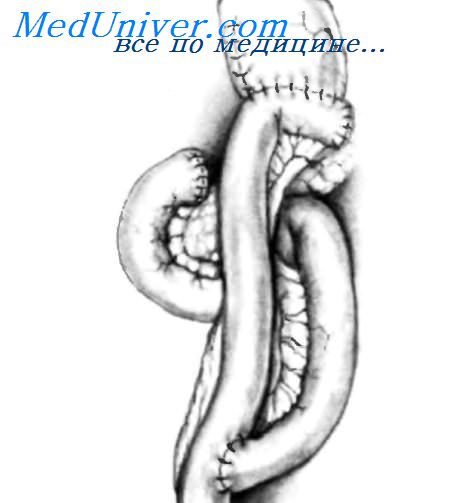
После низведения желудка резецируют грыжевой мешок, осуществляя тракцию вниз в брюшную полость зажимом Allis или Babcock и применяя тупое разделение тканей. Грыжевой мешок необходимо резецировать для предотвращения возможного рецидива грыжи. Желудок низведен в брюшную полость, и грыжевой мешок резецирован. Остальная часть операции состоит в ушивании пищеводного отверстия диафрагмы отдельными шелковыми и хлопковыми швами, как можно видеть на рисунке. Ушивание производят спереди желудка, а не сзади, как при скользящих грыжах пищеводного отверстия диафрагмы с рефлюксом, чтобы не нарушить нормальную фиксацию пищеводно-желудочного перехода к преаортальной фасции и медиальной дугообразной связке.
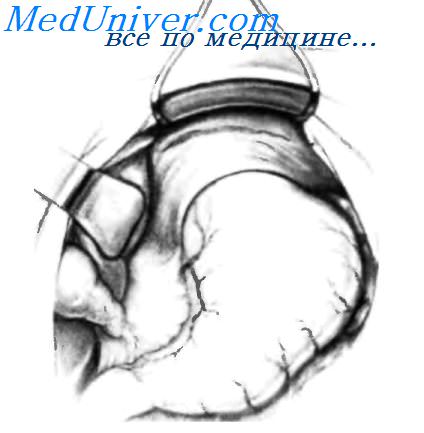
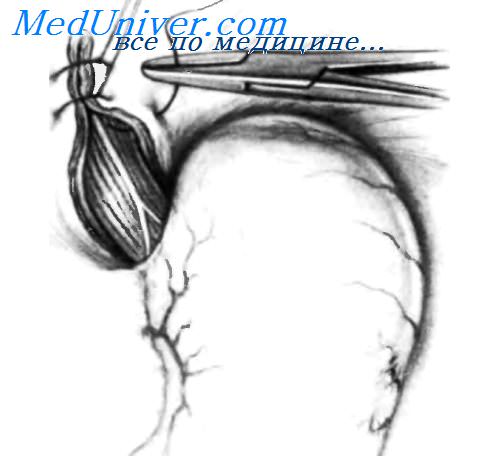
Ушивание пищеводного отверстия диафрагмы спереди желудка завершено; проверяют правильность наложения шва. Если кончик правого указательного пальца можно продвинуть между стенкой пищевода с назогастральным зондом (18 F) внутри и краем пищеводного отверстия, ушивание можно считать правильным. У пациентов, у которых большая часть желудка или весь желудок, так же как и другие органы брюшной полости, мигрировали в грудную клетку, целесообразно закончить операцию гастростомиеи, как показано на вставке. Гастростома фиксирует желудок к брюшной стенке, уменьшая вероятность рецидива путем миграции желудка в грудную клетку. – Также рекомендуем “Лапароскопические операции при грыжах пищеводного отверстия диафрагмы.” Оглавление темы “Резекция пищевода. Язвы желудка.”: |
Источник
Грыжа пищеводного отверстия диафрагмы – грыжевое выпячивание, образующееся при смещении в грудную полость анатомических структур, которые в нормальном положении размещаются под диафрагмой – абдоминального отрезка пищевода, кардиального отдела желудка, петель кишечника. Отмечается загрудинная боль, изжога, регургитация, дисфагия, икота, аритмия. Диагностика предусматривает проведение рентгенографии пищевода и желудка, эзофагоманометрии, эзофагогастроскопии. Лечение может включать фармакотерапию гастроэзофагеального рефлюкса или хирургическую тактику – пластику диафрагмальной грыжи.
Общие сведения
Грыжи пищеводного отверстия диафрагмы в современной герниологии встречаются достаточно часто. Вероятность образования диафрагмальной грыжи увеличивается пропорционально возрасту – с 9% у лиц моложе 40 лет до 69 % у лиц старше 70 лет. Наиболее часто грыжа пищевода образуется у женщин. В половине случаев заболевание протекает бессимптомно и остается нераспознанным. Иногда пациенты длительно лечатся у гастроэнтеролога по поводу сопутствующих заболеваний, определяющих ведущие клинические проявления, – хронического гастрита, холецистита, язвы желудка.
Грыжа пищеводного отверстия диафрагмы
Причины
Параэзофагеальная грыжа может носить врожденный или приобретенный характер. У детей патология, как правило, связана с эмбриональным пороком – укорочением пищевода и требует хирургического вмешательства уже в раннем возрасте. Приобретенные грыжи обусловлены инволютивными изменениями – развивающейся слабостью связочного аппарата пищеводного отверстия диафрагмы. С возрастом соединительнотканные структуры, удерживающие пищевод в диафрагмальном отверстии, подвергаются дистрофическим процессам, потере эластичности и атрофии.
Аналогичная ситуация часто наблюдается у астенизированных, детренированных лиц, а также людей, страдающих заболеваниями, связанными со слабостью соединительной ткани (синдромом Марфана, плоскостопием, варикозным расширением вен, геморроем, дивертикулезом кишечника и т. д.). В связи с этим параэзофагеальная грыжа нередко сопутствует бедренной грыже, паховой грыже, грыже белой линии живота, пупочной грыже.
Факторами, увеличивающими риск развития грыжи, служат обстоятельства, сопровождающиеся систематическим или внезапное критическим повышением внутрибрюшного давления:
- хронические запоры
- неукротимая рвота
- метеоризм
- асцит
- тяжелый физический труд
- одномоментный подъем тяжелого груза
- резкие наклоны
- тупая травма живота
- тяжелая степень ожирения
- сильный и длительный кашель при хроническом обструктивном бронхите, бронхиальной астме и других неспецифических заболеваниях легких.
По имеющимся данным, около 18% женщин с повторной беременностью страдают диафрагмальной грыжей. Также к развитию грыжи предрасполагает нарушение моторики пищеварительного тракта при гипермоторных дискинезиях пищевода, сопутствующих язвенной болезни ДПК и желудка, хроническому гастродуодениту, панкреатиту, калькулезному холециститу.
Возникновению грыж способствует продольное укорочение пищевода вследствие его рубцово-воспалительной деформации, развившейся в результате рефлюкс-эзофагита, эзофагеальной пептической язвы, химического или термического ожога. Прямым следствием ослабления связочного аппарата диафрагмы служит расширение пищеводного отверстия и образование грыжевых ворот, через которые абдоминальный участок пищевода и кардиальная часть желудка пролабируют в грудную полость.
Классификация
На основе рентгенологических признаков и объема смещения желудка в грудную полость современные абдоминальные хирурги и гастроэнтерологи различают три степени грыжевого выпячивания:
- I степень. Абдоминальная часть пищевода находится над диафрагмой, кардия расположена на уровне диафрагмы, а желудок непосредственно прилежит к ней.
- II степень. Отмечается смещение абдоминального отдела пищевода в грудную полость и расположение желудка в области пищеводного отверстия диафрагмы.
- III степень. В грудной полости находятся все поддиафрагмальные структуры – абдоминальная часть пищевода, кардия, дно и тело желудка (иногда антральный отдел желудка).
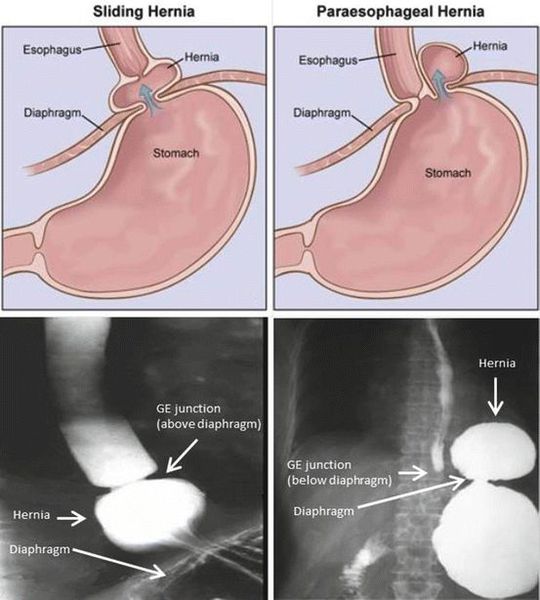
В соответствии с анатомическими особенностями выделяют скользящую, параэзофагеальную и смешанную диафрагмальную грыжи. При скользящей (осевой, аксиальной) грыже отмечается свободное проникновение абдоминальной части пищевода, кардии и дна желудка через пищеводное отверстие диафрагмы в грудную полость и самостоятельный возврат (при смене положения тела) обратно в брюшную полость. Аксиальные грыжи встречаются в большинстве случаев и в зависимости от смещаемого участка могут быть кардиальными, кардиофундальными, субтотальными или тотальножелудочными.
Параэзофагеальная грыжа характеризуется нахождением дистальной части пищевода и кардии под диафрагмой, но смещением части желудка в грудную полость и его расположением над диафрагмой, рядом с грудным отделом пищевода, т. е. параэзофагеально. Различают фундальные и антральные параэзофагеальные грыжи. При смешанной грыже сочетаются аксиальный и параэзофагеальный механизмы. Также в отдельную форму выделяют врожденный короткий пищевод с «внутригрудным» расположением желудка.

КТ ОБП (3D-реконструкция) пищевода и желудка. Аксиальная грыжа пищеводного отверстия диафрагмы, пищеводно-желудочный переход и кардия (красная стрелка) в грудной полости. Желудок (синяя стрелка), пищевод (зеленая стрелка).
Симптомы грыжи
Около половины случаев протекают бессимптомно или сопровождаются слабо выраженными клиническими проявлениями. Типичным признаком патологии считается болевой синдром, который обычно локализуется в эпигастрии, распространяется по ходу пищевода или иррадиирует в межлопаточную область и спину. Иногда боль может носить опоясывающий характер, напоминая панкреатит. Нередко отмечаются загрудинные боли (некоронарная кардиалгия), которые могут приниматься за стенокардию или инфаркт миокарда.
Дифферециальными признаками болевого синдрома при грыже пищеводного отверстия диафрагмы служат: появление болей преимущественно после еды, физической нагрузки, при метеоризме, кашле, в положении лежа; уменьшение или исчезновение болей после отрыжки, глубокого вдоха, рвоты, смены положения тела, приема воды; усиление болей при наклоне вперед. В случае ущемления грыжевого мешка возникают интенсивные схваткообразные боли за грудиной с иррадиацией между лопатками, тошнота, рвота с кровью, цианоз, одышка, тахикардия, гипотония.
У трети больных ведущим симптомом является нарушение сердечного ритма по типу экстрасистолии или пароксизмальной тахикардии. Зачастую данные проявления приводят к диагностическим ошибкам и длительному безуспешному лечению у кардиолога. Поскольку грыжа закономерно ведет к развитию гастроэзофагеальной рефлюксной болезни, возникает группа симптомов, связанных с нарушением пищеварения. Пациенты, как правило, жалуются на отрыжку желудочным содержимым или желчью, чувство горечи во рту, отрыжку воздухом. Нередко отмечается срыгивание недавно принятой пищей без предшествующей тошноты; регургитация чаще развивается в горизонтальном положении, ночью.
Патогномоничным проявлением заболевания служит дисфагия – нарушение прохождения пищевого комка по пищеводу. Данное проявление чаще сопровождает прием полужидкой или жидкой пищи, слишком холодной или горячей воды; развивается при поспешной еде или психотравмирующих факторах. Для грыжи пищевода также характерны изжога, икота, боли и жжение в языке, охриплость голоса.
Осложнения
При попадании желудочного содержимого в дыхательные пути может развиваться трахеобронхит, бронхиальная астма, аспирационная пневмония. В клинической картине часто отмечается анемический синдром, связанный со скрытым кровотечением из нижних отделов пищевода и желудка вследствие рефлюкс-эзофагита, эрозивного гастрита, пептических язв пищевода.
Диагностика
Обычно грыжи впервые выявляются при проведении рентгенографии ОГК, рентгенографии пищевода и желудка либо в ходе эндоскопического обследования (эзофагоскопии, гастроскопии). Рентгенологическими признаками патологии служат высокое расположение пищеводного сфинктера, нахождение кардии над диафрагмой, отсутствие поддиафрагмального отдела пищевода, расширение диаметра пищеводного отверстия диафрагмы, задержка бариевой взвеси в грыже и др.

КТ органов брюшной полости. Грыжа пищеводного отверстия диафрагмы. Пролабирование перигастральной клетчатки в грудную полость через расширенное пищеводное отверстие
В ходе эндоскопии, как правило, определяется смещение пищеводно-желудочной линии выше диафрагмы, признаки эзофагита и гастрита, эрозии и язвы слизистой. Для исключения опухолей пищевода производится эндоскопическая биопсия слизистой и морфологическое исследование биоптата. С целью распознавания латентного кровотечения из ЖКТ исследуется кал на скрытую кровь.
Особое место в диагностике грыжи пищеводного отверстия диафрагмы отводится эзофагеальной манометрии, позволяющей оценить состояние сфинктеров (глоточно-пищеводного и кардиального), двигательную функцию пищевода на различных уровнях (продолжительность, амплитуду и характер сокращений – спастический или перистальтический), а также отследить эффективность консервативной терапии. Для исследования среды ЖКТ проводится импедансометрия, гастрокардиомониторинг, внутрипищеводная и внутрижелудочная рН-метрия.
Лечение грыжи пищевода
Лечение начинают с консервативных мероприятий. Поскольку в клинике на первый план выходят симптомы гастроэзофагеального рефлюкса, консервативное лечение направлено главным образом на их устранение. В комплексное медикаментозное лечение включаются антацидные препараты (гидроксид алюминия и магния, алюминия гидроксид, магния карбонат, магния оксид и др.), Н2-блокаторы гистаминовых рецепторов (ранитидин), ингибиторы протонного насоса (омепразол, пантопразол, эзомепразол). Рекомендуется нормализация веса, соблюдение щадящей диеты, дробное питание с последним приемом пищи не позднее 3-х часов до сна, сон в кровати с приподнятым изголовьем, исключение физических нагрузок.
К хирургическим методам прибегают при осложненных формах грыж (сужении пищевода, ущемлении диафрагмальной грыжи), безуспешности медикаментозной терапии или диспластических изменениях слизистой пищевода. Среди всего многообразия способов выделяют следующие группы вмешательств: операции с ушиванием грыжевых ворот и укреплением пищеводно-диафрагмальной связки (пластика диафрагмальной грыжи, крурорафия), операции с фиксацией желудка (гастропексия), операции по восстановлению острого угол между дном желудка и абдоминальным отделом пищевода (фундопликация). При формировании рубцового стеноза может потребоваться резекция пищевода.
Прогноз и профилактика
Осложненное течение грыжи сопряжено с вероятностью развития катарального, эрозивного или язвенного рефлюкс-эзофагита; пептической язвы пищевода; пищеводного или желудочного кровотечения; рубцового стенозирования пищевода; перфорации пищевода; ущемления грыжи, рефлекторной стенокардии. При длительном течении эзофагита повышается вероятность развития рака пищевода. После хирургического вмешательства рецидивы наблюдаются редко.
Профилактика образования грыжи, прежде всего, заключается в укреплении мышц живота, занятиях ЛФК, лечении запоров, исключении тяжелых физических нагрузок. Пациенты с диагностированной диафрагмальной грыжей подлежат диспансерному наблюдению у гастроэнтеролога.
Источник
Дата публикации 17 сентября 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Наверняка, услышав слово «грыжа», многие представляют подкожное выпячивание на животе: пупочная, паховая, послеоперационная грыжи, а также грыжа белой линии живота. Но практически никто никогда не слышал о таком довольно распространённом заболевании, как грыжа пищеводного отверстия диафрагмы.
Впервые ГПОД была описана французским хирургом P. Ambroise в 1579 году и итальянским анатомом G. Morgagni в 1769 году, но, к сожалению, это заболевание до сих пор не так часто выявляется на ранних этапах, оставаясь не распознанным и не диагностированным, и поэтому не подвергается целенаправленному лечению.
В настоящее время в странах Европы и США число пациентов с тяжёлыми формами ГПОД увеличилось в 2-3 раза. В связи с этим у гастроэнтерологов появилось такое выражение: XX век — это век язвенной болезни, а XXI век — это век рефлюкс-эзофагита и ГПОД.
В России частота выявления ГПОД колеблется от 3% до 33%, а в пожилом возрасте — до 50% среди патологий желудочно-кишечного тракта (ЖКТ).
ГПОД составляют 98% всех грыж диафрагмы. В структуре заболеваний ЖКТ эти грыжи занимают третье место после желчнокаменной болезни, язвенной болезни желудка и 12-перстной кишки.[1][15]
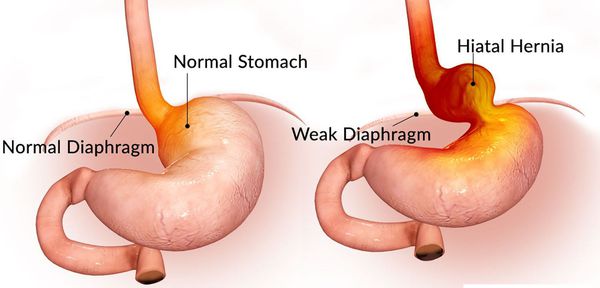
Грыжа пищеводного отверстия диафрагмы (ГПОД) — заболевание, при котором происходит смещение нижней части пищевода или желудка относительно диафрагмы из брюшной полости в грудную.
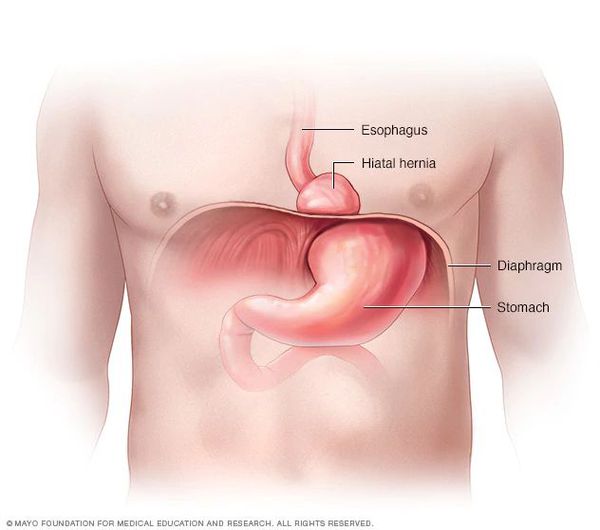
Очень редко через пищеводное отверстие могут выходить петли кишечника.
Среди причин возникновения ГПОД можно выделить несколько факторов:
- Механический фактор — расширение пищеводного отверстия некомпрессионного характера по причине раздвижения внутренних ножек диафрагмы. В результате этого отверстие увеличивается, и кардиальный отдел желудка постепенно подтягивается в средостение Раздвижение ножек диафрагмы провоцирует интенсивная нагрузка на мышцы и повышение внутрибрюшного давления.⠀⠀⠀⠀⠀
⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀
- Морфологический фактор — структурно-функциональная недостаточность органов и их структурных элементов в районе пищеводного отверстия диафрагмы. Ввиду данной недостаточности ослабевают мышечные и соединительнотканные структуры диафрагмы и повышается внутрибрюшное давление.
- Тракционный фактор — постепенное ослабление пищеводно-диафрагмальной связки и перерастяжение мышечно-сухожильного футляра (мембраны Бертелли-Лаймера). Недостаточность фиксирующего аппарата пищевода приводит к удлинению правой внутренней диафрагмальной ножки позади пищевода, что становится причиной образования отверстия, открывающего путь для продвижения кардиального отдела желудка в заднее средостение.[2][5][15][19]
Кроме того, на образование ГПОД влияет нарушение пищеводно-фундального угла (угла Гиса) и клапана Губарева (складки слизистой в месте перехода пищевода в желудок). Однако эти факторы не являются ведущими причинами образования грыжи, так как они возникают вследствие деструктивных процессов, указанных выше.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы грыжи пищеводного отверстия диафрагмы
У абсолютного большинства пациентов «увидеть ГПОД глазом» не возможно. Однако её можно заподозрить по предъявляемым жалобам при развитии некоторых осложнений ГПОД:
- хронических или острых желудочно-кишечных кровотечений;
- развития стеноза (сужения) дистального отдела пищевода;
- выраженная недостаточность кардии желудка, которая сопровождается регулярным срыгиванием пищи.
Также могут развиться клинические признаки таких заболеваний, как анемия, кахексия (крайнее истощение организма), водно-электролитные расстройства.[7][13][18]
Одним из ведущих методов диагностики является сбор жалоб пациента, позволяющий выявить клинические признаки болевого синдрома, гастроэзофагеального рефлюкса. При опросе больных стоит обращать внимание на следующие ведущие клинические симптомы:
- болевые ощущения в подложечной области;
- болевые ощущения за грудиной;
- изжога;
- жжение языка;
- рвота и тошнота;
- отрыжка;
- чувство горечи во рту;
- частые приступы икоты;
- срыгивание пищи во время наклонов туловища.
При наличии у пациента хотя бы одного из перечисленных симптомов нужно проводить фиброгастродуоденоскопию (ФГДС), а при наличии более двух — углублённое комплексное обследования с целью подтверждения или опровержения предварительного диагноза «ГПОД».[5][6][16]
Патогенез грыжи пищеводного отверстия диафрагмы
Рассматривая этиопатогенез ГПОД, трудно предположить его существенное отличие от патогенеза грыж иной локализации, к тому же диафрагмальная грыжа нередко обнаруживается у пожилых людей и пациентов с такими заболеваниями, как грыжа передней брюшной стенки, варикозное расширение вен нижних конечностей, дивертикул пищеварительного тракта, органоптоз, геморрой, плоскостопие и другие нарушения. Данный факт также свидетельствует о том, что у пациентов старше 60 лет диафрагмальные грыжи весьма часто сочетаются с паховыми, бедренными, пупочными грыжами или грыжей белой линии живота.
Таким образом предрасполагающими факторами грыжеобразования являются:
- процессы возрастного старения тканей;
- повышение внутрибрюшного давления по причине ненадлежащего рациона питания, ожирения, запоров, беременности и т. д.
Нарушение связочного аппарата пищевода у пациентов с ГПОД также связано с нарушением липидного обмена и дефицитом аскорбиновой кислоты в организме.
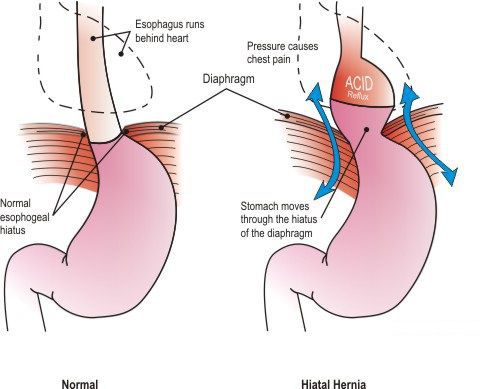
Механизм образования ГПОД следующий:
- расширение пищеводного отверстия образует своеобразные грыжевые ворота;
- повышение внутрибрюшного давления становится причиной «прохождения» внутренних органов — абдоминального отдела пищевода, прилегающей части желудка, кишечника или сальника — через «увеличившееся» пищеводное отверстие.
Классификация и стадии развития грыжи пищеводного отверстия диафрагмы
Классификация ГПОД строиться на анатомических особенностях:
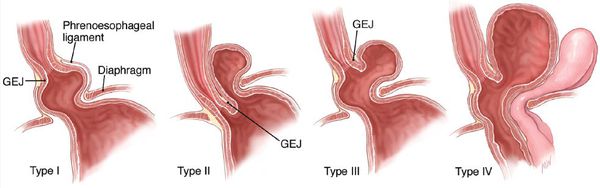
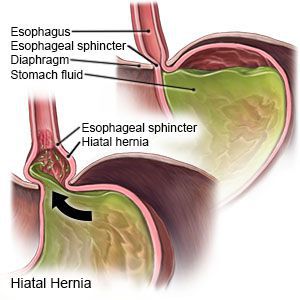
- Скользящая грыжа (аксиальная или осевая) — беспрепятственное смещение абдоминальной части пищевода, кардии и фундальной части желудка в грудную полость через расширенное пищеводное диафрагмальное отверстие и возвращение в брюшную полость (происходит в случае перемены положения тела);
- Невправимая грыжа — грыжа, «застрявшая» в грыжевых воротах и не способная продвинуться ни вперёд, ни назад.
- Параэзофагеальная грыжа — пищевод и кардия остаются на своих местах под диафрагмой, но часть желудка попадает в грудную полость и располагается близко к грудному отделу пищевода.
- Смешанный вариант ГПОД — сочетание скользящей и параэзофагеальной грыж.
По объёму проникновения желудка в грудную полость различают четыре степени тяжести ГПОД:
- ГПОД I степени (пищеводная) — проникновение в грудную полость абдоминального отдела пищевода, кардии и их расположение на уровне диафрагмы, при этом желудок прилегает к диафрагме;
- ГПОД II степени (кардиальная) — проникновение в грудную полость абдоминального отдела пищевода, при этом часть желудка находится непосредственно в области пищеводного отдела диафрагмы;
- ГПОД III степени (кардиофундальная) — расположение абдоминального отдела пищевода, кардии и части желудка непосредственно над диафрагмой;[7][12][13][17]
- ГПОД IV степени (гигантская) — расположение всех отделов желудка над диафрагмой.
Осложнения грыжи пищеводного отверстия диафрагмы
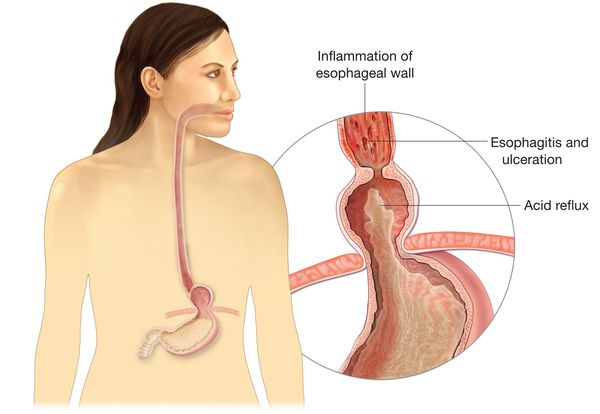
Основным осложнением ГПОД является рефлюкс-эзофагит. На фоне регулярного заброса желудочного содержимого (соляной кислоты и ферментов пищеварения) в просвет пищевода происходят воспалительные изменения пищеводной стенки, которые могут быть выражены в различной степени.
Длительное существование рефлюкс-эзофагита приводит к раковому перерождению стенки пищевода.
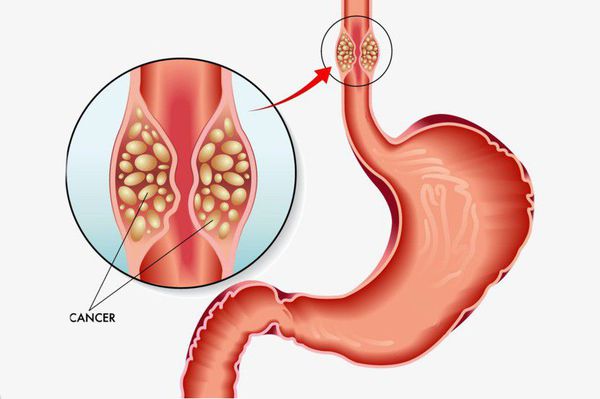
Также могут развиться такие заболевания, как хронический гастрит и пептическая язва грыжевой части желудка. Эти осложнения зачастую проявляются болями в эпигастрии, нарушением аппетита и т.д. Их симптомы обычно скрываются за клиническими проявлениями самой грыжи.
Длительное существование ГПОД способно стать причиной формирования рубцового стеноза (сужения) пищевода. Это грозит невозможностью прохождения из пищевода в желудок вначале твёрдой пищи, а при запущенных случаях не проходит и жидкая пища.
При ГПОД может развиться желудочно-кишечное кровотечение вследствие развития пептических язв, эрозий пищевода и желудка из-за постоянного заброса в пищевод желудочного сока и повреждения (эрозии) кровеносных сосудов. Также нередким осложнением ГПОД является уменьшение эритроцитов в крови (анемия). В случае острого массивного желудочного кровотечения и неустранённой кровопотери возникает гиповолемический шок и железодефицитная анемия, а в связи с атрофией фундального отдела желудка и нарушением выработки гастромукопротеина — белка, защищающего слизистую оболочку желудка — может возникнуть В12-дефицитная (пернициозная) анемия.
Очень редким осложнением ГПОД является её ущемление, некроз и перфорация стенки желудка с развитием перитонита. К ущемлению может привести абсолютно любой фактор, связанный с повышением внутрибрюшного давления — кашель (в особенности надсадный), физическая нагрузка и даже переедание.
Диагностика грыжи пищеводного отверстия диафрагмы
Для диагностики ГПОД, помимо детального расспроса пациента, используется почти все способы исследования, применяемые в гастроэнтерологии. К обязательным методам диагностики относятся:
- клиническое и рентгенологическое обследование;
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- эзофаготонометрия;
- pH-метрия пищевода и желудка;
- УЗИ брюшной полости.[12][158]
Ведущими инструментальными методами считаются рентген-диагностика и ФЭГДС.[8][16]
Рентген-диагностика
Благодаря рентгенологическому методу диагностики произведены фундаментальные исследования ГПОД, разработаны классификации, изучены различные формы данной патологии, разработан ряд показаний и противопоказаний к различным видам лечения хиатальных грыж.
Современное полное название — «Полипозиционное рентгендиагностическое исследование пищевода, желудка и двенадцатиперстной кишки с использованием жидкой взвеси сульфата бария на трахоскопе».
Данное рентгенологическое обследование позволяет достоверно диагностировать различные формы ГПОД, включая “малые” эзофагеальные грыжи, выявлять недостаточность кардии, гастроэзофагеальный рефлюкс, рефлюкс-эзофагит, исключать недостаточность кардии, связанную с нарушением пассажа пищи в нижележащих отделах ЖКТ.
Эндоскопическая эзофагогастродуоденоскопия
В середине XX века были разработаны и широко внедрены в клиническую практику новейшие технологии в эндоскопии. Они позволили значительно расширить возможности диагностики гастроэнтерологических заболеваний.
Особенность эндоскопической эзофагогастродуоденоскопии заключается в:
- использовании гибкой волоконной оптики и создании эндоскопических приборов — фиброгастроскопов;
- высокой разрешающей способности этих приборов с возможностью проводить исследования при визуализации изображения на мониторе;
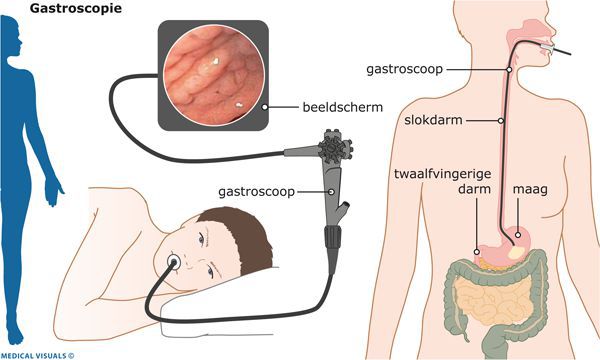
- малоинвазивности эндоскопической диагностики;
- минимальном проценте возникающих осложнений;
- отсутствии необходимости специальной подготовки пациента, проводимой перед началом эндоскопических исследований;
- амбулаторном характере способов эндоскопической диагностики.
Всё это позволяет рекомендовать данный метод диагностики не только пациентам, но и населению в целом для проведения диспансеризации и выявления заболевания на ранних этапах.
Конечно же, эндоскопическая диагностика ГПОД — непростая процедура, однако врачами ФЭГДС она рассматривается в качестве скринингового метода, показанного всем пациентам, включая людей с минимальными симптомами гастроэзофагеального рефлюкса, диспепсии или дисфагии (нарушения пищеварения или глотания), а также всем, кто страдает заболеваниями пищеварительного тракта.
К основным прямым и косвенным симптомам ГПОД, обычно проявляющимся при осуществлении ФЭГДС, относятся:
- уменьшенное расстояние от передних резцов до кардии;
- уменьшенная длина абдоминального отдела пищевода;
- грыжевая полость;
- “второй вход” в желудок;
- зияние (раскрытие) кардии или её неполное смыкание;
- пролапс (выпячивание) слизистой желудка в пищевод;
- рефлюкс (обратный ток) содержимого желудка в полость пищевода;
- сегментарная дилятация (расширение) пищевода в области девятого сегмента;
- отсутствующая, слабо визуализирующаяся или размытая Z-линия;

- уплощённая складка кардиоэзофагального перехода, обнаруженная во время инверсионного осмотра кардии;
- сглаженый угол Гисса, также обнаруженный во время инверсионного осмотра кардии.
Большую часть перечисленных эндоскопических симптомов ГПОД можно выявить благодаря видеомониторированию во время ФЭГДС, что пом?