Массаж при защемлении нерва при грыже
??Массаж при защемлении седалищного нерва и ишиасе в домашних условиях ??
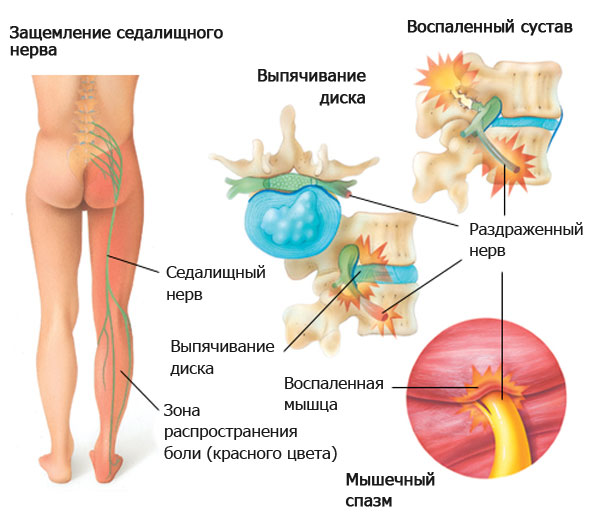
Защемление седалищного нерва — неприятный и болезненный недуг, возникающий в результате травм, заболеваний опорно-двигательного аппарата и переутомления. Воспаление сопровождается не только болью, но и слабостью, повышением локальной температуры тела, изменением цвета кожи, дрожью конечностей и даже отечностью. В домашних условиях облегчить состояние и ускорить процесс лечения можно при помощи простых массажных техник.
Что такое седалищный нерв
Седалищный нерв относят к основным нервам крестцового сплетения. Он является самым крупным в нервной системе, и образован корешками крестцового сплетения. Расположен нерв между большой ягодичной мышцей, близнецовыми мышцами, внутренней спиральной и квадратной мышцей бедра. Если провести прямую линию от седалищного бугра и большим вертелом бедренной кости, то седалищный нерв окажется на середине линии. Ниже края большой ягодичной мышцы нерв уходит к ягодичной складке, залегая между широкой фасцией бедра и большой приводящей мышцей. В нижней части бедра он лежит между двуглавой полуперепончатой мышцей.

Симптомы и причины защемления
Заболеванием седалищного нерва называют ишиас (второе название пояснично-крестцовый радикулит). А воспаление периферических нервов, для которых характерны боль, утрата или снижение чувствительности, параличи и парезы, — это неврит.
Симптомы ишиаса и невралгии седалищного нерва проявляются в:
- болевых ощущениях в области поясницы на первой стадии болезни, и в болезненности голени, стопы, пальцев при развитии патологии;
- онемение конечности;
- жжение;
- отечность;
- потливость;
- покраснение или посинение поверхности кожи;
- повышение или понижение температуры пораженной конечности.
Воспаление возникает в результате:
- остеохондроза поясницы;
- артрита и радикулита;
- беременности;
- сахарного диабета;
- родовых травм;
- хронических запоров;
- тромбов, абсцессов;
- повышенной физической нагрузки;
- сильного переохлаждения;
- осложнений после гриппа.
Защемление или сжатие нерва без его повреждения происходит из-за:
- межпозвоночных грыж, опухолей;
- остеохондроза;
- деформации дисков;
- защемления нерва грушевидной мышцы;
- растяжения мышечной ткани;
- травм и перенапряжения;
- смещения позвонков;
- стрессов.
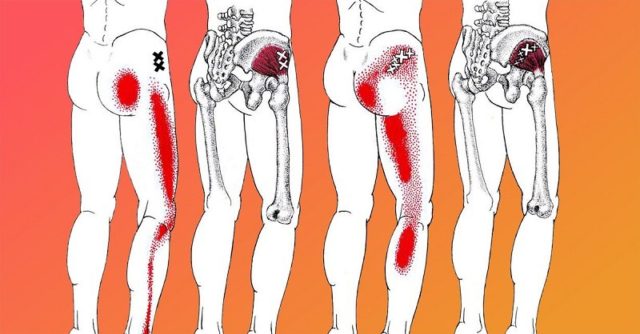 Места болезненности при ишиасе
Места болезненности при ишиасе
Особенностью ишиаса является характер боли: она может проявляться несколько раз в год, затрагивая лишь одну конечность. Болевые ощущения различаются в зависимости от пораженного нерв — дизестезическая боль возникает при нарушении работы внешнего нерва. Она носит колющий, жгучий и саднящий характер. Трункальная боль (воспаление внутреннего нерва) — ноющая, ломящая, давящая.
Диагностика защемления
Диагностикой и выявлением причин ишиаса занимается врач-невролог. Консервативная терапия состоит в использовании противовоспалительных, антибактериальных и противовирусных препаратов. Ее цель — устранение болезни, ставшей причиной ишиаса. При сильной боли дополнительно ставят новокаиновые блокады, а при межпозвонковых грыжах назначают хирургическое вмешательство.
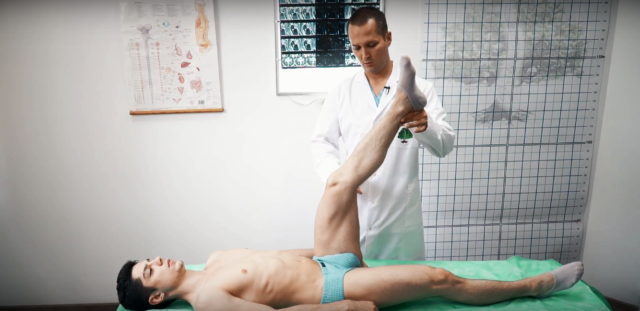
Основные методы лечения ишиаса включают и немедикаментозную терапию, состоящую из физиотерапии, водо- и грязелечения, ЛФК, иглоукалывания, гирудотерапии. Массаж при защемлении и воспалении седалищного нерва также является важной частью комплексного лечения. Несоблюдение рекомендаций врача часто приводит к осложнениям: у пациента может защемить конечность, что приводит к потере ее подвижности и атрофии мышц. К осложнениям относят стрессы и бессонницу на фоне постоянной боли, обмороки, нарушения мочеиспускания.
Для чего применяют массаж
Массажные процедуры улучшают действие лекарственных препаратов, стимулируют естественные иммунные и метаболические процессы.
Массаж при ишиасе обладает такими эффектами:
- активация движения биологических жидкостей для снижения отечности;
- насыщение тканей кислородом и питательными веществами;
- стимуляция иммунных процессов;
- снятие мышечных спазмов, напряжения, усталости.

При помощи массажа при родовом защемлении седалищного нерва можно полностью избавиться от заболевания. Если в основе проблемы лежит травма или особенность строения тела, то эффективность сеансов минимальна. При воспалении инфекционного характера массажные сеансы являются важной частью лечебного комплекса, поскольку снижают риск развития осложнений и укрепляют иммунную систему. Для получения быстрого результата во время массажа используют обезболивающие, разогревающие или противовоспалительные мази.
Противопоказаний к проведению сеансов немного. К ним относятся:
- гнойное воспаление тканей и болезненность кожи в области проработки;
- онкология;
- повышенное АД;
- беременность.
При смещении позвонков и спазмах мышц массаж при ишиасе назначают основным методом лечения. Процедуры в этом случае должен выполнять только специалист: проблемные зоны расположены слишком близко к спинному мозгу, и неосторожное движение может привести к защемлению или травмам.
Механизм воздействия массажа
Перед началом массажного курса необходимо точно определить причину ишиаса для выбора оптимального метода и интенсивности воздействия. Отличается лечебный массаж при защемлении и воспалении седалищного нерва тем, что приемы вибрации, похлопывания, пощипывания и скручивания назначаются только врачом.
Механическое воздействие устраняет болезненные ощущения и выраженность воспалительного процесса. Улучшает движения крови и лимфы и мобилизует внутренние ресурсы организма. Это приводит к запуску естественных регенерационных процессов, улучшению питания тканей и очищению от шлаков. Во время массажного сеанса улучшается подвижность позвоночного столба, уходит усталость и зажатость мышечной ткани.
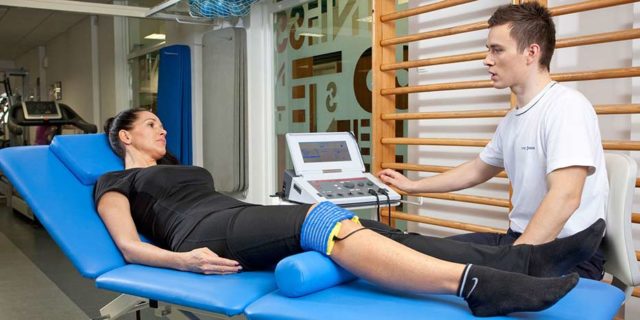
Раздражение нервных окончаний, расположенных в коже, затрагивает работу ЦНС. В результате происходит выработка гормонов, улучшающих не только состояние кожи, но и настроение, общее самочувствие, иммунитет.
Массажные техники при ишиасе
При заболевании седалищного нерва можно использовать несколько массажных техник в домашних условиях. Из-за расположения области проработки самомассаж невозможен: больному необходима помощь родственников для выполнения ежедневных процедур.
Обычно для лечения невралгии назначают:
- классический массаж (традиционный);
- точечный;
- медовый;
- вакуумный.
Точечный массаж включает в себя воздействие на биологически активные точки. Рефлекторная реакция, возникающая во время проработки, стимулирует деятельность нервной системы. Проблемные места выявляются при помощи пальпации по возникновению боли под надавливанием. Точечную методику назначают при заболевании, вызванном:
- недостатком кровоснабжения;
- проблемами в работе ЦНС;
- воспалениями и спазмами мускулатуры спины.
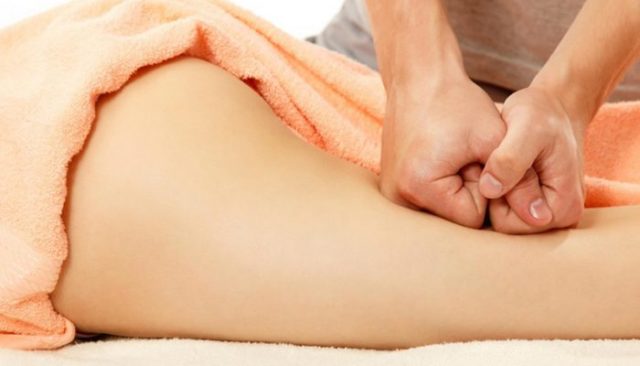 Медовый массаж при ишиасе проводят после теплой ванны или душа. На поясницу наносят немного разогретого, но не горячего меда, распределяя его по всей поверхности легкими движениями. Техника массажа проста: ладони с усилием прижимают к коже и резко отрывают. Образовавшийся вакуум оказывает лечебное воздействие на проблемную область. Сеанс продолжают, пока цвет меда не станет серо-белым. Излишки удаляют влажным полотенцем.
Медовый массаж при ишиасе проводят после теплой ванны или душа. На поясницу наносят немного разогретого, но не горячего меда, распределяя его по всей поверхности легкими движениями. Техника массажа проста: ладони с усилием прижимают к коже и резко отрывают. Образовавшийся вакуум оказывает лечебное воздействие на проблемную область. Сеанс продолжают, пока цвет меда не станет серо-белым. Излишки удаляют влажным полотенцем.
Вакуумный массаж седалищного нерва проводят с использованием силиконовых или резиновыми банками среднего размера. Использование стеклянных банок лучше доверить профессионалу, поскольку неумелое обращение с ними может спровоцировать ожог. Перед сеансом область проработки смазывают маслом для лучшего скольжения массажеров. Банки устанавливают на коже, и медленно проводят по пораженному участку.
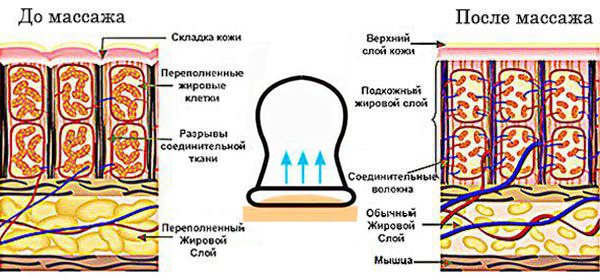
Вне зависимости от вида массажа сеанс должен проводиться не более 20 минут. После проработки пациенту запрещено резко вставать и двигаться. А вот полезно будет выпить травяного чая и полежать 30-40 минут под теплым одеялом. Массажные сеансы проводят через день, а лучшее время — перед сном.
Массирование при защемлении
Защемление часто встречается у женщин на последнем триместре, поскольку увеличенная матка давит на кости таза, лежащие рядом сосуды и нервные окончания. Во время беременности массирование делает только врач, а положение — лежа на боку.
На область проработки наносят массажный крем или масло. Сеанс начинают с разогрева мышц легкими поглаживаниями сверху вниз. Затем ребрами ладоней совершают круговые движения умеренной силы, не затрагивающие спазмированный участок. Завершают легкими и интенсивными поглаживаниями.

При защемлении седалищного нерва в ходе первого сеанса массажа отмечается резкое уменьшение боли, улучшение подвижности спины и нормализация состояния. Если нет иных патологий, то для исцеления достаточно 10-15 процедур. После сеанса необходимо полежать 10-15 минут под теплым пледом. Массаж при защемлении седалищного нерва лучше проводить вечером, чтобы избежать переутомления и травмирования разогретой спины.
Массирование при воспалении
При воспалении седалищного нерва в домашних условиях массаж может выполняться как терапевтом, так и кем-то из родственников или друзей. Массажная техника предусматривает предварительное разогревание мышц легкими поглаживаниями и проработку гребнеобразными движениями основной области. Интенсивное воздействие на спазмированную область запрещено.
Первые сеансы проводят без вибраций и похлопываний, которые могут спровоцировать ухудшение состояния позвонков. В дальнейшем включение приемов происходит постепенно и с минимальной силой воздействия. В качестве мази или геля используют противовоспалительные средства на основе змеиного или пчелиного яда.
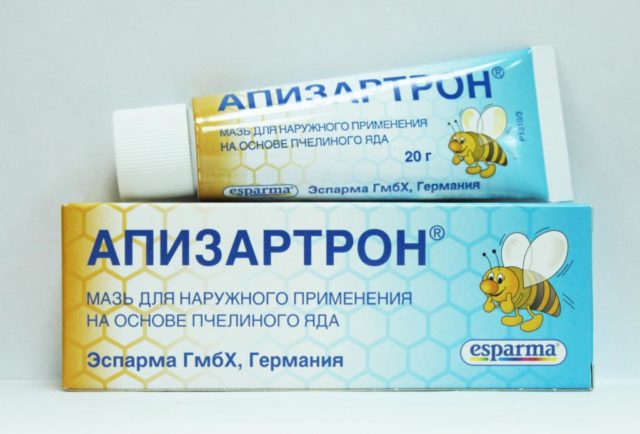
Средний курс состоит из 10-15 процедур, которые проводят каждый день или через день вечером. Проведение сеансов желательно сочетать с лечебной гимнастикой, которую врач подбирает с учетом индивидуальных особенностей.
Массажные процедуры продолжают проводить и после выздоровления с профилактической целью. Для поддержания здоровья достаточно выполнять 1-2 сеанса в неделю.
Массаж при ишиасе помогает справиться с болью, активирует регенерационные процессы, возвращает подвижность и снимает мышечную усталость. Проводят его при помощи специальных приспособлений (банок) или только руками. Классическая проработка проходит с использованием меда, точечного воздействия или только традиционных массажных приемов. Во время сеанса основное воздействие на мышцы —легкие поглаживающие движения. Интенсивная проработка и применение силовых приемов запрещены. В среднем для выздоровления требуется от 10 до 15 процедур, однако для профилактики желательно продолжать проводить сеансы раз или два в неделю.
Источник
Описание болезни
Межпозвоночная грыжа – это выпячивание основы межпозвоночного диска в результате повреждения целостности фиброзного кольца. Так как существует 3 отдела позвоночника, то выделяют:
- межпозвоночную грыжу пояснично-крестцового отдела (наиболее часто возникает эта форма заболевания);
- грыжу шейного отдела;
- грыжу грудного отдела спины.
Лечение грыжи отделов позвоночника редко требует хирургического вмешательства, но в запущенных ситуациях операция показана. В неосложненных случаях требуется адекватный подбор комплексного лечения, направленного на восстановление двигательной активности пациента, устранение боли с помощью медикаментов и подбор упражнений лечебной гимнастики, помогающей замедлить развитие заболевания.
По классификации МКБ-10 кодовое название болезни – другие дорсопатии, М50 – М54, включающие:
- М50 – поражение межпозвоночных дисков шейного отдела.
- М51 – поражение межпозвоночных дисков других отделов.
- М53 – другие дорсопатии, не классифицированные в других рубриках.
- М54 – дорсалгия.
Перед тем, как пойти на обследование, нужно узнать про основные причины, признаки и методы лечения позвоночной грыжи.
Причины возникновения грыжи
Заболевание возникает по ряду причин, зависящих от внутренних или внешних факторов. К внешним факторам относятся:
- Генетическая предрасположенность. Если близкие родственники страдают от дегенеративных расстройств опорно-двигательного аппарата, то высока вероятность, что у детей проявится подобное заболевание.
- Врожденные аномалии в развитии позвоночника, повышающие риск получения патологии в будущем.
- Эндокринные нарушения, метаболические нарушения, провоцирующие появление ревматизма, остеохондроза.
К внутренним факторам относят:
- Травмы, повреждения. Падения, переломы, растяжения и ушибы повышают риск возникновения позвоночной грыжи. После автомобильной аварии, спустя некоторое время, могут появиться признаки поражения межпозвонковых дисков. Конкретный срок не известен. Бывают случаи, что грыжа возникает через 2-3 года. Чрезмерные прогибы в спине и наклоны из-за стереотипных вредных движений также вызывают протрузии, грыжи.
- Плохая осанка, длительное пребывание в статической, неудобной позе, увеличивающей нагрузку на позвоночник. Если человек неправильно сидит, то физиологические изгибы со временем нарушаются, что приводит к сотрясению спинного мозга, повышенной нагрузке на хребет. Если чрезмерно выгибаться в стороны, нагрузка на диски распределяется неравномерно, что приводит к перегрузке пульпозного ядра. В результате буферная функция не выполняется, что чревато появлением трещин в дисках.
- Гиподинамия. Из-за сидячего образа жизни мышцы спины атрофируются и не могут справляться с нагрузкой. В результате возникает повышенная нагрузка на хребет. Со временем диски перестают справляться, и возникает межпозвонковая грыжа, чаще крестцового или грудного отдела.
- Длительное пребывание в анталгической позе, неудобном положении. При слишком долгом сидении или стоянии также возникает перегрузка хребта, что ведет к межпозвонковой грыже.
- Ожирение. Лишняя масса тела нагружает суставы, связки и хребет. В теории большой вес чаще провоцирует проблемы со спиной.
- Возрастные дегенеративные изменения. С возрастом организм изнашивается, что ведет к болезням опорно-двигательного аппарата.
- Избыточные физические нагрузки. Занятия профессионально спортом, включая тяжелую атлетику, способствуют перегрузке позвонков. В данном случае повышен риск травматизма конечностей, поясницы.
Механизм развития болезни заключается в развитии дистрофических изменений в ткани межпозвоночного диска. Со временем высота диска уменьшается, происходит характерное «проседание» позвоночника, называемое остеохондрозом. В результате диски теряют эластичность, тяжело выдерживая давление позвоночного столба. Сначала формируется протрузия, а без своевременного лечения она переходит в грыжу.
Стадии развития грыжи
Существует 4 основные этапа развития патологии:
- Пролапс. Характеризуется минимальным смещением диска, не более 3 миллиметров.
- Когда диск смещается более чем 4 мм, эта стадия называется протрузией. Диск еще находится в пределах фиброзного кольца.
- Переходной период – экструзия. Происходит размягчение капсулы фиброзного кольца. Ядро постепенно выпячивается.
- Секвестрация – по сути, истинная грыжа. Характеризуется разрывом фиброзного кольца и с выпадением содержимого за его пределы.
Грыжа выпячивается в 4 стороны – влево, вправо, вперед и назад. При боковых грыжах окружающие структуры не повреждаются. При заднем выпячивании возникает корешковый синдром, из-за раздражения нервных окончаний, поэтому симптоматика при таком типе наиболее ярко выражена.
Профилактика межпозвонковой грыжи
Предвестник заболевания – выпячивание диска. После разрыва фиброзного кольца возникает истинная грыжа. Также происходит выпячивание студенистого ядра, которое раздражает и сдавливает нервные окончания, что провоцирует появление неприятных симптомов.
Без своевременного лечения пациента ждут тяжелые последствия. Наиболее частая причина болезни – неправильное сидение или долгое нахождение в анталгической позе.
Лучшая профилактика – корректировка осанки и использование специальных упражнений, укрепляющих мышечный корсет позвоночного столба, если болезнь еще не развилась.
Вторичная профилактика заключается в поддерживании состояния здоровья позвоночника.
Суть метода – замедлить или остановить развитие имеющейся патологии. Рекомендуется укреплять позвоночник с молодого возраста, чтобы в будущем избежать проблем, связанных с дегенеративными процессами опорно-двигательного аппарата:
- Желательно ежедневно проводить некоторое время на свежем воздухе, в удобной обуви с супинацией.
- Плавать в бассейне, желательно под присмотром опытного инструктора. Допускаются занятия по аквааэробике. Плаванье хорошо разгружает позвоночный столб и позволяет держать спину в тонусе.
- Занятия йогой со специалистом. Также можно посещать тренажерный зал, чтобы укрепить мышцы поясницы.
- Соблюдение принципов правильного питания.
- Рекомендуется заниматься стретчингом. Это растяжка, укрепляющая мышцы тела.
- Следить за правильностью походки, чтобы не допускать развитие плоскостопия или сколиоза.
- Принимать поливитаминные комплексы. По рекомендации врача часто назначают добавки, укрепляющие костную систему – кальций, магний, цинк, витамин Д3, хондропротекторы.
- Периодически рекомендуется проходить сеансы массажа. С помощью них расслабляют мышцы и разглаживают триггерные точки.
- Спать рекомендуется на жестком ортопедическом матрасе с использованием ортопедической подушки в комплекте.
- Если нужно ежедневно водить машину, следует делать периодический перерыв.
Правила обустройства рабочего места включают:
- Держание правильной осанки для равномерного распределения нагрузки на мышцы.
- Применение дополнительных приспособлений – валиков и подушек на рабочем кресле. Также желательно приобрести комфортное компьютерное кресло.
- Соблюдать режим сна и отдыха. Нужно через каждые полчаса вставать, ходить или тянуться. Это предотвращает появление застойных явлений в организме.
- При поднятии тяжестей нельзя горбить спину.
- Если нужно переносить тяжелые предметы, желательно распределить нагрузку по рукам равномерно.
- Рекомендуется носить вещи в рюкзаке на спине, а не в руках.
Нужно ограничить:
- Пребывание в «удобных» позах во время сидения.
- Нельзя резко поднимать тяжелые предметы.
- Долго находиться в одной статической позе (постоянно стоять или сидеть).
- Перескакивать через ступеньки при быстром подъеме вверх по лестнице.
- Купаться в очень холодной воде (прорубь, холодные источники).
- Надевать обувь, стоя на одной ноге.
- Резко подниматься, вставая с кровати или сидения.
- Нельзя есть высококалорийную пищу в больших количествах, это чревато ожирением.
- Курение.
Запрещено:
- Резко оборачиваться, это может спровоцировать травму.
- Постоянно находиться в обуви с высоким каблуком. Оптимальное время – не более 2 часов.
- Держать ребенка в одной руке.
- Долго сидеть за рулем машины или за столом.
Все вышеуказанные предостережения помогут сохранить позвоночник здоровым.
Диагностика и симптомы грыжи
Перед проведением диагностики важно отметить у себя характерные признаки проблем со спиной. Нет конкретных симптомов указывающих на грыжу или протрузию. Большинство заболеваний спины имеют общую картину при сборе анамнеза у пациента. Общие признаки заболевания позвоночника могут указывать на развитие:
- грыжи и протрузии;
- остеохондроза;
- мышечной спастичности;
- защемления или воспаления нервного корешка спинномозгового канала;
- люмбаго, ишиаса;
- врожденных аномалий развития хребта (аномалии тропизма).
Основные признаки поражения пояснично-крестцового сегмента включают:
- Периодически возникающая боль в пояснице, которая проявляется эпизодически при физическом напряжении, кашле или смехе. Этот симптом характерен для развития грыжи на ранних стадиях. Также больной ощущает скованность в пояснице по утрам.
- Прострелы в спине после резких поворотов, подъема большого веса. Это признаки защемления нервов в спине.
- Онемение в области паха, ощущение покалывания в пальцах ног.
- В запущенном случае – эректильная дисфункция или недержание мочи, вследствие блокады нервных окончаний поясничного сегмента.
Признаки болезни шейного и грудного отдела включают:
- На ранней стадии развития – боль резкая или ноющая, возникающая при резких поворотах, отдающая в руку или плечо.
- При поздних стадиях – постоянная боль в шее или между лопаток, которую трудно вытерпеть.
- Головокружение, сильные головные боли.
- Скачки давления, онемение пальцев рук.
Важно понимать, что есть виды грыж, которые не проявляют симптомы. Пример – грыжа Шморля.
При обнаружении негативных признаков нужно поскорее обратиться к невропатологу для постановки правильного диагноза. Чтобы узнать, если ли грыжа, достаточно пройти МРТ. Магнитно-резонансная терапия – наиболее точный способ определения болезней хребта. Излучение проникает глубоко в ткани, что и позволяет выявить болезнь. Другие методы диагностики не столь информативны и позволяют только заподозрить заболевание.
Первое, что назначает врач, это рентген беспокоящего отдела спины. Если на снимке обнаруживают признаки проседания межпозвоночного пространства, пациента направляют на МРТ. По одним жалобам и признакам поставить точный диагноз невозможно.
Методы лечения межпозвоночной грыжи
В официальной медицине лечение межпозвоночной грыжи поясничного отдела бывает консервативным или радикальным (оперативное вмешательство). Консервативную терапию разделяют на медикаментозную и немедикаментозную. Сразу стоит уточнить, что позвоночника грыжа поясничного отдела без операции лечится. Главное не тянуть с походом к врачу и обратиться за терапией при возникновении первых подозрительных симптомов.
Хирургическое вмешательство – это радикальный метод, позволяющий решить проблему раз и навсегда, но обладает рядом недостатков:
- Шанс повторного возникновения осложнения высокий, поэтому в большинстве случаев операция временно решает проблему.
- Появляется высокий риск травмировать позвоночник в ходе выполнения манипуляции, что может привести к инвалидности пациента.
- Отмечается, что не более 2-5% проведенных операций по удалению грыжи на позвоночнике проходят без осложнений, поэтому лучше от этого метода отказаться, если есть возможность поддерживать здоровье консервативными способами.
Консервативное лечение грыжи позвоночника пояснично-крестцового отдела
Безоперационный метод терапии набирает популярность. Используются такие варианты воздействия:
- Медикаментозная коррекция в острый период.
- Кинезиотейпирование.
- Мануальная терапия, массажи.
- Лечебная физкультура.
- Физиотерапевтические процедуры.
- В период ремиссии – занятия в тренажерном зале.
Медикаментозное лечение включает использование средств, направленных на купирование острой боли в пояснице. Показано использование НПВС, миорелаксантов и нейротропных комплексных витаминов. Реже используют спазмолитики.
НПВС (нестероидные противовоспалительные средства) первой линии выбора – Мелоксикам (Мовалис), Диклофенак и Кеторол. Первый препарат обладает селективным действием по отношению к ЦОГ-2, не блокирует циклооксигеназу первого типа. Длительность применения в уколах – не более 5 дней, после чего следует перейти на таблетки. Длительность беспрерывного приема не должна превышать 2 недели.
Диклофенак и Кеторол не обладают избирательным эффектом на ЦОГ-1 или ЦОГ-2, но оказывают выраженное обезболивающее действие. В уколах препараты можно принимать 2 суток. В общей сложности терапия этими НПВС не должна превышать 5 дней.
Миорелаксанты – группа препаратов, используемая для снижения мышечной спастичности. Боли в спине при наличии грыжи часто связаны с мышечным дисбалансом, когда одни группы мышц перебывают в гипотонусе и не берут на себя нагрузку, а другие из-за чрезмерного напряжения приходят в гипертонус. В результате пораженный участок начинает болеть. Миорелаксанты расслабляют перенапряженные мышцы. Примеры торговых названий – Мидокалм, Сирдалуд, Баклофен.
Также используют комплексные уколы витаминов группы В – Мильгамму, Нейромакс, Витаксон. Это смесь из В1, В6 и В12 в больших дозах, которые обладают лечебным и обезболивающим эффектом, улучшают нервную проводимость. Курс приема составляет 2-4 недели, в зависимости от показаний. Если боль сопровождается отеком или покраснением, то назначают местные противовоспалительные мази или гели на основе НПВС.
Лечение межпозвонковой грыжи поясничного отдела методами физической реабилитации
После проведения терапии приступают к восстанавливающим вспомогательным методам. Для снятия мышечного напряжения полезно использовать кинезиотейпирование, мануальную терапию и массаж. Проводить эти процедуры можно только тогда, как пройдет острый период. Проводят физическое восстановление в специальных центрах. Рекомендуется изучить отзывы о реабилитационных учреждениях в Москве.
Кинезиотейпирование, как и массаж, расслабляет напряженные мышцы и слегка приводит в тонус слабые мышечные группы. Это помогает выровнять мышечный дисбаланс. Мануальная терапия направлена на поддержание функции позвоночника. Отзывы о процедуре кинезиотейпирования противоречивы, но многим пациентам сеансы помогают.
При серьезном дисбалансе мышц и сколиозе требуется восстановить правильный двигательный паттерн, чтобы убрать состояние гипертонуса и гипотонуса. Правильно подобранные методики лечения у реабилитолога помогают снять напряжение и позволяют внутренним органам стать на место. Смещение возможно при сильном искривлении позвоночника. В комплексный план реабилитации также включают ЛФК.
Физиотерапия является вспомогательным способом терапии, способным убрать дискомфорт, улучшить трофику тканей и предупредить обострение боли. Чтобы эффективно лечить болезнь методом физиотерапии, необходимо пройти весь курс процедур. Это не менее 10 сеансов. Виды физиотерапевтического воздействия включают:
- магнитотерапию;
- ударно-волновую терапию;
- фонофорез;
- озокеритотерапию.
Врач физиотерапевт должен подсказать необходимые виды процедур. Иногда совмещают несколько видов терапии, используя во время сеансов лекарственные средства, витаминные препараты. Многочисленные отзывы пациентов положительны.
Лечение поясничной грыжи позвоночника народными средствами
Чтобы убрать дискомфорт при грыже крестцового отдела, нужен комплексный подход. Не рекомендуется использовать фитотерапию без разрешения лечащего врача, такой метод лечения обладает сомнительной эффективностью. Грыжа позвоночника крестцового отдела полностью не излечима, а медикаменты и физиотерапия лучше справляются с болевым синдромом.
Противопоказания
При наличии протрузии или грыжи в пояснице, запрещены такие действия:
- Совершать резкие повороты и подъемы тяжестей.
- Чрезмерно увлекаться сеансами массажа.
- Заниматься самолечением, включая использование методов нетрадиционной медицины.
- Допускать переохлаждение.
- Злоупотреблять силовыми видами спорта.
- Долго находиться в анталгической позе.
Запрещенные упражнения в спортзале:
- Жим ногами.
- Приседания со штангой.
- Тяги на прямых ногах.
- Чрезмерное увлечение бегом.
Осложнения
При отсутствии своевременной терапии возможны такие последствия:
- Рассеянный склероз.
- Возникновение секвестрированной грыжи.
- Остеохондроз.
- Стеноз позвоночного канала.
- Парестезии стоп.
- Отеки ног, слабость конечностей.
Мнение редакции
При межпозвоночной грыже поясничного отдела возможно лечение без операции. Для этого необходимо своевременно обратиться к врачу для подтверждения диагноза. Обычно назначают комплексное лечение с применением медикаментов, методов физиотерапии и реабилитации.
Источник
