Как удалить послеоперационную грыжу
Этапы и техника операции при послеоперационной грыже
а) Показания для операции при послеоперационной грыже:
– Плановые: при установлении диагноза (после последней операции должно пройти не менее 3-х месяцев).
– Альтернативные операции: нет.
б) Предоперационная подготовка:
– Предоперационные исследования: ультразвуковое исследование; при больших грыжах должно быть выполнено тщательное исследование сердечно-легочной функции, учитывая, что вправление петель кишечника в брюшную полость увеличит внутрибрюшное давление.
– Подготовка пациента: возможна периоперационная антибиотикопрофилактика. Если вправление грыжевого содержимого невозможно из-за чрезмерной эвентрации, необходимо добиться значительного уменьшения веса и, возможно, применить предварительный курс нарастающего пневмоперитонеума на протяжении 14 дней.
в) Специфические риски, информированное согласие пациента:
– Рецидив (до 40% случаев)
– Расхождение раны (5% случаев)
– Имплантация синтетического материала
– Ограничение физических возможностей (с возможным влиянием на профессиональную деятельность)
г) Обезболивание. Общее обезболивание (интубация), местное обезболивание при небольших грыжах.
д) Положение пациента. Обычно лежа на спине.
е) Оперативный доступ зависит от предыдущей операции: иссечение старого рубца.
ж) Этапы операции:
– Доступ
– Иссечение фасции
– Диссекция в предбрюшинной плоскости
– Диссекция фасциального края
– Закрытие грыжевого дефекта «край в край»
– Трехслойное закрытие грыжевого дефекта
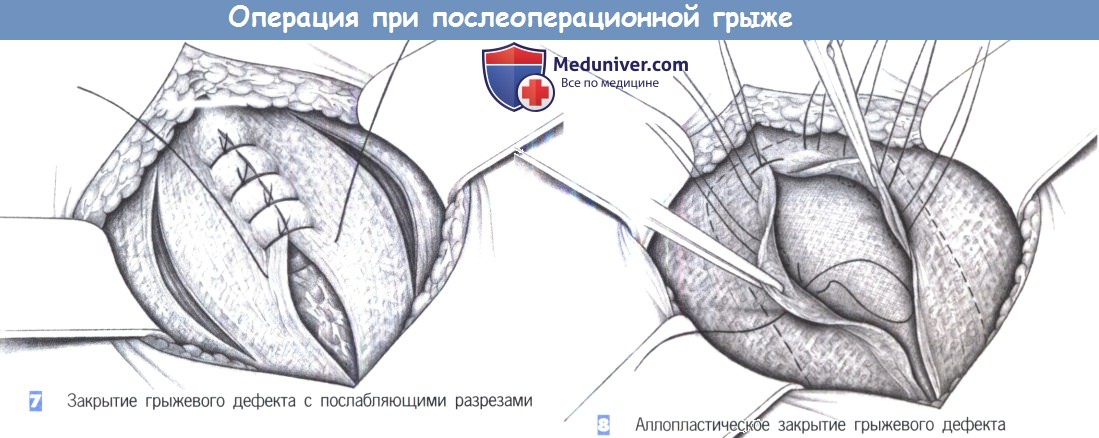
– Закрытие грыжевого дефекта с послабляющими разрезами
– Аплопластическое закрытие грыжевого дефекта
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Закрытие «край в край» непрерывным нерассасывающимся швом допустимо только при устойчивых и надежных фасциальных краях, а также дефектах размером менее 3 см.
– Во всех других случаях слабость коллагена вынуждает к имплантации синтетической сетки.
– Синтетические сетки всегда должны устанавливаться как «подкладка», так как это дает лучшую устойчивость к нагрузке и обеспечивает более низкую частоту инфицирования.
– Синтетические сетки не должны находиться в прямом контакте с петлями кишечника (то есть, необходима интерпозиция сальника или использование рассасывающейся сетки).
– Обширные грыжи могут иногда потребовать доопераци-онной тренировки пневмоперитонеумом, чтобы получить необходимое увеличение объема брюшной полости.
– Из разнообразных доступных синтетических сеток следует использовать легкие, макропористые и частично рассасывающиеся материалы (например, Ultrapro, Ethicon, Inc., Somerville, NJ).
и) Меры при специфических осложнениях. При глубокой раневой инфекции аллопластический материал обычно не удаляется. Выполните хирургическую обработку, дренирование и ведите рану на вторичное заживление.
к) Послеоперационный уход:
– Медицинский уход: предпишите постоянное ношение упругого корсета в течение первых месяцев. Сообщите пациенту о необходимости снижения физической активности, особенно в течение первых 3-х месяцев.
– Возобновление питания: немедленно.
– Функция кишечника: могут быть назначены легкие пероральные слабительные средства с 3-4-го дня; также рекомендуйте избегать запоров в течение длительного периода.
– Активизация: сразу же.
– Физиотерапия: интенсивные дыхательные упражнения.
– Период нетрудоспособности: 2-4 недели, в зависимости от объема операции.
л) Этапы и техника операции при послеоперационной грыже:
1. Доступ
2. Иссечение фасции
3. Диссекция в предбрюшинной плоскости
4. Диссекция фасциального края
5. Закрытие грыжевого дефекта «край в край»
6. Трехслойное закрытие грыжевого дефекта
7. Закрытие грыжевого дефекта с послабляющими разрезами
8. Аллопластическое закрытие грыжевого дефекта
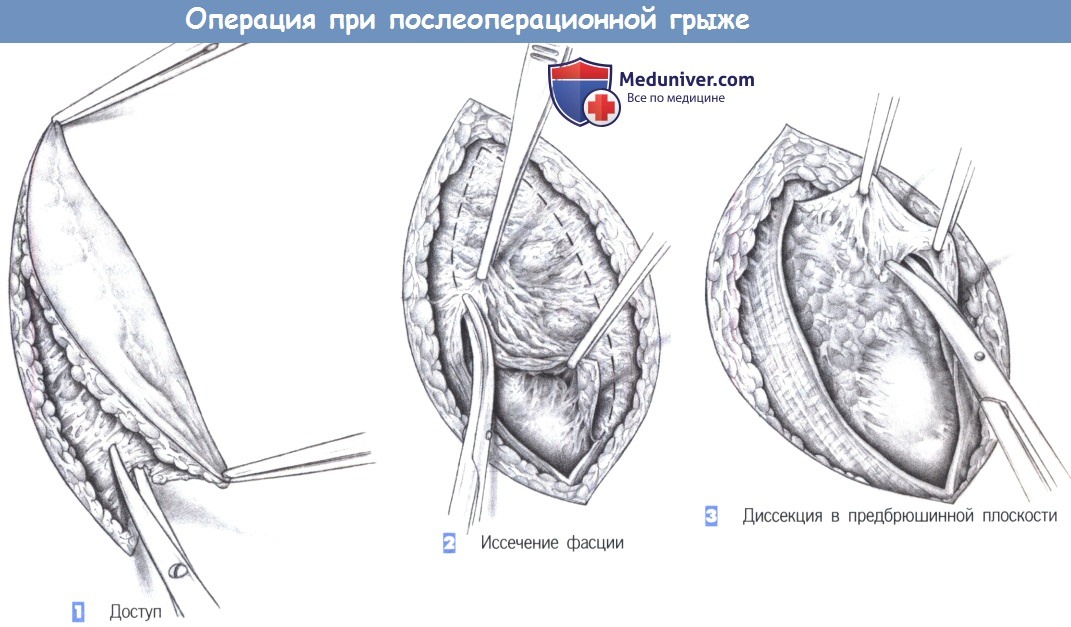
1. Доступ. Доступ включает иссечение кожного рубца и подкожного слоя.
2. Иссечение фасции. После обнажения фасциальной плоскости истонченная ткань иссекается до тех пор, пока не будут получены края, способные удерживать швы. Захват фасциальных краев острыми зажимами облегчает постепенное иссечение.
3. Диссекция в предбрюшинной плоскости. Со стороны брюшины рубец отделяется от подлежащих петель кишечника и постепенно мобилизуется из-под фасциальных краев. Вся рыхлая и неэластичная фасциальная ткань, не способная выдерживать нагрузки, должна быть иссечена.
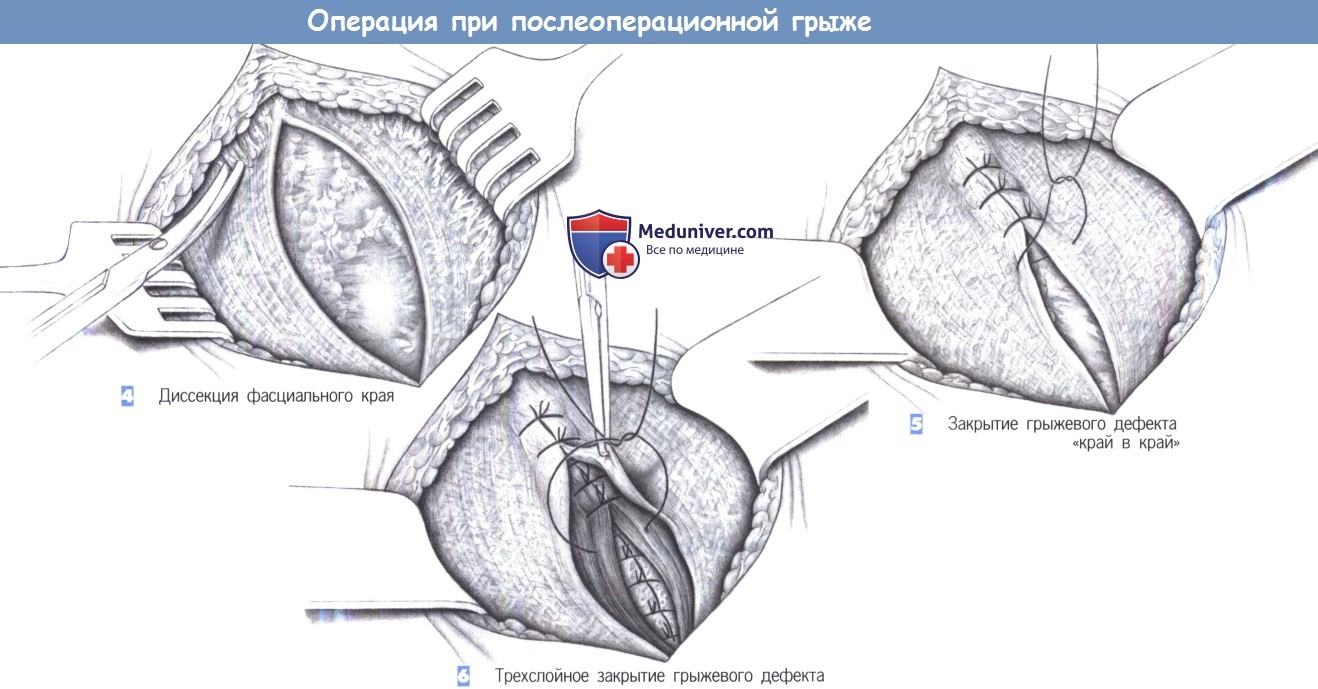
4. Диссекция фасциального края. Должен быть обнажен свободно доступный фасциальный край шириной 2-3 см со всех сторон дефекта.
В зависимости от выбора метода пластики этот край может быть обнажен еще шире.
5. Закрытие грыжевого дефекта «край в край». Меньшие дефекты могут быть закрыты без натяжения отдельными швами «край в край» (PGA или полипропилен 0). Этот принцип очевидно лучше создания дупликатуры фасции по Mayo-Dick, из-за лучшей перфузии взятых в шов краев.
6. Трехслойное закрытие грыжевого дефекта. Большие дефекты могут быть закрыты путем рассечения обоих листков влагалищ прямых мышц живота с последующим сшиванием трех слоев брюшной стенки.

7. Закрытие грыжевого дефекта с послабляющими разрезами. Боковые послабляющие разрезы могут уменьшить чрезмерное напряжение на линии шва.
8. Аллопластическое закрытие грыжевого дефекта. Аллопластическое укрепление брюшной стенки показано при дефектах размером более 4 см. С этой целью брюшина ушивается, и между брюшиной и мышцами брюшной стенки в виде «подкладки» устанавливается полипропиленовая сетка. Чтобы предотвратить смещение, сетка должна фиксироваться несколькими стежками (полипропилен 2-0). Предбрюшинная пластика сеткой – безусловно, самая безопасная и эффективная техника при рецидивных и больших послеоперационных грыжах
– Также рекомендуем “Этапы и техника операции при грыже спигелиевой линии (полулунной линии)”
Оглавление темы “Техника операций”:
- Этапы и техника пластики бедренной грыжи через паховый и бедренный доступы
- Этапы и техника операции при эпигастральной грыже
- Этапы и техника операции при пупочной грыже
- Этапы и техника операции при послеоперационной грыже
- Этапы и техника операции при грыже спигелиевой линии (полулунной линии)
- Этапы и техника операции при паховой грыже у ребенка
- Этапы и техника операции при неопущении яичек (орхидопексия)
- Этапы и техника обрезания у мальчиков и мужчин
- Этапы и техника пилоротомии по Фреде-Рамштедту (пилоромиотомии по Weber-Ramstedt)
- Этапы и техника бедренной эмболэктомии (удаления эмбола из бедренной артерии)
Источник
Послеоперационная вентральная грыжа (грыжа живота) — дефект мышечно-сухожильного каркаса брюшной стенки в области послеоперационного рубца. По классификации относится к посттравматическим грыжам.
По статистике, возникает у 11-19 процентов оперированных пациентов. У половины грыжа живота возникает в первый год после операции. У остальных пациентов вентральная грыжа развивается в течение последующих 5 лет. Грыжа, развившаяся после операции по устранению грыжи, называется рецидивной вентральной грыжей. Риск возникновения грыжи живота увеличивается в том случае, если операция выполнялась по срочным показаниям.
Передняя брюшная стенка — сложная, многослойная структура, со множеством функций. При формировании грыжи дефект образуется в наиболее прочном и наименее эластичном слое брюшной стенки: мышечно-сухожильном каркасе живота.

Схема строения брюшной стенки
В любой грыже анатомически выделяют 3 основных компонента: грыжевые ворота, грыжевой мешок, грыжевое содержимое.

Схема вентральной грыжи
Причины возникновения вентральной грыжи (грыжи живота)
- Наследственность
Современное представление о грыже состоит в принятии постулатов о системной дисплазии (нарушении развития) соединительной ткани. Суть заболевания состоит во врожденном нарушении прочности соединительной ткани, той ее разновидности, что определяет прочность наших связок и сухожилий и, соответственно, послеоперационных рубцов. У пациентов, имеющих системную слабость соединительной ткани, шанс развития послеоперационной грыжи резко возрастает. Заподозрить такое заболевание у пациента можно по следующим признакам: высокий рост, астеническое телосложение, тонкая, легко растяжимая кожа, наличие грыж в других анатомических областях, гипермобильность суставов. При выявлении 2-х и более признаков дисплазии пластика грыжевого дефекта будет надежной только с применением синтетических протезирующих материалов.
- Нарушение заживления раны
Даже в строжайших асептических условиях операционных современных хирургических стационаров возможно проникновение в рану возбудителей инфекции. В этом случае происходит нагноение послеоперационной раны. Это не является грозным и смертельным осложнением, но оказывает значительное влияние на окончательное формирование рубца, делая его менее прочным. Инфицирование раны не означает, что грыжа непременно появится вновь, но значительно повышает вероятность наступления такого исхода.
Кроме того, существует достаточно редко встречающаяся непереносимость шовного материала, используемого для пластического закрытия раны. В этом случае нити отторгнутся, а края раны, не успевшие срастись, — разойдутся.
- Нарушение послеоперационного режима
Эта группа причин связана с невыполнением пациентом требований врача по соблюдению лечебно-охранительного режима после перенесенной операции. Такое пренебрежение
советами врача иногда может дорого обойтись. Дело в том, что пациент воспринимает послеоперационную рану только снаружи. Заживление краев кожной раны происходит в
сроки до 2-х недель, и пациент после снятия швов и выписки начинает нагружать себя физически больше, чем позволено врачом. На самом деле, кожная рана — ни в коем случае не показатель окончательного заживления. Наиболее трудно и долго срастающаяся часть раны — апоневротическая, это грубая сухожильная пластина, обеспечивающая целостность брюшной стенки. Время созревания плотного рубца на ней у молодых пациентов составляет 3-4 мес, у пожилых 6-7 мес, с сопутствующими болезнями срок окончательного формирования рубца
может увеличиваться до года. Именно этими сроками руководствуется хирург, назначая лечебно-охранительный режим и ношение бандажа.
- Сопутствующие заболевания
Любые заболевания, приводящие к повышению внутрибрюшного давления (хронический бронхит, бронхиальная астма, запоры, аденома простаты, ожирение и множество других), приводят к тому, что сшитые края раны испытывают сильное натяжение, кровоснабжение и иннервация их в значительной степени нарушаются, что, в свою очередь, нарушит
формирование плотного рубца. В эту группу также относят заболевания, ухудшающие кровоток в области раны (сахарный диабет, системный атеросклероз, гипертоническая болезнь, ИБС).
У пациентов, страдающих хотя бы одним из вышеперечисленных заболеваний, риск развития послеоперационной грыжи резко возрастает.
Для уменьшения влияния сопутствующих заболеваний необходимо до операции заняться их лечением, в случае с хроническими заболеваниями необходимо добиться стойкой ремиссии. Важнейший фактор, влияющий на результативность операции, — избыточная масса тела. В случае, когда речь идет о больших и гигантских, многократно оперированных, грыжах, предоперационная подготовка обязательно должна включать снижение индекса массы тела тела до нормального уровня.
- Технические ошибки при ушивании раны
Несмотря на очевидную связь операции, предшествующей появлению грыжи, эта группа причин самая малочисленная и редкая. В случае неправильного выбора техники и способа ушивания послеоперационных ран чрезмерное или, наоборот, недостаточное натяжение краев раны может также привести к образованию дефекта.
Диагностика вентральной грыжи
Установление диагноза, как правило, не вызывает затруднения, однако вместе с тем у некоторых пациентов, в особенности со значительным избытком массы тела и ожирением, первичная диагностика может представлять значительные сложности. В таком случае приходится прибегать к вспомогательным диагностическим методикам — ультразвуковому исследованию, магнитно-резонансной и компьютерной рентгеновской томографии.
Лечение вентральной грыжи (грыжи живота)
Лечение послеоперационной грыжи заключается в хирургической коррекции передней брюшной стенки, удаления грыжевого мешка и пластического закрытия дефекта.
Традиционная (натяжная) пластика
Суть операции сводится буквально к зашиванию дефекта брюшной стенки хирургическими нерассасывающимися нитями. Такой способ допустим только при небольших грыжах у молодых пациентов без сопутствующих факторов риска, поскольку частота рецидивирования доходит до 30 процентов.
Достоинства:
- техническая простота
- низкая стоимость оборудования и материалов
Недостатки:
- высокая угроза рецидива заболевания
- нарушения дыхания в послеоперационном периоде из-за чрезмерного натяжения раны
- выраженный болевой синдром из-за натяжения тканей
Ненатяжная (протезирующая) герниопластика
Суть сводится к установке синтетического протеза (заплаты) на место дефекта брюшной полости. Протез выкраивается из полипропиленовой сетки, устанавливается под кожу или фасцию.

Схема операции
Достоинства:
- высокая надежность методики
- значительно уменьшается болевой синдром из-за отсутствия натяжения раны
- профилактика дыхательных расстройств
- возможность полной пластической реконструкции брюшной стенки в сочетании с абдоменолипопластикой при больших и гигантских грыжах живота
Недостатки:
- высокая стоимость материалов
- увеличение количества осложнений со стороны раны (нагноения, серомы, гематомы)
- теоретическая возможность отторжения трансплантата
- теоретическая вероятность ощущения инородного тела в брюшной стенке после операции (связано с особенностями «тяжелых» сеток, в настоящее время практически не встречается)
- возможность развития ранней кишечной непроходимости из-за спаивания сетки с петлями кишечника
Лапароскопическая протезирующая герниопластика
Наиболее технически совершенный и физиологически обоснованный способ реконструкции. Суть сводится к помещению сетчатого трансплантата в брюшную полость к грыжевым воротам. При этом в области грыжи не производится никаких разрезов, что практически полностью защищает от возникновения раневых осложнений.
Достоинства:
- низкая травматичность оперативного вмешательства
- минимально выраженный либо отсутствующий болевой синдром
- высокая надежность (самый низкий процент рецидивирования)
- практически полное отсутствие раневых осложнений
- ранняя реабилитация пациента, быстрое восстановление трудоспособности, в том числе допуск к тяжелым физическим нагрузкам
Недостатки:
- очень высокая стоимость используемой сетки с неадгезивным покрытием
- сложность обучения хирургов — требуются долгие тренировки практических навыков в лапароскопии
- необходимость наличия в больнице дорогостоящего оборудования
Выбор методики для герниопластики остается, разумеется, за вашим лечащим врачом. Окончательное решение принимается на основании анализа множества факторов о состоянии вашего здоровья, возраста, размеров грыжевого выпячивания.
На выбор методики реконструкции брюшной стенки влияет также предпочитаемый конкретно для вас вид анестезии.
Краевая клиническая больница N 2 располагает всем арсеналом хирургических методик лечения послеоперационных грыж. Кроме того, объединение располагает мощной лечебно-дианостической базой, позволяющий выполнить предоперационную подготовку и операцию всем категориям пациентов с любыми, в том числе самыми сложными, случаями болезни. Опыт применения потезирующих пластик составляет более 20 лет. Лапароскопическая герниопластика при послеоперационных грыжах также впервые на Кубани внедрена в нашем учреждении.
Послеоперационная грыжа — излечимое заболевание. Эффективность лечения напрямую
зависит от опыта хирурга, оснащенности медицинского учреждения и тщательности выполнения пациентом всех указаний врача как до, так и после операции.

Козин Дмитрий Александрович,
к.м.н. Сиюхов Руслан Шумафович.
Источник – https://www.klinika23.ru/
Смотрите также:
У нас также читают:
Источник
Что такое послеоперационная грыжа?
Послеоперационная грыжа (она же вентральная грыжа, рубцовая грыжа) – состояние, при котором органы брюшной полости (кишечник, большой сальник) выходят за пределы брюшной стенки в области рубца, образовавшегося после хирургической операции.
Лечением послеоперационной грыжи занимается хирург. Обращаться к врачу желательно при первых признаках дискомфорта.
Симптомы послеоперационной грыжи
• болезненное выпячивание в области послеоперационного рубца;
• боль в животе, особенно при натуживании и резких движениях;
• тошнота, иногда рвота.
Методы диагностики послеоперационной грыжи
- обследование у хирурга;
- рентгенография желудка и двенадцатиперстной кишки;
- гастроскопия (ЭГДС, эзофагогастродуоденоскопия)
- герниография — рентенологический метод, заключающийся в введении в брюшную полость специального контрастного вещества с целью исследования грыжи;
- УЗИ грыжевого выпячивания;
- компьютерная томография (КТ) органов брюшной полости.
Заболевания с похожими симптомами
- пупочная грыжа;
- грыжа белой линии живота.
Течение послеоперационной грыжи
Послеоперационные грыжи на ранних стадиях являются вправимыми и не сопровождаются болевыми ощущениями. Однако при резком натуживании, падении, поднятии тяжести боли появляются и выпячивание увеличивается. При прогрессировании грыжи болевые ощущения усиливаются, приобретая иногда схваткообразный характер. Одновременно развиваются вялость кишечника, запор, метеоризм, тошнота, отрыжка, резко снижается активность больных, периодически наблюдаются каловые застои, сопровождающиеся интоксикацией.
Классификация послеоперационных грыж:
- малые — не изменяют общую конфигурацию живота;
- средние — занимают часть какой-либо области передней брюшной стенки;
- обширные — занимают область передней брюшной стенки;
- гигантские — занимают две, три и более областей.
Осложнения послеоперационной грыжи живота:
- ущемление — внезапное сдавление грыжевого содержимого в грыжевых воротах;
- копростаз — застой каловых масс в толстом кишечнике.
Неотложная помощь требуется при ущемлении послеоперационной грыжи и появлении следующих симптомов:
- тошнота, рвота;
- кровь в кале, отсутствие дефекации и отхождения газов;
- быстро нарастающая боль в животе;
- грыжа не вправляется при легком нажатии в положении лежа на спине.
Послеоперационные грыжи успешно лечатся хирургическим путем. При отсутствии лечения может сформироваться невправимая грыжа и развиться ее ущемление.
Причины появления послеоперационной грыжи
Послеоперационная грыжа является следствием ранее выполненного оперативного вмешательства. Определяющими причинами для ее развития служат:
- нагноение, воспаление операционного шва;
- хирургические ошибки, допущенные по ходу первой операции;
- повышенная физическая нагрузка после операции;
- нарушение режима ношения бандажа передней в послеоперационном периоде;
- недостаточные восстанавливающие силы и низкий иммунитет;
- ожирение;
- сильный кашель, рвота, запоры в послеоперационный период.
Профилактика послеоперационных грыж
ношение бандажа после операции на брюшной полости;
правильное питание;
нормализация веса;
ограничение физических нагрузок после операции.
Лечение послеоперационной грыжи
Избавиться от ослеоперационной грыжи можно только хирургическим путем. Виды операций (герниопластика):
1) Пластика местными тканями — ушивание дефекта апоневроза передней брюшной стенки. Пластика местными тканями возможна лишь при небольшом размере дефекта – менее 5 см. При устранении малых послеоперационных грыж допустимо местное обезболивание, в остальных ситуациях операция выполняется под наркозом.
2) Пластика с применением синтетических протезов — укрытие дефекта апоневроза при послеоперационной грыже синтетическим протезом. Существуют различные способы, отличающиеся различным расположением сетки в анатомических структурах передней брюшной стенки. Вероятность рецидива очень мала. Операция выполняется под наркозом.
Источник
