Детская хирургия диафрагмальная грыжа
Диафрагмальной грыжей называют перемещение органов брюшной полости в грудную через естественные или патологические отверстия в диафрагме, а также путем выпячивания ее истонченного участка. Редко органы грудной полости ретроградно перемещаются в брюшную полость. В зависимости от размеров и локализации грыжевых ворот, количества и величины смещенных органов возникает нарушение функций дыхательной, пищеварительной и сердечно-сосудистой систем. Все это может быть компенсировано и не выявляться длительное время, но чаще вскоре после рождения развивается декомпенсация с характерными клиническими проявлениями, обусловливающая отставание ребенка в физическом развитии или возникновение тяжелых осложнений.
У детей диафрагмальные грыжи чаще всего бывают врожденными. Приобретенные (травматические) грыжи встречаются редко.
Врожденная диафрагмальная грыжа наблюдается у 1 ребенка на 1700— 2500 родившихся (В. П. Умном, 1935; М. М. Баюс, 1959; Г. А. Баиров, 1963). По данным И. В. Давыдовского, на вскрытии больных, умерших от врожденных пороков развития, диафрагмальную грыжу обнаруживают в 12% случаев.
В возникновении диафрагмальных грыж имеют значение расстройства, наступающие в эмбриональном периоде. Первые признаки диафрагмы появляются у эмбриона 3 нед на уровне III—V шейных сегментов в виде циркулярно расположенных скоплений мезенхимальных клеток. В течение 3—4-й недели клетки усиленно растут в переднем отделе, образуя поперечную перегородку; на 6-й неделе появляются парные скопления мезенхимальных клеток в задних и боковых отделах (столбы Ускова). Парные столбы постепенно продвигаются навстречу поперечной перегородке и срастаются с ней, образуя грудо-брюшную преграду.
Щель между ними образует плевро-перитонеальный канал; кроме пего, в этот период с обеих сторон от опускающегося желудка возникают два слепых кармана, или воздушно-кишечных углубления, подвергающихся в дальнейшем облитерации. Развивающаяся диафрагма вначале представляет собой соединительнотканную пластинку, куда позднее, между II и IV мес, врастают мышцы. Одновременно диафрагма опускается книзу до нормального положения, которое она занимает к концу III мес внутриутробной жизни.
В случае недоразвития столбов Ускова, задержки дифференцировки мышц диафрагмы, зарастания воздушно-кишечных углублений и возникают различные виды диафрагмальных грыж.
При нарушении нормального развития диафрагмы в период, когда не произошло полного разобщения грудной и брюшной полостей первичной диафрагмой, образуются различные по форме и величине (вплоть до полного отсутствия диафрагмы) дефекты грудо-брюшной преграды, чаще всего в задне-боковом отделе (щель Богдалека). Грудная и брюшная полости свободно сообщаются между собой, и в дальнейшем органы могут переместиться из брюшной полости в грудную, реже обратно. Возникает порок развития, носящий название ложной диафрагмальной грыжи.
При нарушении развития грудо-брюшной преграды в период, когда обе полости разделены плевро-перитонеальными складками, но укрепление их мышечными и сухожильными волокнами еще не произошло, наступает выпячивание истонченной части диафрагмы в грудную полость. Этому способствует нарастающее у ребенка внутрибрюшное давление. Органы брюшной полости смещаются в грудную, растягивая истонченную часть диафрагмы и образуя грыжевой мешок. Такое состояние носит название истинно и диафрагмальной грыжи.
При задержке темпов опускания желудка облитерация воздушно-кишечных карманов может не наступить, и они представляют собой врожденно сформированный грыжевой мешок. В этих случаях обычно отмечается недоразвитие мышц в окружности пищеводного отверстия диафрагмы, которое остается расширенным. Создаются условия для перемещения опустившегося желудка в предуготовленный грыжевой мешок и возникает грыжа пищеводного отверстия диафрагмы.
Классификация
Общепринятое клиницистами деление грыж вообще на врожденные и приобретенные, истинные и ложные, неосложненные и осложненные, вправимые и невправимые распространяется и на диафрагмальные грыжи. Кроме того, получили широкое признание классификации, основанные на локализации грыжевых ворот. Так, Gross (1967) различает задне-латеральыые (правосторонние и левосторонние) грыжи, грыжи пищеводного отверстия и ретростерпальные. В отечественной литературе врожденные диафрагмальные грыжи принято делить на три основные группы: 1) грыжи собственно диафрагмы; 2) грыжи пищеводного отверстия диафрагмы; 3) грыжи переднего отдела диафрагмы (М. М. Басе, 1959; С. Я. Дикадкий, 1960; Г. А. Баиров, 1963; А. И. Птицьин, 1964, и др.). Наиболее детализированная классификация приведена С. Я. Долецким.
Согласно данным литературы и нашим собственным наблюдениям, более чем в половине случаев наблюдаются грыжи собственно диафрагмы; второе место по частоте занимают эзофагеальные грыжи, третье — грыжи переднего отдела диафрагмы.
Клинические проявления порока развития, а также диагностические, тактические и оперативно-технические задачи меняются в зависимости от возраста ребенка, вида и формы грыжи. Поэтому целесообразно рассматривать различные виды диафрагмальных грыж отдельно.
Грыжи собственно диафрагмы
Грыжи собственно диафрагмы бывают истинными и ложными. Наиболее часто (до 2/3 — 3/4 наблюдений) встречаются ложные грыжи. Здесь уместно заметить, что традиционное понятие «грыжа», включающее грыжевой мешок, грыжевое содержимое и грыжевые ворота, в отношении диафрагмальной грыжи пересмотрено, и отдельные составные части грыжи как обязательные ее компоненты в понятие грыжи не включаются. Так, при ложных грыжах отсутствует грыжевой мешок, а при истинных часто понятие грыжевых ворот является вешима условным (С. Я. Долецкий).
Левосторонняя локализация грыж собственно диафрагмы преобладает над правосторонней. У мальчиков этот порок развития наблюдается несколько чаще, чем у девочек.

Схема грыж собственно диафрагмы:
а — ложная грыжа; б — истинная грыжа; в — переходная форма
Ложная грыжа имеет в своей основе врожденный дефект диафрагмы, через который органы брюшной полости перемещаются в грудную. В подавляющем большинстве случаев наблюдается задний щелевидный дефект (щель Богдалека), находящийся в пояснично-реберном отделе.
Иногда щель располагается пристеночно и париетальная брюшина, образуя небольшой изгиб над почкой, переходит в париетальную плевру, но чаще щель отдалена от грудной стенки тонким шаром мышечных волокон.
Возможны и другие анатомические варианты ложной грыжи. Например, встречается значительный дефект купола диафрагмы (плевро-перитонеальный канал), имеющий овальную или треугольную форму и расположенный в боковом или центральном отделе. Крайним выражением этого порока развития является отсутствие одного купола диафрагмы (аплазия).
Истинная грыжа образуется вследствие выпячивания в сторону плевральной полости недоразвитого участка диафрагмы под влиянием внутри-брюшного давления. Выпячивание может локализоваться в любом отделе купола и варьировать в своих размерах от небольшого ограниченного участка до значительного, занимающего до 80—90% поверхности диафрагмы. Полное выпячивание купола (релаксация) также условно относят к истинным диафрагмальным грыжам.
Переходная форма представляет собой своеобразный анатомический вариант диафрагмальной грыжи, по форме и локализации дефекта напоминающий ложную грыжу (щель Богдалека), но по существу стоящий ближе к истинным грыжам, так как имеется грыжевой мешок. Последний сильно растянут и истончен, плотно прилегает к плевре и повторяет контуры плевральной полости. Мешок прикрывает легкое, и при операции может создаться ложное впечатление врожденного отсутствия легкого.
Клиника и диагностика
Симптомы диафрагмальной грыжи непосредственно связаны с механизмом перемещения органов брюшной полости в грудную. В тех случаях, когда в грудную полость перемещается значительная часть кишечных петель, возникают признаки дыхательных расстройств и на рушения сердечно-сосудистой деятельности, обусловленные метеоризмом. Смещение полых органов в плевральную полость может произойти до рождения ребенка. В первые часы жизни кишечные петли и желудок заполняются газом, резко увеличивается их объем; происходит сдавление легких и смещение органов средостения. Ранним и наиболее характерным симптомом в таких случаях является приступ асфиксии, цианоза, который обычно связан с приемом пищи или плачем. Одновременно нередко отмечаются кашель и одышка. Явления асфиксии несколько уменьшаются, когда ребенку придают вертикальное положение с некоторым наклоном в сторону грыжи: при этом уменьшается сдавление органов грудной полости.
В части случаев на передний план выступают нарушения сердечно-сосудистой деятельности: сердцебиения, боли за грудиной и др. Приступ дыхательных или сердечно-сосудистых расстройств может продолжаться более или менее длительное время. При этом периодически может возникать рвота, ребенок теряет аппетит, становится вялым.
Объективное исследование больного выявляет весьма характерные данные, особенно во время приступа. Так, часто заметно участие вспомогательных дыхательных мышц, западают грудина и ложные ребра, а при вдохе воронкообразно втягивается эпигастральная область. У грудных детей можно отметить западение живота — так называемый ладьевидный живот. На стороне грыжи (обычно слева) дыхание ослаблено или даже не прослушивается, а на противоположной стороне оно ослаблено в меньшей степени. Над соответствующей половиной грудной клетки выявляются участки тимпанита, чередующиеся с притуплением перкуторного звука.
Нередко удается прослушать звуки кишечной перистальтики над грудной клеткой. Сердце обычно смещено в здоровую сторону. При этом характерен симптом передвижения сердца (Peter, Pokony, 1933): при рождении ребенка тоны сердца прослушиваются в нормальном месте, но затем сравнительно быстро, в течение нескольких часов, смещаются в противоположную от грыжи сторону за срединную и даже сосковую линию. Со временем у ряда больных детей выявляются общие расстройства, проявляющиеся отставанием в физическом развитии, гипотрофией и др.
Клиника
Проявления диафрагмальных грыж весьма вариабельны. Сроки возникновения симптомов, степень их выраженности и общая картина в целом зависят от формы грыжи, ее размеров, времени перемещения органов, компенсаторных возможностей организма ребенка. Схематически грыжи собственно диафрагмы по своему клиническому течению можно подразделить на декомпенсированные, субкомпенсированные и компенсированные.
Декомпенсированное течение характерно главным образом для ложных грыж, но иногда оно может наблюдаться и при истинных грыжах со значительным выпячиванием купола диафрагмы. Заболевание в таких случаях проявляется в первые дни после рождения ребенка и протекает с ярко выраженной симптоматикой. Ухудшение общего состояния ребенка прогрессирует, он плохо берет грудь или отказывается от нее, дыхательные и сердечно-сосудистые расстройства нарастают, часто присоединяется пневмония. Если ребенку не оказывается своевременная помощь, он умирает. Катастрофически быстро нарушения функций органов дыхания и кровообращения нарастают при аплазии диафрагмы. Дети с этим пороком умирают в первые минуты и часы жизни, ибо дыхательный акт у них практически невозможен.
Преобладание декомпенсированного течения при ложной диафрагмальной грыже находит объяснение с точки зрения как количества перемещенных органов, так и состояния грыжевых ворот. В «жестких» грыжевых воротах происходит перегиб внутренних органов, их травматизация, поэтому симптоматология в таких случаях более яркая, нарушения функции выражены резче. «Жесткие» грыжевые ворота чаще обусловливают наиболее грозное осложнение грыжи — ее ущемление.
Ущемление грыжи собственно диафрагмы может произойти как в период новорожденности, так и в более позднем возрасте. Возникновение данного осложнения характеризуется остро наступающими явлениями непроходимости желудочно-кишечного тракта в сочетании с дыхательной недостаточностью. Первым признаком ущемления бывает приступ схваткообразных болей различной интенсивности и длительности. Обычно схватки продолжительностью 1—2 мин повторяются каждые 10—15 мин. В это время окружающие замечают резкое беспокойство новорожденных и грудных детей, они кричат, часто меняют положение, а более старшие дети указывают на боль в области груди или верхних отделов живота. Во всех случаях во время приступа наблюдается многократная рвота, а затем задержка стула и газов. Параллельно отмечаются одышка, цианоз, учащение пульса.
Грудная клетка на стороне ущемления несколько отстает в движениях. Перкуторно и аускультативно определяют смещение органов средостения в сторону, противоположную грыже, а также ослабление или отсутствие дыхания на пораженной стороне. Нередко в грудной полости прослушиваются звонкие шумы кишечной перистальтики. Живот слегка вздут и нерезко болезнен в эпигастральной области.
Менее характерная картина наблюдается при ущемлении паренхиматозных органов, в частности селезенки. На первый план выступают приступы возбуждения и судорог, сопровождающиеся легким цианозом и рвотой
(Г. А. Баиров, 1968).
Субкомпенсированное течение наблюдается чаще при ложных грыжах, реже при истинных. При данном клиническом варианте первые признаки заболевания возникают в грудном возрасте, но в дальнейшем дети постепенно приспосабливаются к пороку развития и симптомы становятся менее яркими. В случаях ложной грыжи это возможно благодаря такому дефекту диафрагмы, когда смещенные органы опускаются из грудной полости в брюшную (частично или полностью вправимые грыжи), а при истинной грыже — вследствие ограниченного перемещения органов. Однако общее состояние ребенка таково, что в любой момент может наступить декомпенсация сниженных функций организма.
При субкомпенсированном течении грыжи собственно диафрагмы обычно отмечается периодически возникающее беспокойство, связанное с приемом пищи, а также рвота. Последняя чаще возникает после обильного приема пищи. Приступы болей редкие и несильные, обычно болезненность локализуется в эпигастральной области. Одышка и цианоз появляются при физическом напряжении (бег, подвижные игры); иногда дыхательные расстройства усиливаются при лежании на определенном боку (на стороне грыжи). Часто повторяется пневмония. Отмечается отставание в физическом развитии.
В период усиления жалоб при физикальном исследовании можно уловить отклонения, обычные для диафрагмальной грыжи: неравномерный перкуторный звук, ослабление дыхания, шумы кишечной перистальтики на стороне поражения. Во время осмотра ребенка выявляют западение живота, деформацию грудной клетки. При левосторонней грыже иногда удается отметить признак отсутствия селезенки в брюшной полости (селезенка смещается в грудную полость).
Компенсированное течение чаще характерно для истинной грыжи, редко — для ложной. Клинические проявления, как правило, отсутствуют, и чаще всего такие грыжи обнаруживают случайно во время профилактического рентгенологического исследования. При тщательном собирании анамнеза можно отметить непостоянные жалобы на болевые ощущения, некоторую тяжесть в груди после еды или подвижных игр, оставшиеся родителями незамеченными и трактовавшиеся по-разному.
Подобное течение отмечается не только при истинных грыжах с ограниченным выпячиванием купола диафрагмы, но и при полном выпячивании (релаксация). Однако это состояние не является стабильным. Как показали наблюдения Б. В. Петровского, после более пли менее длительного периода благополучия больные чаще начинают жаловаться па боли, тошноту, чувство дискомфорта, что связано с прогрессирующим повышением уровня диафрагмы.
А. И. Ленюшкин
Опубликовал Константин Моканов
Источник
Диафрагмальная грыжа. Диагностика и лечение диафрагмальной грыжи у детей.
Частота патологии составляет 1/2000 — 1/4000 новорожденных. Диафрагмальная грыжа является следствием неполного сращения плевроперитонеальной мембраны и смещения содержимого живота в грудную полость. Наиболее часто в качестве грыжевого содержимого обнаруживают тонкий и толстый кишечник, желудок, селезенку. Однако в процесс могут быть вовлечены и любые другие органы брюшной полости. Около 90% всех грыж располагаются в левой плевральной полости. Наиболее серьезными последствиями грыжи являются сдавление и гипоплазия легких плода. Представляет интерес тот факт, что процесс может затрагивать оба легких при наличии грыжи только с одной стороны.
В 50% случаев имеется сопутствующая врожденная патология почек, желудочно-кишечного тракта, передней брюшной стенки, центральной нервной системы, сердца. Из «серьезных» пороков сердца наиболее часто выявляют тетраду Фалло и общий артериальный ствол. Так как грыжа нарушает венозный приток к сердцу, это приводит к его отставанию в развитии и недостаточной массе (ниже уровня одного стандартного отклонения от нормы), а иногда и к гипоплазии левого желудочка. Диафрагмальная грыжа может быть одним из компонентов патологии при трисомии по 13-й, 18-й или 21-й хромосомам, синдроме Тернера и других генетических нарушениях.
Естественное течение диафрагмальной грыжи у детей. Прогноз заболевания плохой, частота мертворожденных составляет около 35%, общая смертность — 50—90%. Причинами перинатальной смерти являются в основном сопутствующие заболевания, среди новорожденных с изолированной диафрагмальной грыжей — гипоплазия легких и легочная гипертензия. Прогноз дополнительно ухудшается при дефиците массы сердца. У детей, переживших ранний неонатальный период возможны в последующем рецидивы легочной гипертензии, ишемия внутренних органов, кишечная непроходимость, внезапная смерть.
Родоразрешение необходимо проводить в специализированном центре, располагающем ЭКМО и специалистами в области хирургии новорожденных.
Пренатальная диагностика диафрагмальной грыжи у детей. Диагностика возможна с помощью ультразвукового исследования или МРТ. У беременных выявляют многоводие, одним из механизмов которого является перегиб пищевода у плода (вследствие смещения внутренних органов) и нарушения заглатывания амниотической жидкости. Диафрагмальную грыжу диагностируют при обнаружении органов брюшной полости в грудной клетке. При этом в проекции четырех камер сердца может быть виден расположенный рядом заполненный жидкостью и перистальтирующий кишечник. Дополнительным симптомом диафрагмальной грыжи может быть отсутствие газового пузыря желудка в брюшной полости. Смещение печени в правую плевральную полость определяют при визуализации в этой зоне желчного пузыря. Характерно также оттеснение грыжевым выпячиванием сердца и средостения от срединной линии. Затруднения венозного оттока приводят к водянке плода.
Дифференциальный диагноз необходимо проводить с опухолями средостения, кистозной аденоматозной трансформацией легких, бронхогенными кистами.

Серийные ультразвуковые исследования позволяют контролировать рост и развитие плода, динамику водянки и многоводия.
Важной составной частью диагностики является амниоцентез, необходимый для анализа кариотипа плода. Кроме того, определение компонентов сурфактанта в амниотической жидкости позволяет оценить уровень его продукции гипоплазированными легкими и степень зрелости плода.
При обнаружении диафрагмальной грыжи необходимо провести консилиум в составе акушера, перинатолога, генетика, детского хирурга, реаниматолога для решения вопроса о прогнозе заболевания, месте и способе родоразрешения, последующей терапии. К сожалению, нет точных методов идентификации пациентов, у которых легкие обеспечат самостоятельный газообмен, поэтому вопрос о прерывании беременности достаточно актуален. Одним из параметров, в некоторой степени позволяющих определить прогноз, является индекс отношения размеров легкие/голова. При ультразвуковом исследовании поперечного сечения легких на уровне четырехкамернои проекции сердца измеряют два взаимоперпендикулярных размера правого легкого. Их произведение делят на длину окружности головы. При индексе менее 1,0 смертность среди новорожденных достигает 100%, при индексе более 1,4 она нулевая. При промежуточных значениях (от 1,0 до 1,4) смертность составляет около 60%.
Клиническая симптоматика диафрагмальной грыжи у детей.
При диафрагмальной грыже высока вероятность преждевременных родов и развития специфических осложнений с соответствующими клиническими проявлениями сурфактантной недостаточности, мозговых внутрижелудочковых кровоизлияний, сепсиса. У новорожденных с диафрагмальной грыжей привлекает внимание характерное выпячивание передней брюшной стенки. На стороне грыжи в грудной клетке дыхание не выслушивается или резко ослаблено. Так как имеется гипоплазия легких, с момента пережатия пуповины и перехода ребенка на самостоятельное дыхание возникает выраженная дыхательная недостаточность, проявляющаяся тахипноэ, заглатыванием воздуха и вздутием живота, цианозом, тахикардией, а затем – брадикардией и угнетением всех рефлексов новорожденного. Как правило, такие дети быстро погибают без обеспечения их искусственной вентиляцией легких или экстракорпоральной мембранной оксигенацией (ЭКМО).
При выраженном сдавлении грыжей средостения нарушается венозный приток к сердцу, развивается синдром низкого сердечного выброса с артериальной гипотонией.
Электрокардиография. Изменения на электрокардиограмме неспецифичны. Возможны признаки гипоксии миокарда.
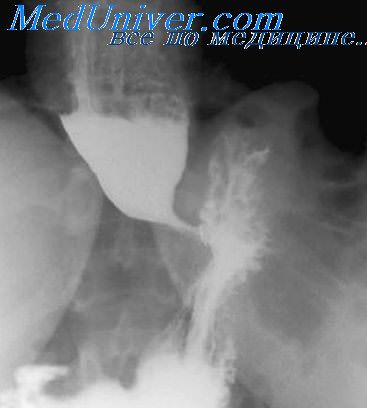
Рентгенография. На рентгенограммах грудной клетки в одной из плевральных полостей обнаруживают органы брюшной полости, наиболее часто – петли кишечника.
Легочная ткань практически не прослеживается; тень сердца и средостения смещены в противоположную сторону, размеры сердца небольшие. В некоторых случаях имеются признаки пневмоторакса на контралатеральной стороне.
Эхокардиография. При исследовании выявляется сердце небольших размеров, смещенное в противоположную от грыжи сторону. В большинстве случаев имеются ОАП и открытое овальное окно, через которые осуществляется сброс крови справа налево. Для прогноза заболевания необходимо определение фракции выброса и массы миокарда левого желудочка. Важна также оценка степени развития легочных артерий с помощью индекса Nakata или модифицированного индекса McGoon (отношение суммы диаметров правой и левой легочных артерий к диаметру нисходящей аорты на уровне диафрагмы), так как отмечено, что при индексе менее 1,3 летальность среди пациентов достигает 100%.
Лечение диафрагмальной грыжи у детей.
В качестве неотложного мероприятия необходимо введение желудочного зонда для удаления заглатываемого воздуха и предотвращения дальнейшего сдавления легких; масочное дыхание противопоказано. Как правило, все дети с диафрагмальной грыжей нуждаются в эндотрахеальной интубации с искусственной вентиляцией легких или в ЭКМО для поддержания адекватного газообмена и профилактике метаболического ацидоза. Особое внимание необходимо уделять предотвращению баротравмы легких, которая легко возникает у данной категории больных. В этом аспекте более предпочтительна высокочастотная вентиляция легких.
Контроль оксигенации проводят, исследуя кровь на предуктальном уровне; разница между этим показателем и оксигенацией в постдуктальной зоне (например в пупочной артерии) указывает на величину веноартериального сброса крови и, косвенно, на степень легочной гипертензии. При этом необходимо исключить артериальную гипотонию, способствующую сбросу крови справа налево.
Считается, что если при ИВЛ невозможно достичь полноценной оксигенации крови и снижения рС02 в ней ниже 50 мм рт. ст., ребенок имеет легочную гипоплазию, несовместимую с жизнью.
Дополнительные мероприятия включают коррекцию ОЦК с помощью инфузий кристаллоидных, коллоидных растворов и крови, а также метаболического ацидоза — введением гидрокарбонатом натрия. Сурфактантная терапия малоэффективна, так как причиной неадекватной функции легких является не столько их незрелость, сколько гипоплазия. В связи с неразвитой сосудистой сетью легких показания к терапии оксидом азота также сомнительны.
При невозможности добиться улучшения показателей газообмена с помощью ИВЛ прибегают к ЭКМО. В частности, показанием для данной процедуры является индекс оксигенации более 40 в нескольких последовательных анализах.
Хирургическое устранение диафрагмальной грыжи проводят только после стабилизации физиологических показателей организма ребенка, в среднем через 72 часа после родов.
В последние годы делаются попытки внутриутробного вмешательства при диафрагмальной грыже. Как известно, легкие плода постоянно продуцируют жидкость, которая изливается через трахею в амниотическое пространство. При искусственной закупорке трахеи легкие растягиваются и растут, постепенно вытесняя грыжевое содержимое в брюшную полость. Данное вмешательство выполняют либо «открытым» способом, требующим гистеротомии, либо с помощью фетоскопической техники через маленький (5 мм) разрез матки. В качестве дополнительной пренатальной терапии используют кортикостероиды, положительно влияющие на развитие альвеол и толщину сосудистой стенки в легких.
– Также рекомендуем “Синдром фето-фетальной трансфузии. Диагностика и лечение синдрома фето-фетальной трансфузии.”
Оглавление темы “Внесердечная патология приводящая к нарушениям кровообращения у ребенка.”:
1. Нерегулярный ритм сердца у новорожденных. Тахиаритмии у новорожденных.
2. Лечение тахиаритмии у новорожденных. Лекарства при тахиаритмиях сердца.
3. Брадиаритмии у новорожденных. Причины брадиаритмий сердца.
4. Лечение брадиаритмий сердца. Синдром удлинненного QT у новорожденных.
5. Синдром внезапной смерти младенцев. Скоропостижная смерть младенцев.
6. Артериовенозный свищ у детей. Гемодинамика при артериовенозном свище.
7. Диагностика и лечение артериовенозных свищей.
8. Крестцово-копчиковая тератома. Диагностика и лечение крестцово-копчиковых тератом.
9. Диафрагмальная грыжа. Диагностика и лечение диафрагмальной грыжи у детей.
10. Синдром фето-фетальной трансфузии. Диагностика и лечение синдрома фето-фетальной трансфузии.
Источник
