Скользящая паховая грыжа с выхождением мочевого пузыря

А.Г. Иванов, Ю.В. Хоронько
ФГБОУ ВО «Ростовский государственный медицинский университет» МЗ РФ; Ростов-на-Дону, Россия
Введение
Скользящая паховая грыжа является сложной проблемой, находящейся на стыке современной хирургии и урологии. Риски, связанные со сложностью диагностики, особенностями оперативного вмешательства, вероятностью травмы мочевого пузыря, мочеточников обуславливают интерес к данной проблеме. Цель исследования: описать клинический случай большой скользящей грыжи, этапы диагностики, оперативного лечения и послеоперационные результаты.
Клинический случай
Пациент К., 66 лет. Обратился с жалобами на наличие выпячивания в левой паховой области, боли в проекции данного выпячивания при физических нагрузках, увеличение мошонки слева, затруднения при мочеиспусканиях, отсутствие чувства полного опорожнения мочевого пузыря после мочеиспусканий.
Анамнез заболевания: считает себя больным в течение 3 лет, когда после физической нагрузки появилась боль и грыжевое выпячивание в левой паховой области. За медицинской помощью не обращался. В последние несколько недель грыжевое выпячивание увеличилось в размерах, появилась боль в проекции выпячивания, отметил увеличение мошонки слева.
Из анамнеза жизни: в 1970 году аутовенозная пластика левой бедренной артерии вследствие травматического повреждения, в 2008 году – операция по поводу гидрогеле слева, в 2017 году – натяжная герниопластика задней стенки пахового канала слева, рецидив в течение полугода.
Status urogenitalis. Почки не пальпируются. Мочеиспускание затруднено, прерывистое, после мочеиспускания чувство полного опорожнения мочевого пузыря отсутствует.
Per rectum: простата значительно увеличена, симметрично уплотнена. Контуры её чёткие, ровные, поверхность гладкая, междолевая борозда не определяется, верхний полюс не достижим. Подвижность сохранена. Болезненность при пальпации умеренная.
Status localis: в левой паховой области определяется грыжевое выпячивание размерами 4х5х5 см. В положении лежа выпячивание вправляется в брюшную полость, при пальпации мягко-эластической консистенции, умеренно болезненное. Грыжевые ворота до 2 см в диаметре. Элементы семенного канатика расположены медиально. Кожа над выпячиванием не изменена.
Результаты исследований
УЗИ органов мошонки. Наружное кольцо пахового канала слева при натуживании расширяется до 20 мм. Лоцирован грыжевой мешок 4х5х5 см с неоднородным содержимым. Размеры яичек обычные, контуры их чёткие, ровные. Придатки умерено диффузно неоднородные с двух сторон. Эхографические признаки кист головки правого придатка, умеренного гидроцеле справа, выраженного гидроцеле слева.
УЗИ мочевого пузыря и простаты. Объём мочевого пузыря – 350 мл. Объём простаты – 170 мл. Объём остаточной мочи – более 200 мл.
Урофлуометрия: максимальная скорость потока мочи (Q max) – 12-13 мл/сек.
Оценка качества жизни по I-PSS –21 балл.
PSA – 3,5 нг/мл.
Триплексное сканирование артерий и вен нижних конечностей. Атеросклеротические изменения стенок артерий. Артерии на бедре и голени с обеих сторон проходимы, УЗ признаков гемодинамически значимых стенозов артерий нижних конечностей не выявлено.
При спиральной компьютерной томографии (СКТ) таза визуализирован резко деформированный мочевой пузырь, часть его пролоббирует в грыжевой мешок пахово-мошоночной грыжи слева. Оба мочеточника впадают в типичном месте. Нижняя треть левого мочеточника извита, лежит вне грыжевого мешка (рис. 1).
Рисунок 1. СКТ таза: А – сагиттальный срез; В – компьютерная реконструкция таза. Мочевой пузырь резко деформирован, часть его пролоббирует в грыжевой мешок пахово-мошоночной грыжи слева
Выполнена уретроцистоскопия. Значительно увеличенная простата обусловила затруднения при поиске устья грыжевого компонента мочевого пузыря, которое с трудом визуализировано при фиброцистоскопии (рис. 2).
Рисунок 2. Фиброуретроцистоскопия. Устье грыжевого компонента
Диагноз: Основной: Большая левосторонняя косая пахово-мошоночная грыжа с вовлечением мочевого пузыря в грыжевой мешок.
Сопутствующий: Доброкачественная гиперплазия простаты. Хроническая неполная задержка мочи. Хронический левосторонний эпидидимит. 2-х стороннее гидроцеле.
Операция: Герниотомия слева, герниопластика задней стенки пахового канала сетчатым имплантом.
После иссечения рубцовых тканей визуализированы грыжевые ворота неправильной формы и шейка грыжевого мешка. От окружающих тканей мобилизован тесно спаянный с ними грыжевой мешок, опускающийся в мошонку. Содержимое грыжевого мешка – стенка мочевого пузыря, предбрюшинная жировая клетчатка. В процессе мобилизации стенки мочевого пузыря полного её расправления не достигнуто ввиду наличия выраженных фиброзных и спаечных изменений.
Пластика задней стенки пахового канала произведена с применением сетчатого импланта размерами 10х15см.
Наблюдение 3 месяца. В послеоперационном периоде проводилась стандартная терапия, включающая тамсулозин по 0,4 мг 1 раз в сутки утром.
Пациент отметил значимое уменьшение степени выраженности дизурических расстройств. Оценка качества жизни по I-PSS: 18 баллов. При урофлуометрии Q max – 17,5 мл/сек.
Вместе с тем, обратил внимание на появление и постепенное увеличения овоидного безболезненного образования в левой половине мошонки, прилежащего к яичку.
Выполнено УЗИ нижних мочевых путей и органов мошонки. Объём мочевого пузыря – 360 мл.
Рисунок 3. Урофлуометрия. Значимых обструктивных признаков не отмечено
Объёмпростаты – 170 мл. Объёмостаточноймочи – 140 мл. Отмечено расправление мочевого пузыря (рис. 4-5). Признаки жидкостных образований в области проекции левого придатка. Размеры яичек обычные, контуры чёткие ровные (рис. 6-7).
Рисунок 4. УЗИ мочевого пузыря (через 3 месяца после операции.) Мочевой пузырь несколько деформирован, признаков сохраняющегося изолированного грыжевого компонента не отмечается
Рисунок 5. УЗИ простаты. Объём простаты увеличен до 170 мл
Рисунок 6. УЗИ органов мошонки. Левое яичко без признаков значимой патологии
Рисунок 7. УЗИ органов мошонки. Жидкостное образование в проекции левого придатка яичка
МРТ таза. Визуализированы органы таза, мошонки, паховые области.
Оба яичка расположены в мошонке, правильной формы, нормальных размеров. Структура однородная. Справа придаток яичка, семенной канатик не изменены. Умеренно увеличено количество жидкости между оболочками яичка.
Слева придаток яичка удлинен и деформирован, фиброзно изменен. Сформировано полостное образование размерами 65х49х46 мм с фиброзной капсулой, широким основанием вдоль придатка, от верхнего полюса которого начинается семявыносящий проток. Имеются множественные перегородки, создающие анатомически правильный рисунок, содержимое достаточно однородное, жидкостное, с высоким содержанием белка в жидкости. В проекции головки придатка выявлено полостное образование размерами 17х18х19 мм с перегородками, содержащее простую жидкость.
По ходу семенного канатика и пахового канала в целом выражены фиброзные, спаечные изменения, распространяющиеся на клетчатку паховой области, в меньшей степени – на клетчатку таза. По ходу фиброзных тяжей в паху расположены множественные лимфатические узлы с максимальной осью 15-16 мм.
Предстательная железа увеличена, преимущественно за счет центральной доли, размеры 71 мм (вертикальны) х 77 мм (латеральный) х 63 м (переднезадний). Дифференцировка долей нарушена. Структура паренхимы неоднородная за счет однотипных округлых включений различного диаметра с достаточно четким границами. Капсула железы нормально выражена.
Смененные пузырьки не изменены.
Мочевой пузырь расположен типично, не туго наполнен, стенки с четким контурами, сигнал однородный. Нижние трети обоих мочеточников не расширены.
Прямая кишка без особенностей.
В тазу и в нижних отделах забрюшинного пространства лимфатические узлы не увеличена. Видимые кости без продуктивных и деструктивных изменений.
Заключение: MPT-признаки кисты придатка яичка слева, выраженных фиброзных изменений в паховом канале слева (рис. 8).
Рисунок 8. МРТ таза. Киста придатка левого яичка. Грыжевой компонент не дифференцируется
Выполнена скрототомия. Визуализировано левое яичко, которое несколько уменьшено в размере тургор его несколько снижен, собственная оболочка умеренно гиперемирована, «пёстрая». В области головки придатка – тонкостенное жидкостное образование диаметром до 2 см.
Вплотную к яичку прилежит округлое плотноэластическое образование диаметром до 3 см. Образование отделено от левого яичка. Отмечена интимная связь образования с элементами семенного канатика. При пункции образования эвакуировано до 50 мл геморрагической жидкости. Внешние стенки образования белесоватого цвета, плотные, толщиной до 1 мм, Образование отсечено от семенного канатика острым путём.
Произведено вскрытие кисты придатка левого яичка. Содержимое – прозрачная жидкость жёлтого цвета. Выполнено иссечение оболочек кисты.
Гистоисследование: Кистозная лимфангиома с хроническим воспалением, геморрагиями, гемосидерозом и склерозом стенки.
Послеоперационный период протекал стандартно.
Результаты лечения. Ликвидирована большая скользящая пахово-мошоночная грыжа с вовлечением мочевого пузыря в грыжевой мешок. Сохраняется аденома простаты значительных размеров. В послеоперационном периоде отмечено уменьшение степени выраженности дизурических расстройств. Перемещённый из мошонки мочевой пузырь полностью расправлен. Однако, неясной остается функциональная возможность той зоны мочевого пузыря, которая находилась в грыжевом мешке. Следовательно, в генезе дизурических расстройств имеет значение не только обструктивный фактор, обусловленный значительным увеличением простаты. Нельзя исключить роль «грыжевой» части мочевого пузыря в генезе дизурических расстройств. В связи с сохраняющимися дизурическими расстройствами планируется дообследование.
Обсуждение
Своевременное распознавание скользящей паховой грыжи при вовлечении мочевого пузыря в медиальную стенку грыжевого мешка у ряда пациентов может быть затруднительным [1, 2]. Длительное существование пахово-мошоночной грыжи приводит к развитию выраженного рубцово-спаечного процесса и зачастую сопровождается формированием грыжевого мешка большой длиныпо оси. В более редких случаях вовлечение стенки мочевого пузыря осложняется формированием мешковидного резервуара значительных размеров [3, 4]. Выполнение хирургического пособия в подобной ситуации требует принятия двух ключевых решений. Первое касается проведения наиболее эффективного и безопасного хирургического пособия в отношении сформированного дивертикула. Второе – заключается в выборе надёжного варианта герниопластики. Отсутствие однозначного решения в вопросе выбора оптимальной хирургической тактики требует углубленного изучения.
Литература
- Волков С.В., Еремеев А.Г., Карташов И.Н., Воронов С.П., Голубев А.А., Башар Якуб. Редкое наблюдение рецидивной скользящей паховой грыжи, содержащей мочеточник, с развитием гидронефроза. Верхневолжский медицинский журнал. 2015;14(2): 48-52. eLIBRARY ID: 35379345
- Samra NS, Ballard DH, Doumite DF, Griff en FD. Repair of Large Sliding Inguinal Hernias. Am Surg. 2015; 81(12):1204- 1208. PMID: 26736154
- Komorowski AL, Moran-Rodrigues J, Kazi R, Wysocki WM. Sliding inguinal hernias. Int J Surg. 2012; 10(4):206-208. DOI:10.1016/j.ijsu.2012.03.002
- Wang P, Huang Y, Ye J, Gao G, Zhang F, Wu H. Large sliding inguinal-scrotal hernia of the urinary bladder: A case report and literature review. Medicine (BalƟ more). 2018; 97(13):e9998. DOI:10.1097/MD.0000000000009998
Статья опубликована в журнале “Вестник урологии” № 1 2019, стр. 53-58
Источник
Скользящая паховая грыжа часто вызывает сложности при диагностике и вызывает ряд серьезных осложнений. Лечение скользящей паховой грыжи требует индивидуального подхода и высокого профессионализма врача из-за сложных методик оперативного вмешательства, разработанных для лечения таких грыж.
Что такое скользящая паховая грыжа
Скользящими называют такие паховые грыжи, в образовании грыжевого мешка которых, кроме париетальной (покрывающей стенки брюшной полости), участвует и висцеральная брюшина, покрывающая на небольшом протяжении соскальзывающий орган. При этом одна из стенок грыжевого мешка образуется соскальзывающим в грыжу органом, расположенным забрюшинно. Чаще всего таким органом является слепая кишка, восходящий или нисходящий отделы ободочной кишки, реже – мочевой пузырь, матка.
Изредка грыжевой мешок у скользящей грыжи может полностью отсутствовать, тогда выпячивание будет образовано частями соскользнувшего органа, не покрытыми брюшиной. Грыжи мочевого пузыря чаще встречаются при прямых паховых грыжах, а грыжи толстой и слепой кишки – при косых паховых грыжах. Особенности формирования скользящих грыж приводят к тому, что во время операции повышается риск вскрытия стенки того или иного органа (кишечника, мочевого пузыря и так далее) вместо грыжевого мешка.
Скользящие паховые грыжи могут быть врожденными и приобретенными. Наибольшее практическое значение имеют скользящие паховые грыжи мочевого пузыря, слепой кишки и женских половых органов (матки и ее придатков).
Скользящая паховая грыжа мочевого пузыря
Этот вид скользящей паховой грыжи в большинстве случаев имеет приобретенный характер. В ее развитии играет роль совокупность нескольких факторов. К местным факторам, способствующим развитию скользящей паховой грыжи мочевого пузыря, относятся слабость задней стенки пахового канала, широкие грыжевые ворота (отверстие, через которое выходят внутренние органы), наличие прямой или косой (реже) паховой грыжи.
Формированию такой грыжи у лиц молодого и среднего возраста способствует лишняя масса тела и накопление жировой клетчатки вокруг мочевого пузыря, которая оттесняет брюшину и увеличивает подвижность мочевого пузыря, облегчая его выход к грыжевым воротам. У лиц пожилого возраста заболевание развивается за счет снижения эластичности и тонуса тканей мочевого пузыря.
Изредка в грыжевые ворота соскальзывает не покрытая брюшиной часть передней брюшной стенки мочевого пузыря – развивается первичная экстраперитонеальная скользящая грыжа, при которой грыжевой мешок может отсутствовать.
Скользящая паховая грыжа слепой кишки
Основным фактором, способствующим формированию скользящей грыжи слепой кишки у детей, является врожденное низкое расположение слепой и восходящей кишок. У взрослых низкое расположение слепой кишки чаще связано с приобретенной слабостью связочного аппарата. Предрасполагающими факторами являются также широкие грыжевые ворота.
В образовании скользящей паховой грыжи может принимать участие не только слепая кишка, но и червеобразный отросток (аппендикс), а также конечный отдел тонкого кишечника.
Характерным симптомом скользящей грыжи слепой кишки является неполная вправляемость грыжи. При этом внутренняя часть грыжевого содержимого вправляется полностью, а наружная остается невправляемой.
Скользящая паховая грыжа женских половых органов
Эти виды скользящих грыж могут быть, как врожденными, так и приобретенными. О врожденном их характере говорит то, что они часто встречаются в детском возрасте, сочетаясь с другими пороками развития органов брюшной полости и малого таза. Например, скользящие грыжи половых органов часто сочетаются с укорочением круглой связки матки, удлинением яичниковой связки, высоким расположением половых органов, длинным влагалищем, недоразвитием и различными аномалиями строения матки и так далее.
Чаще в таких случаях в грыжевом мешке оказывается яичник, реже – маточные трубы и матка. Иногда соскальзывают сочетания этих органов.
Лечение скользящих паховых грыж
Скользящая паховая грыжа подлежит оперативному лечению. Подход к лечению таких грыж и выбор методики операции должен быть индивидуальным в зависимости от вида грыжи, ее размера, состояния ее содержимого, наличия или отсутствия спаек в грыжевом мешке, общего состояния и возраста больного.
Операции при скользящих грыжах может выполнять только специалист высокой квалификации, так как недостаточный опыт может привести вскрытию просвета органа, являющегося одной из стенок грыжевого мешка. Для того чтобы избежать таких осложнений, скользящие грыжи стараются оперировать при помощи лапаротомических методик, с традиционными разрезами кожи.
Галина Романенко
Источник
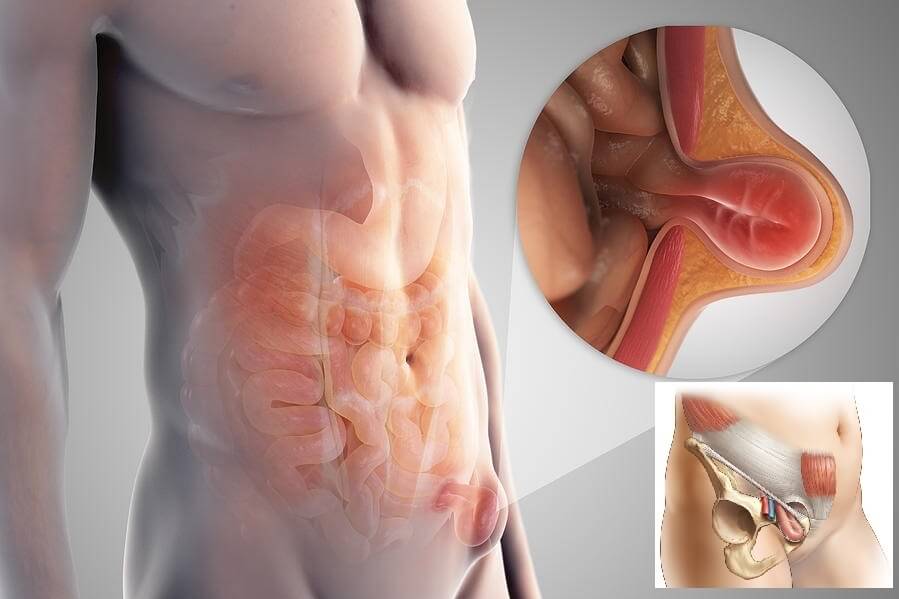
Паховая грыжа (ПГ) – это патология нижней части брюшной стенки с выпадением органов брюшины в области пахового канала. Часть кишечника, мочевой пузырь, яичники и даже селезенка с большим сальником могут выпячиваться в подкожное пространство с образованием грыжевого мешка.
Заболевание характерно для обоих полов, но паховая грыжа у мужчин встречается в 10 раз чаще. Причина такого «неравноправия» – особенности анатомического строения: мужской паховый канал шире и короче женского.
На ранних стадиях заболевание не вызывает неприятных ощущений, но затягивать с лечением не стоит – запущенная патология нарушает работу внутренних органов, провоцирует их ущемление и воспаление.
Структура паховой грыжи
Анатомическое строение грыжи включает:
- грыжевые ворота – окруженное мышечной тканью плотное соединительнотканное кольцо, через которое происходит выпячивание внутренних органов и структур под кожу; ширина просвета может колебаться от 2-3 до 10-15 см – чем больше, тем выше вероятность ущемления;
- грыжевой мешок – тонкая оболочка, которая выстилает поверхность брюшины изнутри и охватывает грыжевое выпячивание снаружи; длина образования обычно составляет 2-4 см; в запущенных случаях может достигать 30-40 см;
- грыжевое содержимое может включать любой подвижный орган брюшины; чаще всего это петля кишечника с участком сальника, у женщин – яичник; в запущенных случаях в область грыжевого мешка могут выпадать все петли тонкого кишечника с аппендиксом, селезенкой, частью толстой кишки и прилегающим сальником.
Главный «виновник» образования ПГ – паховый канал (ПК) – это естественная парная щель между мышцами в нижней части брюшной стенки. Она образует тоннель между внутренним пространством брюшины и внешней жировой прослойкой. Началом тоннеля служит внутреннее паховое кольцо, окончанием – внешнее паховое кольцо. У женщин по нему проходит круглая связка матки с прилегающим участком рыхлой соединительной ткани, у мужчин – семенной канатик, состоящий из семенного протока и венозно-артериального сплетения.
Классификация паховых грыж
Различают несколько видов ПГ, объединяя их по происхождению и типу структурных нарушений.
По типу структуры:
- Косая ПГ проходит непосредственно сквозь канал и выпадает через внешнее паховое кольцо. Возникает как следствие ослабления брюшной стенки. У мужчин часто опускается в мошонку, образуя пахово-мошоночную грыжу. По размерам может быть как небольшой (до 3 см), так и гигантской – до 40 см и более.
- Прямая ПГ не затрагивает канал, а выпячивается через брюшную стенку в области внутреннего кольца. Никогда не опускается в мошонку и редко достигает больших размеров – в среднем, не более 15 см. Имеет малый риск ущемления.
- Скользящая ПГ характеризуется неполным выпаданием органа в грыжевой мешок (например, часть аппендикса, часть мочевого пузыря).
- Комбинированная ПГ совмещает прямую и косую разновидности, проявляется наличием двух выпячиваний.
В более узкой классификации врачи могут указывать уточняющие термины и выделять надпузырные, пристеночные, межстеночные и другие виды структур. Все это можно условно разделить на две большие группы по происхождению.
Врожденные ПГ – следствие сбоя внутриутробного развития, при котором не зарастает вагинальный отросток брюшины, образуя грыжевые ворота. Явление диагностируется лишь у мальчиков и в 90% случаев проявляет себя в детском возрасте – сразу после рождения или в первые 10 лет жизни. Бывают только косыми.
Приобретенные ПГ – это 85% всех зарегистрированных случаев. Они возникают у человека уже после рождения и чаще всего развиваются в зрелом или пожилом возрасте. Могут относиться к любому типу – косому, прямому, комбинированному.
Основные причины развития патологии

Причины возникновения паховых грыж можно разделить на располагающие и побуждающие. Первые создают необходимые условия для патологии, вторые становятся основным толчком к ее развитию.
Благодатную почву для развития болезни создают:
- врожденные аномалии – незаращение влагалищного отростка брюшины, слабость соединительной ткани;
- индивидуальные особенности телосложения (узкий таз, выпуклый живот, низкое расположение диафрагмы) относят их владельца в группу риска; чем уже таз, тем выше риск развития косой ПГ; у людей (мужчин и женщин) с более широким тазом паховый канал менее подвержен негативному воздействию при повышении внутрибрюшного давления, так как располагается под другим углом;
- слабый мускульный каркас – у пожилых и ослабленных людей, больных мышечной дистрофией, при низком уровне физической активности;
- резкое похудение приводит к ослаблению брюшной стенки;
- паралич нервов брюшной стенки вследствие инсульта.
В 25% случаев грыжевой болезни подтверждается факт наследственной предрасположенности – патология имеется в семейном анамнезе у ближайших кровных родственников.
На этом фоне причиной заболевания становится высокое внутрибрюшное давление. Сильный кашель, длительные запоры, игра на духовых инструментах, тяжелые повторные роды, неправильное поднятие тяжестей могут спровоцировать состояние, при котором внутренние органы начинают выпадать через ослабленное кольцо пахового канала.
На заметку! Статистика показывает, что правосторонние ПГ встречаются чаще, чем левосторонние. Это объясняют давлением печени на органы правой части брюшины и преобладанием праворукости с соответствующим положением тела во время работы. Для мужчин значение имеет более позднее опущение правого яичка.
Симптоматика заболевания
Стандартные симптомы паховой грыжи у мужчин:
- дискомфорт в нижней части живота (по ходу пахового канала);
- припухлость или выпячивание в области паха – образование мягкое на ощупь, при физической нагрузке может увеличиваться; в лежачем положении легко вправляется на место;
- при пахово-мошоночной патологии можно наблюдать одностороннее растягивание мошонки;
- если в грыжевой мешок попадает мочевой пузырь – нарушается мочеиспускание; если петли кишечника – возникают запоры.
На заметку! Пахово-мошоночную грыжу путают с гидроцеле – водянкой яичка. Основные отличия: при водянке яичко располагается в центре, а сама структура тугая и отечная; при грыже яичко имеет боковое расположение, а поверхность выпячивания мягкая и податливая.
Проблема не задерживается на одном уровне, а постоянно прогрессирует. Паховый канал со временем еще больше растягивается, а его стенки слабеют. В запущенных случаях выпавшие органы не вправляются даже в положении лежа.
Возможные осложнения:
- ущемление и воспаление выпавшего участка;
- ишемический орхит;
- кишечная непроходимость из-за застоя каловых масс.
В таких случаях требуется срочная госпитализация пациента. Поводом для тревоги станут: боль в нижней части живота, тошнота и рвота, кровь в кале или невозможность опорожнить кишечник.
В случае более редких форм ПГ – скользящей, надпузырной, а также при выявлении патологии у женщин необходимо использовать дополнительные методы обследования.
Диагностика паховых грыж
Общий осмотр проводят в сидячем и лежачем положении:
- Оценивают мышечный тонус, тип телосложения. Методом пальпации обследуют кожные покровы паховой зоны, прилегающие лимфатические узлы, структуру яичка и семенного канатика.
- Проверяют состояние поверхностного соединительнотканного кольца, попыткой проникновения в него указательного или среднего пальца через кожу мошонки. В нормальном состоянии в канал может проникать фаланга одного пальца. При ослабленной мышечной стенке отверстие расширяется и пропускает 2-3 пальца и больше.
- Оценивают «кашлевый толчок» – проверяют реакцию грыжевого мешка на повышение внутрибрюшного давления при кашле. При невыраженных внутриканальных грыжах это делают с введенным в паховое кольцо пальцем; при выраженных образованиях накладывают руку на само выпячивание. Если при кашле реакция на толчок отсутствует, есть подозрение на ущемление грыжи.
- Проверяют вправляемость – процедуру проводят в лежачем положении. Обычные косые и прямые грыжи должны легко вправляться на место. Большие выпячивания, а также скользящие грыжи, грыжи с узким отверстием и высоким риском ущемления с трудом поддаются этой процедуре или не поддаются вовсе.
Для определения малых скрытых грыж у женщин, а также для точной локализации мешка и определения состава грыжевого содержимого используют:
- УЗИ паховой области;
- герниографию – рентгеновское обследование области грыжи с введением контрастного вещества.
Основные методы лечения

Единственный способ устранения симптомов паховой грыжи – лечение хирургическими методами.
Виды операций:
- Герниопластика с использованием аутотрансплантатов (собственных тканей организма) – после устранения грыжевого мешка пластика пахового канала проводится с подшиванием тканей пациента. Применяются как старые подходы с подшиванием мышц зоны к паховой связке (методы Бассини и Постемпского), а также более современные «золотые» решения с послойным соединением тканей (метод Шоулдайса).
- Герниопластика с помощью аллотрансплантата (искусственной сетки) – для восстановления и укрепления структур используют материалы из полипропилена и полиуретана. Они гипоаллергенны, исключают натяжение тканей и обеспечивают высокую прочность.
Вмешательство проводится как открытым методом, так и с помощью лапароскопии – внутрибрюшинным и внебрюшинным способом. Тип анестезии зависит от степени развития патологии и состояния пациента. Могут использовать как общую, так и регионарную анестезию – спинальную или эпидуральную.
Послеоперационный период:
- постельный режим – 12-24 часа;
- терапия антибиотиками – длительность по показаниям;
- прием обезболивающих – 3-4 дня;
- введение антикоагулянтов (по показаниям) – до 7-ми дней;
- удаление швов – на 7-10-й день.
Полное восстановление наступает через 3-6 месяцев. В этот период следует избегать физических нагрузок, особенно поднятия тяжестей, и соблюдать рацион питания.
При ущемлении ПГ показана срочная госпитализация с оперативным вмешательством. Неущемленная грыжа не требует срочного вмешательства. В особых случаях дату операции назначают с отсрочкой или откладывают на неопределенное время. На этот период пациенту прописывают корректирующее лечение.
Паховая грыжа у мужчин: лечение без операции
Подход включает комплекс щадящих и защитных мер для компенсации нагрузки и устранения основных причин развития ПГ:
- ношение специальных бандажных систем;
- снижение физической нагрузки, особенно длительного статического воздействия;
- коррекция режима питания и нормализация работы желудочно-кишечного тракта для устранения запоров и метеоризма;
- лечение хронических заболеваний бронхолегочной системы.
Все это позволяет снизить внутрибрюшное давление и искусственно укрепить брюшную стенку, поддерживая грыжу в стабильном и безопасном для жизни пациента состоянии.
Внимание! Ношение бандажа является вынужденной мерой, а не заменой операции. При наличии противопоказаний к хирургии, пациент нуждается в регулярном врачебном обследовании. Это позволит вовремя предотвратить характерный для таких случаев спаечный процесс.
Профилактика
Предупреждение развития грыжевой болезни – самый надежный способ избежать связанных с ней неприятностей, особенно если вы находитесь в группе риска:
- мужской пол (особенно при астеническом телосложении);
- частые роды (у женщин);
- пожилой возраст;
- ваша деятельность связана с поднятием тяжестей.
В этом случае старайтесь придерживаться следующих рекомендаций:
- Поддерживайте нормальную для вашей конституции массу тела.
- Практикуйте гимнастику, направленную на укрепление брюшной стенки (допустимо только при отсутствии диагностированных грыж).
- При повышенных физических нагрузках (беременность, поднятие тяжестей) носите специальный бандаж.
- Регулярно обращайтесь в клинику для осмотра.
Поликлиника Отрадное предлагает все необходимое для отслеживания состояния вашего организма – собственную лабораторию, современное оборудование, грамотных и опытных врачей.
Пациентам с подозрением на паховую грыжу следует записаться к хирургу. Стоимость лечения будет зависеть от расположения патологии, стадии ее развития и индивидуальных особенностей организма пациента (сопутствующие заболевания, наличие противопоказаний к операции и т.п.). Оформить запись можно по телефону или через удобную онлайн-форму на сайте.
Источник
