Пупочная грыжа и инфаркт
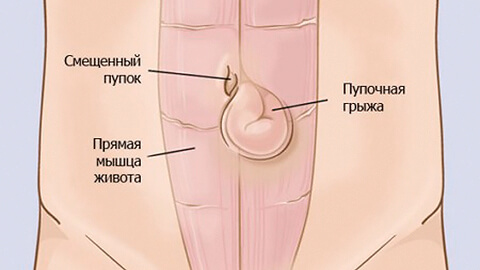
 Пупочная грыжа — патологическое состояние, при котором органы брюшной полости выходят под кожу в области пупка. Выпячивание хорошо заметно в положении стоя и значительно уменьшается в размерах (или исчезает), когда пациент лежит.
Пупочная грыжа — патологическое состояние, при котором органы брюшной полости выходят под кожу в области пупка. Выпячивание хорошо заметно в положении стоя и значительно уменьшается в размерах (или исчезает), когда пациент лежит.
На передней и боковых стенках живота находятся пучки мышц брюшного пресса. В центре живота они соединяются между собой. Место их соединения называется белой линией. Она располагается вертикально, от грудины до лобка. Состоит белая линия из соединительной ткани, сверху она толще и шире, книзу сужается и истончается. В середине белой линии находится пупочное кольцо — это округлое или щелевидное отверстие. Во внутриутробный период через него проходит пупочный канатик (пуповина), соединяющий плод с плацентой. После появления ребенка на свет и отпадания у него пуповины пупочное кольцо закрывается и зарастает рубцовой тканью. В процессе стягивания пупочного кольца участвуют мышцы брюшного пресса.
Так как в самом пупочном кольце нет ни жировой клетчатки, ни мышц, оно является наиболее уязвимым местом на передней стенке живота. А при наличии определенных негативных факторов на этом участке может образоваться грыжа.
Грыжа состоит из трех частей: грыжевых ворот, грыжевого мешка и его содержимого:
- В данном случае грыжевыми воротами (отверстием, через которое выходит орган или его фрагмент) являются пупочное кольцо или пупочный канал. Пупочный канал — это щель, располагающаяся между белой линией живота и пупочной фасцией (внутренней оболочкой из соединительной ткани), через него проходит почечная вена.
- Грыжевым мешком является пристеночный листок брюшины, выпячивающийся внутренними органами. Брюшина — это тонкая серозная оболочка, выстилающая внутренние стенки брюшной полости и внутренние органы. Она состоит из двух листков: пристеночного (покрывающего брюшные стенки) и висцерального (обволакивающего органы).
- Содержимое грыжевого мешка — это выпячивающиеся органы (чаще всего сальник, кишечные петли).
Пупочные грыжи могут возникнуть у человека любого пола и возраста, но чаще развиваются у женщин. Это объясняется тем, что пупочное кольцо нередко растягивается во время беременности. Также перед этой патологией больше уязвимы люди старше 40, нежели пациенты более младшего возраста.
Виды пупочных грыж
Пупочные грыжи бывают врожденными и приобретенными. Врожденные возникают из-за нарушения развития тканей пупочного кольца во внутриутробный период. Диагностируются такие грыжи непосредственно после рождения ребенка или в течение первого месяца жизни малыша. Приобретенные выпячивания появляются из-за слабости мышц/связок живота и повышения внутрибрюшного давления вследствие поднятия тяжестей, сильного смеха, громкого плача или крика и т.д.
Пупочные грыжи делятся на косые и прямые. Косая грыжа возникает при выхождении внутренних органов через пупочный канал — он сам по себе имеет косое направление. Но при дальнейшем прогрессировании такое выпячивание распрямляется.
Также пупочные грыжи могут быть:
- Вправимыми. Такую грыжу можно вправить рукой. Ее содержимое легко перемещается из грыжевого мешка обратно в брюшную полость.
- Невправимыми. Такими грыжи становятся при ущемлении, срастании содержимого с грыжевым мешком или развитии воспаления.
Причины развития пупочных грыж
Главной причиной появления пупочных выпячиваний является совокупность слабости брюшной стенки и пупочного кольца и повышения внутрибрюшного давления. Возникновению этих факторов способствуют:
- генетическая предрасположенность (наследственная слабость забрюшинной фасции — соединительной оболочки);
- беременность (особенно после 30 лет);
- ожирение;
- повышенные физические нагрузки;
- асцит (водянка живота);
- быстрорастущие опухоли в брюшной полости (как доброкачественные, так и злокачественные);
- наличие рубцов вследствие оперативного вмешательства;
- диастаз (расхождение) прямых мышц живота;
- хронические запоры;
- малоподвижный образ жизни;
- резкое похудение;
- осложненные роды;
- травмы живота;
- сильный смех, надрывный кашель.
Риск развития пупочной грыжи в детском возрасте повышают следующие факторы:
- врожденный гипотиреоз (повышенная активность щитовидной железы);
- дисбактериоз кишечника;
- болезнь Дауна;
- наследственность (если у отца или матери в детстве наблюдалась пупочная грыжа, то существует большая вероятность ее развития в таком же возрасте у ребенка);
- недоношенность.
У маленьких детей (до 5 лет) возникновение приобретенных грыж нередко обусловлено замедленным смыканием пупочного кольца. Обычно пупочное кольцо закрывается после отпадания пуповины. Но в ряде случаев этот процесс растягивается. Часто пупочная грыжа не доставляет малышу никаких неприятных ощущений, а после укрепления пупочного кольца (это происходит к 2-5 годам) проходит сама собой. Но ребенка в любом случае необходимо показать врачу, который решит, нужно ли прибегать к хирургическому лечению или следует выбрать тактику наблюдения.
Симптомы пупочной грыжи

Симптомами пупочной грыжи являются:
- опухолевидное выпячивание в области пупка, уменьшающееся или исчезающее в лежачем положении;
- изменение цвета кожи в области пупка;
- боли в животе;
- тошнота и рвота;
- запоры, метеоризм;
- чувство тяжести в желудке после еды.
На ранних стадиях о развитии пупочной грыжи может свидетельствовать лишь наличие выпячивания, остальные симптомы часто отсутствуют.
Осложнения пупочной грыжи
Наиболее распространенным осложнением является ущемление пупочной грыжи. Это обусловлено тем, что содержимое грыжевого мешка практически всегда больше грыжевых ворот. Поэтому риск ущемления внутренних органов выше, чем при других разновидностях грыж. Ущемление может произойти при физических нагрузках, запорах, смехе, кашле. Последствиями этого состояния способны стать нарушение кровообращения и воспалительные процессы в ущемленных органах. При ущемлении тканей брюшины может развиться перитонит (воспаление брюшины). Даже если грыжа не вызывает особых беспокойств, откладывать ее лечение на потом не стоит. Обратиться к врачу немедленно следует при наличии признаков ущемления, к которым относятся:
- напряженность выпячивания;
- повышение температуры внутри грыжи (на ощупь образование горячее);
- исчезновение возможности вправления грыжи;
- сильная боль в области пупка;
- симптомы интоксикации организма: высокая температура, головная боль, тошнота и/или рвота.
Также встречаются следующие осложнения:
- воспаление грыжи;
- застой в кишечнике каловых масс, кишечная непроходимость.
Диагностика пупочной грыжи
Сначала будет осуществлен осмотр хирургом. Затем могут быть назначены следующие исследования:
- УЗИ выпячивания и органов брюшной полости;
- рентгенологические исследования желудка и кишечника;
- герниография (рентгенологическое исследование грыжевого мешка с применением контрастного вещества);
- компьютерная томография;
- эндоскопическое обследование кишечника.
Если у пациента наблюдаются нарушения пищеварения или запоры, ему может понадобиться консультация гастроэнтеролога и/или диетолога.
Лечение пупочной грыжи

Лечение пупочной грыжи у взрослых и детей старше 5 лет осуществляется только хирургическими методами. Исключения представляют собой случаи, в которых операцию нельзя провести из-за наличия у пациента противопоказаний (то есть такое вмешательство может значительно сказаться на состоянии его здоровья или даже представлять опасность для жизни). В таких ситуациях применяется консервативное лечение, включающее в себя:
- ношение специального бандажа;
- массаж живота;
- лечебную гимнастику, направленную на тренировку мышц брюшного пресса и стягивание пупочного кольца (при отсутствии противопоказаний).
Хирургическое лечение грыжи
Герниопластика (устранение грыж хирургическим путем) бывает классической (в коже живота делают разрез, через который и осуществляются дальнейшие действия) и лапараскопической (операция производится через точечные проколы в коже с помощью оптического прибора лапароскопа — это менее травматичный метод, после которого пациент быстро восстанавливается). Классическую операцию делают под как под наркозом, так и под местным или регионарным (спинальная анестезия) обезболиванием, лапароскопическая операция проводится только под общей анестезией. Само хирургическое вмешательство любым из перечисленных способов может осуществляться:
- С натяжением тканей. Пупочное кольцо ушивают в поперечном и вертикальном направлении. Если у пациента слишком много жировой ткани, в ходе операции удаляют излишки. Такой метод подходит для небольших грыж.
- С применением сетчатых имплантов. Это своеобразная заплатка, которую закрепляют над пупочным кольцом или под ним. Данный способ можно применять при наличии грыж любого размера, даже крупных.
Детям до 5 лет операции делают редко (в основном их проводят при ущемлении грыж). Как уже упоминалось, у таких маленьких пациентов выпячивания часто проходят сами по себе. Поэтому применяется консервативная терапия, заключающаяся в использовании бандажных повязок или пластыря, назначении лечебного массажа и специальной гимнастики.
Профилактика пупочных грыж
Профилактика пупочной грыжи направлена на укрепление мышц живота и избежание повышения внутрибрюшного давления. Для того чтобы не накапливались лишние килограммы и не возникали запоры и, стоит придерживаться здорового питания. Если избыток веса уже есть, следует постепенно (не резко!) от него избавиться. Укрепить мышцы живота поможет регулярная умеренная физическая активность, включающая в себя упражнения на пресс. Следует избегать сильных физических нагрузок и поднятия тяжестей.
Во время беременности рекомендуется носить специальный бандаж (только после консультации с врачом — это приспособление показано не всем будущим мамам).
Источник
Пупочной грыжей(ПГ)-выхождение органов брюшной полости через дефект брюшной стенки в области пупка.. Возникают, либо в раннем детстве, либо после 40 лет. У женщин ПГ встречается вдвое чаще, чем у мужчин, что связано с растяжением пупочного кольца во время беременности. ПГ у детей возникают в первые 6 мес после рождения, когда еще не сформировалось пупочное кольцо. Расширению пупочного кольца и образованию грыжи способствуют различные заболевания, связанные с повышением внутрибрюшного давления);пренебрежение физическими нагрузками, врожденный дефект пупочной области.
Клиника: постепенно увеличивающееся в размерах выпячивание в области пупка,
боль в животе, возникающая при физической нагрузке и кашле. При исследовании
обнаруживают округлое выпячивание в области пупка диаметром от 1—3 см до 30 см
и более. В горизонтальном положении больного выпячивание уменьшается в размерах или исчезает. Через истонченную кожу, покрывающую выпячивание, можно заметить перистальтические волны кишечника. При вправимых грыжах определяют края и величину грыжевых ворот.При покашливании четко определяется кашлевой толчок. ПГ часто бывают невправимыми, при больших грыжах грыжевой мешок может быть многокамерным.
Диагностика: надо проводить рентгенологическое исследование желудка и 12-перстной кишки или гастродуоденоскопию с целью выявления заболеваний, сопутствующих грыже и вызывающих боль в верхней половине живота. Диагностируют пупочные грыжи по клиническим признакам (ограниченная, податливой консистенции припухлость в области пупка, наличие грыжевого отверстия и др.)
При дифференциальном диагнозе Дифференциальная диагностика пупочной грыжи проводится с грыжей белой линии живота, метастазами в пупокрака желудка,экстрагенитальным эндометриозомпупка.
48. Язвенная болезнь желудка и 12-перстной кишки, осложненная перфорацией. Клиника, Клиника, диагностика, эндоскопическая и видеолапароскопическая картина, дифференциальный диагноз, лечение. Виды операций.
Перфорация язвы — возникновение сквозного дефекта в стенке желудка или кишки с выходом содержимого в свободную брюшную полость..
Перфорация язвы в свободную брюшную полость. Клиническая картина и диагностика. В клиническом течении перфорации условно выделяют три периода: первый — период внезапных острых болей, второй — период «мнимого благополучия», третий — период диффузного перитонита.
Первый период длится 3—6 ч. При перфорации (иногда ей предшествует рвота) в эпи-гастральной области внезапно возникает чрезвычайно резкая постоянная «кинжальная» боль, как «удар ножом», «ожог кипятком». Раздражение огромного рецепторного поля излившимся содержимым нередко сопровождается шоком. По мере истощения возможности нервных рецепторов боли несколько уменьшаются, состояние больного стабилизируется, наступает непродолжительный период мнимого благополучия. Вслед за этим быстро начинает развиваться диффузный перитонит.
Боль, первоначально возникшая в эпигастральной области или правом подреберье, перемещается в правый нижний квадрант живота, развивается перитонит.
Характерен внешний вид больного в первые часы заболевания: лицо бледное, выражает испуг, покрыто холодным потом, положение вынужденное — на спине или, чаще, на правом боку с приведенными к резко напряженному животу бедрами. Малейшее движение усиливает боль в животе. Живот втянут, имеет ладьевидную форму из-за резкого напряжения мышц брюшной стенки.
Пальпация и перкуссия живота резко болезненны. Симптом Щет-кина—Блюмберга положительный. Наличие свободного газа в брюшной полости под или под печенью является характерным признаком перфорации органа, содержащего газ.
Второй период, период «мнимого благополучия», наступает через 6 ч от начала заболевания. Резко выраженные симптомы сглаживаются, самочувствие больного улучшается, уменьшаются боли в животе. Улучшение состояния больного может ввести в заблуждение как самого больного, так и врача. Однако при анализе клинических данных можно выявить нарастание признаков развивающегося перитонита (учащение пульса и дыхания, повышение температуры тела, парез кишечника, лейкоцитоз).
Третий период, период распространенного перитонита, наступает через 8—12 ч. Состояние больного к этому времени становится тяжелым: самостоятельная боль в животе умеренная, появляется многократная рвота. Температура тела высокая (38—40°С), а иногда понижена. Пульс 110—120 ударов в 1 мин, слабого наполнения; артериальное давление понижено. В этот период обнаруживаются все признаки синдрома системной реакции на воспаление, сигнализирующие об опасности развития сепсиса, полиорганной недостаточности и септического шока, о необходимости принятия срочных мер для предотвращения катастрофы.
При рентгенологическом исследовании обнаруживают высокое стояние диафрагмы и ограничение ее подвижности, свободный газ в брюшной полости, пневматоз тонкой и толстой кишки, свидетельствующий о развитии паралитической непроходимости.
Дифференциальная диагностика. Перфорацию язвы в ранний период дифференцируют от острых заболеваний, при которых возникает острая боль в верхней половине живота. К таким заболеваниям относится:
Пупочная грыжа – это выпячивание органов брюшной полости (кишечник, большой сальник) за пределы брюшной стенки через физиологическое отверстие в передней брюшной стенки (пупочное кольцо).
У ребенка при пупочной грыже появляется округлое выпячивание в области пупка, которое обычно самостоятельно вправляется, когда ребенок лежит на спине. Чем шире грыжевые ворота, тем легче вправляется грыжа. Если грыжа вправляется с трудом, говорят о частичном защемлении. Полное защемление у детей встречается редко.
У взрослых также возникает выпячивание в районе пупка. Это сопровождается болью при кашле или физической нагрузке. Проявления грыжи зависят от ее размеров. Так, большая грыжа может препятствовать прохождению пищи по кишечнику, становясь, таким образом, причиной запора, тошноты, а иногда даже рвоты.
Вообще, грыжа – это выпячивание какого либо органа под кожу, в подкожную клетчатку или другие органы без нарушения целостности этих органов. При пупочной грыже, как мы уже говорили, выпячиваются органы брюшной полости. Пупочное кольцо – это отверстие, через которое плод пупочным канатиком соединяется с организмом матери. В пупочном канатике находятся сосуды. После рождения пуповину перевязывают, ее остаток отпадает, сосуды зарастают соединительной тканью, перекрывающей отверстие пупочного кольца. Сразу после рождения это кольцо слабое и не заросшее, а мышцы живота расположены далеко друг от друга, через него может выпячиваться сальник, брюшина или петли кишечника.
Пупочная грыжа может быть врожденной и приобретенной. Врожденная грыжа проявляется уже сразу после рождения – это такое выпячивание в области пупка, переходящее в пупочный канатик, которое увеличивается, когда ребенок кричит. Она образуется вследствие действия различных неблагоприятных факторов, например инфекций, на организм матери во время беременности. Из-за этого замедляется развитие плода, и структуры пупочного кольца формируются неправильно. Дети с врожденной пупочной грыжей обычно слабые, со слабым тонусом мускулатуры.
Но у малышей может быть и приобретенная грыжа. Она образуется из-за дефектов развития передней брюшной стенки, например, при замедленном срастании пупочного кольца. При крике или плаче мышцы живота давят на брюшную полость, и тогда петля кишечника может выйти в отверстие этого кольца. Причиной грыжи у детей могут стать и рахит, и сильные частые запоры. Чаще всего грыжами страдают девочки.
Среди взрослых пупочными грыжами страдают чаще всего женщины после 30 лет. Это связано с тем, что во время беременности пупочное кольцо растягивается. Но вообще, пупочное кольцо может ослабнуть и при ожирении, и после операций с образованием рубцов. Бывает и наследственная слабость пупочного кольца.
Выделяют несколько факторов риска развития пупочной грыжи:
- частый крик и плач в младенчестве;
- частое физическое перенапряжение;
- беременность;
- асцит;
- длительный сильный кашель;
- частые запоры.
При грыже существует вероятность осложнений. Самое серьезное из них – защемление, то есть, внезапное сдавление выпячивания в грыжевых воротах. При этом грыжа не вправляется при легком нажатии в положении лежа, может появиться кровь в кале, быстро нарастающая боль в паху или в мошонке, тошнота и рвота. При появлении этих симптомов нужно срочно обращаться к врачу. И чем дольше у человека грыжа, тем больше вероятность ее защемления.
Орган, находящийся в грыжевом мешке, может и воспалиться. Также в результате грыжи может развиться копростаз – застой кала в толстом кишечнике.
Чтобы убедиться, что у пациента действительно пупочная грыжа, ему нужно пройти обследование у хирурга, сделать рентгенографию брюшной полости, ФГДС и УЗИ грыжевого выпячивания.
Дифференцировать это заболевание нужно с метастазами рака желудка в пупок.
У детей до 5 лет пупочную грыжу не оперируют, так как есть высокая вероятность того, что дефект исчезнет самостоятельно. Для этого назначают массаж пупочной зоны, лечебную физкультуру, общеукрепляющие процедуры.
У взрослых пупочную грыжу лечат хирургическим путем, причем существует несколько методов лечения:
- Традиционная пластика местными тканями по методам Сапежко и Мейо. Этот метод был предложен более 100 лет назад. Но у него есть существенные недостатки – длительный период реабилитации и большой риск рецидива грыжи в этом же месте.
- Пластика с сетчатыми имплантатами. При этом сетка может помещаться непосредственно под кожу, если грыжевые ворота большого размера, или под пупочное кольцо. Реабилитация при этом занимает не больше месяца, рецидивы случаются редко.
Если операцию по каким-либо причинам провести невозможно, лечение заключается в ограничении физических нагрузок и ношении специального бандажа.
Основная профилактика грыж – это спорт. Причем приветствуется любая физическая нагрузка в зависимости от общего состояния человека – фитнес, плавание, лечебная физкультура или утренняя гимнастика. Однако ко всему надо подходить с умом, не стоит поднимать большие тяжести, сильно перенапрягаться в тренажерном зале, нужно избегать травм брюшной стенки. Очень важно следить за весом.
Чтобы не развилась пупочная грыжа, нужно своевременно лечить заболевания, приводящие к повышению внутрибрюшного давления. Сюда относятся хронические заболевания легких, запоры, заболевания, сопровождающиеся кашлем, нарушения мочеиспускания, асцит.
Женщинам во время беременности нужно правильно питаться, стараться избегать запоров, заниматься физкультурой по мере возможности. После родов рекомендуется носить специальный бандаж и заниматься фитнесом.
У новорожденных детей в первые дни нужно тщательно ухаживать за пупком, не перекармливать и периодически, несколько раз в день, класть на живот.
Не бывает безопасных камней в желчном пузыре и безобидных брюшных и паховых грыж. Все эти заболевания требуют операций, даже если.
Наши эксперты – заведующий кафедрой факультетской хирургии № 1 МГМСУ, профессор Олег Луцевич, кандидат медицинских наук Юрий Прохоров, доцент медицинской академии имени И. М. Сеченова, кандидат медицинских наук Сергей Гордеев.
Желчный пузырь в организме играет вспомогательную роль: в нем отстаивается желчь, которая при употреблении человеком жирной пищи поступает оттуда и помогает усваивать съеденные шашлыки или копченую колбасу. Но по разным обстоятельствам в этом органе могут образовываться камни.
К сожалению, нет ни одного другого, кроме хирургического, способа борьбы с этой болезнью. И лечение препаратами желчных кислот, и введение в желчный пузырь (через прокол) специальных химических веществ, и дробление камней ультразвуком (литотрипсия) не приводят к излечению. Даже если в желчном пузыре завелся всего один камешек – это означает, что орган уже никогда не сможет справляться со своей функцией как прежде. Поэтому основной метод лечения холецистита на сегодня – это операция по удалению всего желчного пузыря (холецистэктомия).
Если к воспалению добавляются микробы – возникает острый холецистит, который требует срочного оперативного лечения. Особенно опасно, если камень закупоривает желчный проток. При этом возникают желтуха, озноб, боли – это следствие быстрого разрушения печени. Камни могут преградить отток секрета из поджелудочной железы, отчего происходит смертельно опасный недуг – острый панкреатит. Это означает только одно: пациент опоздал с операцией.
Удаление по существу уже бесполезного желчного пузыря – холецистэктомия – сегодня проводится максимально щадящим способом, с помощью лапароскопии, всего через 3–4 прокола на теле. Через считаные часы после операции больной уже может встать, а спустя 2 дня отправляется домой. При этом болей он не испытывает, шрамов после вмешательства не остается – лишь еле заметные следы от проколов. Никаких ограничений после операции тоже не предусматривается.
Конечно, объедаться жирными блюдами и упиваться алкоголем не стоит, но это не полезно не только для прооперированных, но и для всех остальных людей. Качество жизни больных после холецистэктомии ничуть не страдает – просто желчь уже не отстаивается в пузыре, а напрямую проступает в двенадцатиперстную кишку.
Другая распространенная хирургическая проблема – грыжа. Это дефект, а проще говоря, дырка на передней брюшной стенке, через которую под кожу вываливаются внутренние органы. По статистике, этим недугом страдают 4 человека из тысячи. У мужчин чаще возникают паховые грыжи, у женщин – пупочные. У людей любого пола могут появиться послеоперационные грыжи. Они-то и являются самыми распространенными – возникают у трети пациентов, перенесших операции на органах брюшной полости.
Как известно, брюшная стенка состоит из мышц, которые в норме поддерживают внутренние органы, не давая им выпячиваться наружу. Но стоит этому естественному каркасу ослабнуть, как перед человеком встает угроза грыжи. Заболевание провоцируют врожденные аномалии брюшной стенки, слабость соединительной ткани, травмы (во время операций), чрезмерные физические нагрузки. Кроме того, причиной грыж часто является повышение внутрибрюшного давления при ожирении, беременности и заболеваниях толстой кишки, особенно тех, что сопровождаются запором. Не последнюю роль играет и наследственная предрасположенность.
Единственный выход при ущемлении– немедленная операция. Однако летальность после такого экстренного вмешательства в 5–6 раз выше, чем при плановой хирургии. Поэтому лучше не ждать опасной развязки и прооперировать грыжу вовремя. Чем раньше это будет сделано, тем лучше будут результаты, в том числе и отдаленные.
Имплантацию сетчатых протезов можно проводить всем пациентам старше 16–18 лет. Даже сахарный диабет не является противопоказанием для этого метода – просто такие пациенты нуждаются в более тщательной предоперационной подготовке.
Источник
