Послеоперационная грыжа после аппендэктомии
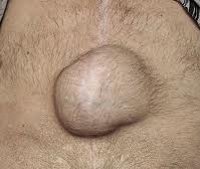
Грыжа после удаления аппендицита появляется в большинстве случаев, является осложнением послеоперационного периода. Несмотря на то, что аппендэктомия не считается сложным процессом, но приводит к нарушению целостности мышечной ткани, кровеносных артерий. Выпадение части кишки происходит в местах, где мышечная ткань наиболее нарушена – в месте шва. Медицинская статистика содержит сведения о том, что грыжа – самый распространённый дефект после полостной хирургии.
Грыжа представляет собой часть кишки, выпадающей в отверстия, способна образовываться после операции, когда ткани не до конца зажили и соединились. Это может произойти как в подкожном пространстве, так и в межмышечном.
Читайте также дополнительные материалы, это важно знать.
Причина грыжи
Когда есть основания подозревать возникновение осложнения, стоит знать основные признаки и причины недуга. Факторы, провоцирующие выпадение органов, разные:
- Возраст оперируемого.
- Анатомические особенности пациента.
- Качество проведения оперативного вмешательства. Некачественно была проведена подготовка, плохие нити для швов.
- Соблюдение рекомендаций врача. Слабый пресс, долгое заживление раны.
- Качество ухода за пациентом и соблюдение режима. Чрезмерные физические нагрузки, несоблюдение диеты, развитие инфекции в ране, вирусная инфекция.
Возникающее осложнение зависит от того, каким способом была проведена операция:
- Лапаротомия является наиболее рискованным методом. Происходит полостное рассечение слоёв брюшины.
- Лапароскопия – наименее опасна. Возникновение осложнений при использовании лапароскопа менее вероятно.
Симптомы заболевания
Первые дни после аппендицита наблюдение за состоянием пациента осуществляется врачом и персоналом больницы. Ежедневно осматривается состояние шва, процесс внутреннего заживления. В дальнейшем после выписки человек должен соблюдать врачебные рекомендации. Осложнения, возникшие в месте удаления аппендицита, обнаруживаются самостоятельно и сообщаются лечащему врачу.
Заболевание имеет следующие симптомы:
- В районе шва кожные покровы отекают, возникает припухлость. Это внешний признак осложнения.
- Нарушение процесса дефекации. Может наблюдаться запор или диарея.
- Ощущается вздутие живота.
- Отёк увеличивается, когда человек стоит и кашляет.
- Рубец находится в натянутом состоянии. Если присмотреться, то можно увидеть, как сокращаются кишечные петли. При этом изнутри исходят посторонние звуки: плеск воды, урчание, шум.
- В кале при испражнениях наблюдаются кровяные вкрапления.
- Болевой синдром в животе. Боль резкая и продолжительная.
- Постоянная тошнота и рвотные позывы. При отсутствии лечения появляется симптом обезвоживания.
Лечение
Терапия грыжи зависит от причин, вызывавших выпячивание кишечника. Для определения фактора и назначения последующего адекватного лечения проводят диагностику.
Диагностика
Проводят обследование с помощью специального медицинского оборудования:
- УЗИ полости брюшины. Ультразвуковое исследование даёт полную картину происходящих внутри процессов: размер выпавшей кишки, её расположение, форма.
- Рентген. Делаются снимки расположенных рядом с грыжей органов, определяется степень влияния на них.
- КТ. Проводится в случае, если ультразвуковое обследование не дало достаточно информации. Томография даёт дополнительные данные и позволяет охарактеризовать грыжевое выпячивание.
- Проводится обследование кишечника изнутри с помощью колоноскопии и гастроскопии.
Хирургическое лечение
Выпячивание грыжи может быть небольшого размера. В этом случае возможно её вправить с помощью сечения. При этом размер диаметра выпадения не должен превышать пяти сантиметров. Наличие спаек в промежутке выпячивания и внутренними органами также является показанием для проведения сечения.
Ткани рассекаются, проводится вправление грыжевого мешка обратно, в противном случае он удаляется. Действия хирурга зависят от размеров, месторасположения выпячивания. Затем место снова зашивается и наблюдение продолжается.
При размерах грыжи свыше 5 сантиметров вправление невозможно. Нужно обеспечить внутренним органам надёжный фиксирующий момент. Его обеспечивает сетчатый трансплантат. Сетка изготавливается из синтетического сырья. Сегодня существуют сетки, способные самостоятельно рассасываться спустя время и не требуя специального удаления.
Для установки трансплантата снова рассекают ткани и мышечные волокна в месте нахождения выпячивания. Тело грыжи выделяется и возвращается внутрь отверстия. Затем синтетическую сетку накладывают сверху и накладывают швы. Закрытие раны происходит в обратном порядке, как и раскрытие. Сначала зашиваются мышечные ткани, потом кожный покров. Данный способ исправления грыжевого выпячивания называется грыжесечением по Лихтенштейну. Указанный процесс является безопасным и эффективным для дальнейшего предотвращения выпадения органов.
Если сдавливание сильное, участок кишечника сильно повреждён, то может понадобиться удаление этой части органа.
После повторного хирургического вмешательства пациенту рекомендуется носить бандаж с утягивающим эффектом. В первые дни больной должен соблюдать постельный режим и полное отсутствие физических нагрузок, чтобы не спровоцировать новые образования и прорывы.
Также прописываются лекарства и диетическое питание.
Медикаментозное лечение
Когда существуют серьёзные противопоказания к использованию хирургии в месте появления грыжи, врач назначает лекарственные препараты:
- Противовоспалительные. Помогают заживлению раны в послеоперационный период.
- Иммуностимуляторы. Активизируют защитную реакцию организма, восстанавливают силы.
- Ферментосодержащие. Помогают улучшению работы пищеварительного тракта. Восполняют дефицит собственных ферментов организма, что значительно улучшает переваривание пищи и всасывания полезных веществ.
- Сорбенты. Снимают интоксикацию в организме. Снижают образование газов, убирают вздутие. Способствуют нормализации процесса дефекации.
- Витаминные комплексы. Пополняют запасы необходимых минералов и витаминов, улучшают иммунитет.
Диета
Пациент после проведения операции по удалению аппендицита обязан соблюдать диетическое меню:
- Из рациона полностью исключаются продукты, обладающие слабительным эффектом, приводящим к увеличению образования газов. Это значит, что нельзя есть бобы, капусту, выпечку из дрожжевого теста, пить газировку и молоко.
- В меню присутствуют следующие блюда: нежирный бульон на мясе, каши, сваренные на воде и имеющие редкую консистенцию. Потребляемое мясо протирается через сито до пюреобразного состояния. Можно есть яйца, сваренные всмятку, или яичный омлет. Овощи отваривать или готовить в пароварке.
- Твёрдые продукты питания употреблять в послеоперационный период запрещено.
- Соблюдать водный рацион. Потреблять достаточное количество жидкости в виде чаёв, компотов, киселей, чистой воды.
Профилактика
В целях недопущения в дальнейшем новых образований, профилактические мероприятия проводятся ещё в период подготовки к операции. При этом профилактика касается не только пациента, но и врача.
Действия врача:
- Качественная дезинфекция хирургических инструментов, чтобы не занести патологических микробов.
- Полноценная подготовка внутренних органов к полостной операции.
- Для наложения швов используется только качественный материал.
- Наблюдение за пациентом после операции и после выписки.
Действия оперируемого:
- Строгое соблюдение и выполнение рекомендаций лечащего врача.
- Соблюдение диетического питания.
- Контролировать процесс дефекации. При малейших нарушениях стула сообщать доктору и принимать меры.
- Физические нагрузки, особенно в первые дни, минимальные. Запрещено даже передвигаться пешком.
- Секс также присутствует в списке запретов до полного затягивания швов.
- Пациент носит бандаж. Особенно актуально это для больных с лишними килограммами.
- Соблюдать медикаментозное лечение.
- Не допускать сильного кашля.
Источник
Послеоперационная грыжа характеризуется выходом внутренних органов (кишечника, большого сальника) через дефекты в области хирургического рубца за пределы брюшной стенки. Послеоперационная грыжа определяется в виде опухолевидного выпячивания в зоне послеоперационного рубца, сопровождается болью в животе, при ущемлении – тошнотой, рвотой, отсутствием стула и отхождения газов. Диагностика послеоперационной грыжи включает осмотр хирурга, выполнение рентгенографии желудка, ЭГДС, герниографии, УЗИ брюшной полости и грыжевого выпячивания, КТ органов брюшной полости. Выявление послеоперационной грыжи требует проведения герниопластики с использованием местных тканей или синтетических протезов.
Общие сведения
Послеоперационные грыжи (рубцовые грыжи, грыжи рубца, вентральные грыжи) развиваются в ранние или отдаленные сроки после операций. Частота образования послеоперационных грыж после вмешательств на брюшной полости в оперативной гастроэнтерологии составляет 6-10%. Среди других грыж брюшной полости на долю послеоперационных дефектов приходится до 20–22%.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости: в области белой линии живота (после верхней или нижней срединной лапаротомии), правой подвздошной области (после операций на слепой кишке, аппендэктомии), области пупка, правом подреберье (после холецистэктомии, резекции печени), левом подреберье (после операций на селезенке), боковой поясничной области (после операций на почках и мочеточниках), надлобковой области (после гинекологических и урологических операций).

Послеоперационная грыжа
Причины
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др. Появление послеоперационных грыж нередко связано с общей ослабленностью, рвотой, развитием пневмонии или бронхита в послеоперационном периоде, запорами, беременностью и родами, ожирением, сахарным диабетом, системными заболеваниями, сопровождающимися изменением структуры соединительной ткани.
Послеоперационными грыжами могут осложняться практически любые операции на брюшной полости. Наиболее часто послеоперационные грыжи образуются после операций по поводу прободной язвы желудка, калькулезного холецистита, аппендицита, кишечной непроходимости, перитонита, пупочной грыжи или грыжи белой линии живота, кисты яичника, миомы матки, проникающих ранений брюшной полости и др.
Классификация
По анатомотопографическому делению в хирургии различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние). По величине послеоперационного дефекта грыжи могут быть малыми (не изменяющими конфигурацию живота), средними (занимающими часть отдельной области брюшной стенки), обширными (занимающими отдельную область брюшной стенки), гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные. Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие. Все обозначенные критерии учитываются при выборе способов устранения послеоперационных грыж.
Симптомы послеоперационной грыжи
Основным проявлением грыжи служит появление выпячивания по линии послеоперационного рубца и по его сторонам. На ранних стадиях послеоперационные грыжи являются вправимыми и не доставляют болевых ощущений. Болезненность и увеличение опухолевидного выпячивания появляется при резких движениях, натуживании, подъеме тяжестей. При этом в горизонтальном положении грыжа уменьшается или легко вправляется.
В дальнейшем боль в животе становится постоянной, иногда приобретает схваткообразный характер. Среди других симптомов послеоперационной грыжи отмечаются вздутие кишечника, запоры, отрыжка, тошнота, снижение активности. При грыжах, расположенных над лобком, могут отмечаться дизурические расстройства. В области грыжевого выпячивания на передней брюшной стенке развивается раздражение и воспалительные изменения кожи.
Послеоперационные грыжи могут осложняться копростазом, ущемлением, перфорацией, частичной или полной спаечной кишечной непроходимостью. При осложненном развитии послеоперационной грыжи отмечается быстрое нарастание боли в животе; появляются тошнота и рвота, кровь в испражнениях или задержка стула и газов. Грыжевое выпячивание становится невправимым в положении лежа на спине.
Диагностика послеоперационной грыжи
При осмотре грыжа определяется как несимметричное выбухание в области послеоперационного рубца. В вертикальном положении, при натуживании пациента или покашливании размеры опухолевидного выпячивания увеличиваются. Иногда через растянутый и истонченный рубец определяется перистальтика кишечных петель, шум плеска и урчание.
С помощью УЗИ брюшной полости и грыжевого выпячивания удается получить данные о форме и размерах грыжи, наличии или отсутствии спаечных процессов в брюшной полости, изменений в мышечно-апоневротических структурах брюшной стенки и др.
В процессе комплексного рентгенологического обследования (обзорная рентгенография брюшной полости, рентгенография желудка, рентгенография пассажа бария по кишечнику, ирригоскопия, герниография) уточняется функциональное состояние ЖКТ, отношение внутренних органов к послеоперационной грыже, наличие спаек. Для уточнения необходимых параметров послеоперационной грыжи и определения методов ее устранения может потребоваться проведение МСКТ или МРТ органов брюшной полости, эзофагогастродуоденоскопии, колоноскопии.

КТ органов брюшной полости. Постоперационная инцизионная грыжа передней брюшной стенки справа, содержащая часть толстой кишки
Лечение послеоперационной грыжи
Консервативная тактика при послеоперационных грыжах допустима только в случае наличия весомых противопоказаний к хирургическому вмешательству. В этих ситуациях рекомендуется соблюдение диеты, исключение физических нагрузок, борьба с запорами, ношение поддерживающего бандажа.
Радикальное избавление от послеоперационной грыжи может быть произведено только хирургическим способом – с помощью герниопластики. Метод герниопластики послеоперационной грыжи избирается, исходя из локализации и величины выпячивания, наличия спаечных процессов между органами брюшной полости и грыжевым мешком.
При небольших и неосложненных послеоперационных дефектах (менее 5 см) может быть выполнено простое ушивание апоневроза, т. е. пластика передней брюшной стенки местными тканями. Средние, обширные, гигантские, длительно существующие и осложненные послеоперационные грыжи требуют укрытия дефекта апоневроза с помощью синтетического протеза (герниопластика с установкой сетчатого протеза). При этом используются различные способы установки сетчатой системы по отношению к анатомическим структурам брюшной полости. В этих случаях нередко требуется разделение спаек, рассечение рубцов; при ущемлении послеоперационной грыжи – резекция кишки и сальника.
Прогноз и профилактика
Послеоперационные грыжи, даже при отсутствии осложнений, приводят к снижению физической и трудовой активности, косметическому дефекту, ухудшению качества жизни. Ущемление послеоперационной грыжи довольно часто (в 8,8% случаев) приводит к летальному исходу. После хирургического устранения послеоперационной грыжи (за исключением случаев многократного рецидивирования) прогноз удовлетворительный.
Профилактика послеоперационных грыж требует от хирурга выбора правильного физиологичного оперативного доступа при различных видах вмешательств, соблюдения тщательной асептики на всех этапах операции, использования качественного шовного материала, адекватной предоперационной подготовки и ведения больного после операции.
В постоперационном периоде от пациента требуется неукоснительное выполнение рекомендаций по питанию, ношению бандажа, физической активности, нормализации веса, ограничению физических нагрузок, регулярному опорожнению кишечника.
Источник
Грыжа после удаления аппендицита выступает частым видом осложнений. Сама операция не приносит сложностей. Однако травмированию подлежат мышцы и сосуды кровеносной системы. В начале восстановления мышцы настолько слабы, что участки кишечника способны выпячиваться. В этом состоит суть грыжи. Особый режим после проведения оперативного лечения рекомендовано поддерживать как минимум три недели. Грыжа после аппендицита – неприятное явление. К удалению аппендицита часто приводит тяжелое состояние больного. Операции по удалению аппендицита проводятся систематически.
Способ развития
Причинами появления грыжи после аппендицита выступает низкий уровень профессионализма врача-хирурга и несоблюдение послеоперационных мероприятий. Перечисленные причины становятся основными.
Присутствуют другие факторы:
- Экстренное хирургическое вмешательство, которое не позволило подготовить внутренние органы должным образом.
- Использование привычного полостного метода рассечения. При использовании современных лапароскопических методов размеры разреза меньше. По завершению полостных вмешательств восстановительный период длительный, а после лапароскопии – короче.
- Хирургические материалы низкого качества, чрезмерное стягивание тканей, увеличенное тампонирования брюшной полости, которое значительно превышает нормативные показатели.
- Низкая эластичность и развитость мышц брюшного пресса.
- Игнорирование бандажа в период после хирургического вмешательства.
- Неверный рацион питания. Употребление продуктов, которые вызывают вздутие, усиленную выработку газов, брожение, негативно сказываются на травмированных тканях мышц.
- Кашель, сопровождающийся приступами из-за заболевания дыхательной системы.
- Не вовремя начатая физическая активность, которая делает упор на мышцы брюшной полости.
- Наследственность, выражающаяся в низкой регенеративной способности тканей и склонной к образованию грыж.
- Инфицирование раны.
Появление грыжевого образования свидетельствует о нарушениях в процессе восстановления тканей. Выпячивание происходит в слабой области мускулатуры.
Симптомы
Во временной период, который составляет срок после операции по удалению аппендицита, специалист проводит мониторинг самочувствия больного до того времени, пока в этом присутствует потребность. Особое внимание вызывает шов и его состояние. После того как доктор убедится в отсутствии осложнений, пациента выписывают. Дальнейший восстановительный период проходит в условиях дома. Человек сам соблюдает рекомендации.
Обнаружить симптомы в состоянии сам человек. Основным признаком появляющейся грыжи становится припухлость в районе шва. Происходит развитие грыжи. Область болезненна. Присутствует дискомфорт.
Помимо указанных симптомов, могут диагностироваться:
- Трудности с актом дефекации.
- Проявляется чувство вздутия.
- Отмечается увеличение размера образования в вертикальном положении тела, при кашле.
- Можно услышать урчание, через рубец усматриваются сокращенные кишечные петли.
- В кале можно заметить кровяные вкрапления.
- Констатируются болевые ощущения.
- Справиться с тошнотой и рвотой практически невозможно.
- Расстройства стула, проявляющиеся в запорах.
Диагностика
Для того чтобы верно определить степень развития осложнения и выбрать метод терапии, необходимо пройти диагностическое обследование. Для использования того или иного метода необходимо отталкиваться от размеров образования, его места расположения и самочувствия пациента. Диагностика грыжи становится комплексом.
Чтобы установить расположение грыжевой опухоли и исследовать ее, необходимо пройти рентгеноскопический комплекс обследования органов, расположенных в соседстве с предполагаемым образованием. Рентгенография желудка и кишечника, обзорная рентгенография, ирригоскопия и герниорафия грыжи предоставит все данные об особенностях развития патологии. Покажет влияние образования на органы, позволит визуализировать спайки при их наличии.
Чтобы определить характеристики грыжи, проводят гастроскопию и колоноскопию.
При использовании данных компьютерной томографии врач должен определить эффективный метод воздействия, спрогнозировать лечение.
Лечение
Грыжевое образование диагностировано. Врач составляет схему лечения. В ранний период после операции по удалению аппендицита грыжа может быть вправимой. Грыжерассечение используют, опираясь на полученные диагностические данные. Важным аспектом становится возникновение спаек с соседними органами. Ушивание растяжения может быть применимо в случае малого размера образования (до пяти сантиметров) и незначительных дефектов.
Грыжа больших размеров подвергается дополнительному укрытию. Достигается за счет наложения сетчатого протеза. В указанном методе используется герниопластика. Рубцы рассекаются, спайки разделяют. Грыжевой мешочек сдавливается при необходимости. Особенности операции зависят от размеров образования.
Ущемление образования можно вылечить, удалив участок кишки и сальник. Послеоперационное пространство должно быть организовано максимально комфортно.
Проводить повторную операцию на поврежденном участке тела не всегда разрешено. Существуют индивидуальные показатели, которые запрещают проведение повторной хирургической операции. Применяется консервативный метод лечения. В терапию входит диета, рекомендован постельный режим и прием необходимых медикаментов против воспаления и иммуностимулирующих препаратов. Бандаж становится обязательным условием. В область его покрытия входит большая часть живота. Сохраняется целостность шва. Нагрузка на брюшную полость снижается. Грыжа на шве становится меньше.
Игнорирование назначений может привести к тяжелым последствиям. Образование становится защемленным. Выглядит увеличенным. Вправление ее станет невозможным.
Профилактика
Профилактика и лечение становятся основными направлениями в деятельности врача. Чтобы послеоперационный период прошел без последствий для человека, подготавливаться необходимо еще до оперативного вмешательства.
Профилактические мероприятия, которые совершает пациент, состоят из:
- Следования назначениям и рекомендациям врача. Определяет длительность восстановительного периода и дальнейшее здоровья больного.
- Неукоснительного следования разработанному режиму питания. Повышать потребление жидкости для размягчения массы кала. Не допускать нарушение стула.
- Опорожнения кишечника по необходимости. Терпеть запрещено.
- Минимальных физических нагрузок и активности.
- Строгого полового покоя.
- Применения бандажа. Особенно важно соблюдать этот принцип для людей, имеющих лишний вес.
- Приема витаминов и общеукрепляющих препаратов, а также назначенных лекарственных препаратов.
- Соблюдения мер по предотвращению заболевания органов дыхательной системы.
Подготовка требуется со стороны хирурга в том числе:
- Неукоснительное соблюдение принципа стерильности хирургических предметов.
- Соседние с грыжей органы должны быть максимально подготовлены к хирургическому вмешательству.
- Качество используемых врачом материалов должно быть высоким.
- Сопровождение больного до полного выздоровления. Адекватное восприятие вопросов и жалоб пациента.
Самостоятельно пробовать вправить появившуюся грыжу запрещено. При появлении симптомов осложнений, которые человек почувствовал дома, необходимо сразу обратиться к лечащему врачу. Применение средств, которые помогли близким или знакомым, не рекомендуется. Побочные эффекты могут осложнить ситуацию.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
Задайте вопрос врачу
Источник
