Поджелудочная железа и паховая грыжа


При различных патологиях и изменениях симптомы болезней поджелудочной железы могут быть общими и схожими:
- Болевой синдром. Чаще всего локализуется в верхних отделах брюшной полости слева или в эпигастральной области. Может носить ноющий характер, схваткообразное течение или опоясывающее сжатие. Характерна иррадиация в левую руку, лопатку, шею.
- Общая слабость, недомогание, преодобморочное состояние.
- Диспепсические расстройства: тошнота, жидкий жирный стул, рвота, которая чаще всего приносит облегчение.
- Неукротимая жажда, полиурия – избыточное выделение мочи.
Поджелудочная киста
Киста представляет собой полость из тканей органа, которая может заполняться жидкостью, кровью, гноем, отмершими частицами. Она имеет капсульную оболочку и может располагаться в любой части железы. Причинами формирования кист могут служить:
- воспалительные процессы в паренхиме поджелудочной железы: острый или хронический панкреатит;
- не до конца вылеченные патологии органа;
- камни в протоках;
- отравления токсическими веществами, особенно алкоголем;
- травмы и нежелательные механические воздействия;
- кровоизлияния в толщу тканей органа.
Врождённые кисты диагностируются сразу после рождения или в раннем возрасте ребёнка. Чаще всего бывают наследственными или в ходе негативного воздействия на плод разных факторов во время беременности.
Приобретённые образования наступают в ходе перечисленных выше причин у лиц зрелого возраста.
Существуют степени образования кисты:
- I степень – от начала предшествующего процесса, например, панкреатита, до образования полости. Процесс длится в среднем 5-6 недель.
- II степень – инкапсулирование полости. Это означает, что полость начинает отграничиваться капсулой. Течение до 3 месяцев.
- III степень – отложение на стенках капсулы плотного фибрина. После этого полость становится плотной.
- IV степень – киста занимает собственное место в толще органа, становится самостоятельным образованием.
При патологии могут отмечаться следующие симптомы:
- Боль, которая усиливается при нарушениях погрешности в диете, после употребления жаренной, жирной, острой пищи. Носит местный характер в левом подреберье. Может быть постоянной или периодической.
- Желтушность кожных покровов и видимых слизистых. Наступает в результате сдавления полостью кисты Вирсунгова протока.
- Повышение температуры тела до невысоких цифр – до 38,0 градусов.
- Тошнота, рвота, диарейный синдром.
Если не начать своевременное лечение, то могут появиться грозные осложнения: нагноение, разрыв полости, кровотечение. Для лечения такой патологии прибегают к медикаментозной терапии.
Если видимого улучшения не наступает, но назначают хирургическую операцию. При своевременной терапии и комбинации хирургического и консервативного лечения прогноз для жизни и здоровья пациента благоприятный.
Псевдокиста поджелудочной железы
Псевдокиста – образование, которое располагается не в толще органа, а на его поверхности, не имея при этом собственной капсулы. Характеризуется в большинстве случаев бессимптомным течением.
Этим оно и опасно, так как на поздних стадиях может провоцировать серьёзные осложнения. Иногда может рассасываться и проходить самостоятельно без медицинских вмешательств.
Появляются псевдокисты на фоне воспалительных процессов в железе, чаще всего это панкреатит. Зарегистрированы случаи образование кист после травм, хирургических манипуляций, при длительном течении сахарного диабета.
Классификация псевдокист поджелудочной железы:
1. По локализации: головки, тела, хвоста органа.
2. По этиологии: панкреатические, послеоперационные, посттравматические.
3. По стадиям развития:
- Первая – формирование безкапсульной полости;
- Вторая – проникновение в стенку органа;
- Третья – созревание;
- Четвёртая – формирование фибринового налёта.
4. По течению: острые и хронические.
Диагностируют образования на профилактических осмотрах при помощи ультразвукового исследования органов брюшной полости.
Лечения кисты небольших размеров не требуют. В иных случаях прибегают к консервативному и оперативному методам.
Грыжа поджелудочной железы
Грыжа представляет собой смещение, выпадения органа, его участка или части из анатомического положения в область, в которой он располагаться не должен.
Местами образования грыж являются полости, образованные анатомическими элементами организма. Особенностью является то, что сохраняется целостность стенки и структур выпавшего органа.
Патология формируется в нескольких случаях:
- при длительном повышении внутрибрюшного давления;
- при сильных потугах;
- при поднятии тяжестей;
- при хроническом кашле.
Понятие грыжи поджелудочной железы не является истинным, а скорее ложное. Это связано с особенностью локализации внутреннего органа. Железа располагается позади желудка и плотно прикреплена к своему местоположению. Физиологически невозможно сильно сместить её.
Под описываемым термином подразумевают другие понятия: грыжу пищеводного отверстия диафрагмы, петель кишечника, воспалительные заболевания желудка.
Симптоматика при недуге может быть разнообразной. Место локализации патологического процесса всегда располагается в области желудка, под ним или сзади него.
На передней брюшной стенке может выступать шаровидное образование, которое можно увидеть, пощупать и вправить вглубь. Затем оно снова может появиться.
При пальпации опухоль безболезненная, пациент при этом чувствует неприятные ощущения. Выпячивание отчётливо видно, когда человек стоит, когда он занимает горизонтальное положение, опухоль скрывается.
При отсутствии должного лечения грыжа может ущемиться. В таком случае кровоток органа будет нарушен, ткани начнут отмирать. При защемлениях нарушается проходимость панкреатического протока, возникают воспалительные и эндокринные нарушения.
При длительном игнорировании болезни может наступить резкое ухудшение состояния, вплоть до летального исхода.
Лечится недуг хирургически. При этом иссекается грыжевой мешок, выпавший орган возвращают на место, растянувшиеся стенки ушивают, накладывают удерживающую сетку для предотвращения нового выпадения и ущемления.
Панкреонекроз поджелудочной железы
Считается, что это очень серьёзная и тяжёлая болезнь. Поражает недуг молодых людей и лиц среднего возраста, реже – пожилых. Как самостоятельное заболевание возникает редко, чаще как осложнение хронических воспалительных процессов железы: панкреатит, кистозные образования и полипы органа, диабет.
Распространено среди лиц, злоупотребляющих алкоголем и страдающих алкогольной зависимостью.
Развивается панкреонекроз постепенно. Симптоматика болезни наступает после воздействия провоцирующих факторов: отмены назначенной терапии, алкогольной нагрузки, погрешностях в диете и т.д.
Панкреатический сок в таких условиях начинает выделяться в большей степени, происходит растяжение стенок протока. Активируются ферменты пищеварения. В норме они не действуют на собственные клетки железы.
Но в неблагоприятных условиях они становятся агрессивны, запускается процесс само переваривания поджелудочной железы. Её клетки и такни гибнут, наступает некроз. Распавшиеся ткани оказывают токсическое воздействие на все органы и системы в целом.
По механизму воздействия различают виды панкреонекроза:
- Жировой. Самым первым усиленно активируется фермент липаза. Он разрушает жировую ткань железы. Опасна эта форма тем, что наступает некроз близлежащих соседних органов: сальник, брыжейка, брюшина, желудок.
- Геморрагический. При этом виде быстрее всех выделяется другой фермент – эластаза. Он активно воздействует на стенки сосудов, разрушая и растворяя их. Начинаются кровотечения и кровоизлияния из повреждённых артерий и вен. Страдает поджелудочная железа, следом присоединяются соседние органы и ткани. Имеет прогрессивное быстрое течение. Является крайне тяжёлой формой.
- Смешанный. Сочетание двух вышеперечисленных видов в равной степени и одновременном воздействии на ткани органа. Несёт за собой высокую летальность.
Факторы, способствующие развитию панкреонекроза:
- Алиментарный – при несоблюдении диеты и воздействии токсических веществ. Чаще этой формой страдают лица с алкогольной зависимостью.
- Рефлюксный – обратный заброс желчи, которая является чужеродной, из двенадцатиперстной кишки в панкреатический проток. Запускается воспалительный каскад. При постоянном воздействии развивается некроз тканей.
- Обтурационный – развивается в том случае, когда проток закрыт камнем, опухолью или резко сужен извне. Активируется механизм самопереваривания, гибель здоровых клеток, замещение их на соединительную ткань.
Симптомы панкреонекроза
Всё протекает по трём ступеням. Первая ступень – начало воспалительных изменений. Любое воспаление сопровождается присоединением инфекции, чаще всего бактериального характера.
Бактерии активно делятся, распространяются, выделяют патогенные вещества, вызывая усиленную интоксикацию и ферментативную активность. Это всё сопровождается высокой лихорадкой, диареей, сильным опоясывающим болевым синдромом, тошнотой, рвотой.
Вторая ступень – гнойное расплавление тканей, формирование абсцессов. Нарастает боль, интоксикация.
Третья ступень – формирование кавернозных дыр и генерализация на соседние органы. Быстро приводит к полиорганной недостаточности и гибели пациента.
Первые признаки острой фазы патологии:
- Острая сильная нестерпимая боль по типу желчной колики. Боль отдаёт в левую руку, лопатку, поясницу и нижние отделы живота. По мере ухудшения состояния пациенты и усиления интоксикации болевой симптом может уменьшаться. Связано это с тем, что происходит гибель нервных волокон и выключение из деятельности работы головного мозга. Плохой прогностический признак.
- Рвота — не приносит облегчения, не снимается медикаментозными препаратами. Частые приступы провоцируют обезвоживание. Состоит из желчи, примеси крови, гноя, носит зловонный характер.
- Метеоризм, вздутие живота.
- Непроходимость кишечника, характеризующаяся длительным запором и острой болью в животе.
- Длительная высокая лихорадка.
- Кожа бледная, с каплями холодного пота.
- Резкое снижение артериального давления, увеличение пульса, нарушение ритма дыхания. Оно становится поверхностным и частым.
- Пятна от кровоизлияния на брюшной стенке и спине.
- Быстрое развитие энцефалопатии, которое в последующем переходит в предкоматозное состояние и кому. Прослеживается помутнение рассудка, спутанность сознания, дезориентация, затем обмороки.
- Асцит — скопление отёчной жидкости в животе.
После всех этих симптомов присоединяется отказ других органов, страдают почки, печень, головной мозг, развивается шоковое состояние. Это состояние крайне тяжело устранить. Такие пациенты в экстренном порядке госпитализируются в реанимационное отделение, где им проводят интенсивную терапию.
Лечится панкреонекроз в условиях стационара. Суть сводится к соблюдению режима дня и строгой диеты, медикаментозной терапии и хирургическому лечению. Все эти компоненты идут в тесной комбинации друг с другом.
Камни в поджелудочной
Формируются из избыточного количества кальцинатов в основном и добавочных протоках. Достигая больших размеров, могут нарушать дренажную внешнесекреторную функцию и приводить к серьёзным последствиям.
Могут формироваться на фоне нарушения деятельности железы в ходе иных патологий или при болезнях двенадцатиперстной кишки. Чаще всего предшествующим фоном служит хронический панкреатит. Реже – опухоль головки поджелудочной железы.
Причины образования камней:
- Всегда должен присутствовать процесс воспалительного характера. Если он отсутствует, то и нет морфологических предпосылок для камнеобразования.
- Застой сока железы. Развивается при опухолях, кистах, полипах и иных состояниях. При застойных явлениях в осадок выпадают солевые ионы, взаимодействуют между собой, формируя конкремент. По составу камни фосфорно-кальциевые.
- Нарушение оттока панкреатического сока.
Симптомы болезни. Изначально пациент отмечает симптоматику хронического панкреатита: боль в левой половине брюшной полости, нарушение стула, тошнота, тяжесть в левом подреберье. По мере роста конкрементов присоединяются иный симптомы:
- жгучая неукротимая колика;
- сильная тошнота, рвота;
- горечь и привкус желчи во рту;
- формирование клинического проявления сахарного диабета.
- желтушность кожных покровов, склер, слизистых, кожный зуд.
Это состояние требует неотложного хирургического вмешательства с последующим назначением медикаментозной терапии, особенно желчегонных средств, и диеты.
Опухоль поджелудочной железы
В зависимости от типа и гистологического строения опухоли делятся на злокачественные, доброкачественные. Отдельно выделяют лимфому поджелудочной железы.
К доброкачественным относят ещё отдельную группу — полипы поджелудочной железы. Патология может развиться как самостоятельное заболевание, так и на фоне хронических процессов.
Причинами могут послужить:
- Панкреатит, холецистит, гепатит, желчекаменная болезнь, гастрит, сахарный диабет, конкременты протоков.
- Переедания, приём вредной пищи: жаренной, острой, копённой, консервированной.
- Ожирение, метаболический и дислипидемический синдромы.
- Употребление алкоголя, наркотиков, табакокурение.
- Отравления токсическими веществами.
- Хронические инфекционные процессы.
- Побочные действия лекарственных препаратов.
- Наследственность.
- Метастазирование из других опухолевых очагов.
Выделяют такие виды рака поджелудочной железы: головки, тела и хвоста. При опухоли головки может закрыться главный проток, нарушиться отток панкреатического сока, наступить панкреонекроз.
Клинически эта группа патологий может себя никак не проявлять. Только при увеличении размеров появляется тупая боль в левом подреберье, общая слабость, тошнота, потеря аппетита. При лимфоме может наблюдаться лимфостаз и отёчный синдром.
Диагностируют путём ультразвукового исследования, рентгенографии с контрастированием, КТ и МРТ.
Лечение всех групп опухолевых процессов железы осуществляется хирургическим путём – иссечение очага.
Полипы в поджелудочной железе имеют своё особенное лечение. При помощи эндоскопического доступа их можно лазерным ножом прижигать и коагулировать. Эта операция считается малоинвазивной, быстрой, протекает без осложнений.
Источник
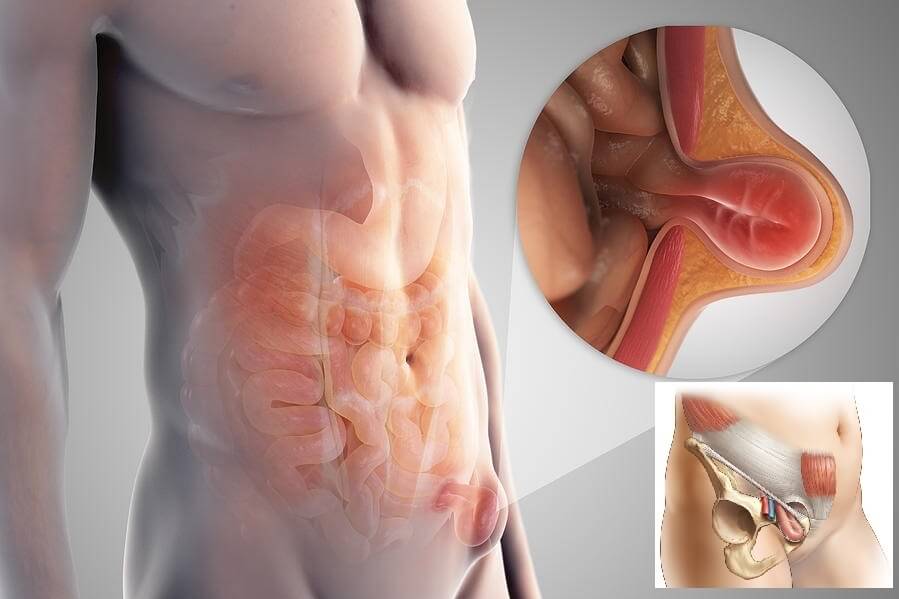
Паховая грыжа (ПГ) – это патология нижней части брюшной стенки с выпадением органов брюшины в области пахового канала. Часть кишечника, мочевой пузырь, яичники и даже селезенка с большим сальником могут выпячиваться в подкожное пространство с образованием грыжевого мешка.
Заболевание характерно для обоих полов, но паховая грыжа у мужчин встречается в 10 раз чаще. Причина такого «неравноправия» – особенности анатомического строения: мужской паховый канал шире и короче женского.
На ранних стадиях заболевание не вызывает неприятных ощущений, но затягивать с лечением не стоит – запущенная патология нарушает работу внутренних органов, провоцирует их ущемление и воспаление.
Структура паховой грыжи
Анатомическое строение грыжи включает:
- грыжевые ворота – окруженное мышечной тканью плотное соединительнотканное кольцо, через которое происходит выпячивание внутренних органов и структур под кожу; ширина просвета может колебаться от 2-3 до 10-15 см – чем больше, тем выше вероятность ущемления;
- грыжевой мешок – тонкая оболочка, которая выстилает поверхность брюшины изнутри и охватывает грыжевое выпячивание снаружи; длина образования обычно составляет 2-4 см; в запущенных случаях может достигать 30-40 см;
- грыжевое содержимое может включать любой подвижный орган брюшины; чаще всего это петля кишечника с участком сальника, у женщин – яичник; в запущенных случаях в область грыжевого мешка могут выпадать все петли тонкого кишечника с аппендиксом, селезенкой, частью толстой кишки и прилегающим сальником.
Главный «виновник» образования ПГ – паховый канал (ПК) – это естественная парная щель между мышцами в нижней части брюшной стенки. Она образует тоннель между внутренним пространством брюшины и внешней жировой прослойкой. Началом тоннеля служит внутреннее паховое кольцо, окончанием – внешнее паховое кольцо. У женщин по нему проходит круглая связка матки с прилегающим участком рыхлой соединительной ткани, у мужчин – семенной канатик, состоящий из семенного протока и венозно-артериального сплетения.
Классификация паховых грыж
Различают несколько видов ПГ, объединяя их по происхождению и типу структурных нарушений.
По типу структуры:
- Косая ПГ проходит непосредственно сквозь канал и выпадает через внешнее паховое кольцо. Возникает как следствие ослабления брюшной стенки. У мужчин часто опускается в мошонку, образуя пахово-мошоночную грыжу. По размерам может быть как небольшой (до 3 см), так и гигантской – до 40 см и более.
- Прямая ПГ не затрагивает канал, а выпячивается через брюшную стенку в области внутреннего кольца. Никогда не опускается в мошонку и редко достигает больших размеров – в среднем, не более 15 см. Имеет малый риск ущемления.
- Скользящая ПГ характеризуется неполным выпаданием органа в грыжевой мешок (например, часть аппендикса, часть мочевого пузыря).
- Комбинированная ПГ совмещает прямую и косую разновидности, проявляется наличием двух выпячиваний.
В более узкой классификации врачи могут указывать уточняющие термины и выделять надпузырные, пристеночные, межстеночные и другие виды структур. Все это можно условно разделить на две большие группы по происхождению.
Врожденные ПГ – следствие сбоя внутриутробного развития, при котором не зарастает вагинальный отросток брюшины, образуя грыжевые ворота. Явление диагностируется лишь у мальчиков и в 90% случаев проявляет себя в детском возрасте – сразу после рождения или в первые 10 лет жизни. Бывают только косыми.
Приобретенные ПГ – это 85% всех зарегистрированных случаев. Они возникают у человека уже после рождения и чаще всего развиваются в зрелом или пожилом возрасте. Могут относиться к любому типу – косому, прямому, комбинированному.
Основные причины развития патологии

Причины возникновения паховых грыж можно разделить на располагающие и побуждающие. Первые создают необходимые условия для патологии, вторые становятся основным толчком к ее развитию.
Благодатную почву для развития болезни создают:
- врожденные аномалии – незаращение влагалищного отростка брюшины, слабость соединительной ткани;
- индивидуальные особенности телосложения (узкий таз, выпуклый живот, низкое расположение диафрагмы) относят их владельца в группу риска; чем уже таз, тем выше риск развития косой ПГ; у людей (мужчин и женщин) с более широким тазом паховый канал менее подвержен негативному воздействию при повышении внутрибрюшного давления, так как располагается под другим углом;
- слабый мускульный каркас – у пожилых и ослабленных людей, больных мышечной дистрофией, при низком уровне физической активности;
- резкое похудение приводит к ослаблению брюшной стенки;
- паралич нервов брюшной стенки вследствие инсульта.
В 25% случаев грыжевой болезни подтверждается факт наследственной предрасположенности – патология имеется в семейном анамнезе у ближайших кровных родственников.
На этом фоне причиной заболевания становится высокое внутрибрюшное давление. Сильный кашель, длительные запоры, игра на духовых инструментах, тяжелые повторные роды, неправильное поднятие тяжестей могут спровоцировать состояние, при котором внутренние органы начинают выпадать через ослабленное кольцо пахового канала.
На заметку! Статистика показывает, что правосторонние ПГ встречаются чаще, чем левосторонние. Это объясняют давлением печени на органы правой части брюшины и преобладанием праворукости с соответствующим положением тела во время работы. Для мужчин значение имеет более позднее опущение правого яичка.
Симптоматика заболевания
Стандартные симптомы паховой грыжи у мужчин:
- дискомфорт в нижней части живота (по ходу пахового канала);
- припухлость или выпячивание в области паха – образование мягкое на ощупь, при физической нагрузке может увеличиваться; в лежачем положении легко вправляется на место;
- при пахово-мошоночной патологии можно наблюдать одностороннее растягивание мошонки;
- если в грыжевой мешок попадает мочевой пузырь – нарушается мочеиспускание; если петли кишечника – возникают запоры.
На заметку! Пахово-мошоночную грыжу путают с гидроцеле – водянкой яичка. Основные отличия: при водянке яичко располагается в центре, а сама структура тугая и отечная; при грыже яичко имеет боковое расположение, а поверхность выпячивания мягкая и податливая.
Проблема не задерживается на одном уровне, а постоянно прогрессирует. Паховый канал со временем еще больше растягивается, а его стенки слабеют. В запущенных случаях выпавшие органы не вправляются даже в положении лежа.
Возможные осложнения:
- ущемление и воспаление выпавшего участка;
- ишемический орхит;
- кишечная непроходимость из-за застоя каловых масс.
В таких случаях требуется срочная госпитализация пациента. Поводом для тревоги станут: боль в нижней части живота, тошнота и рвота, кровь в кале или невозможность опорожнить кишечник.
В случае более редких форм ПГ – скользящей, надпузырной, а также при выявлении патологии у женщин необходимо использовать дополнительные методы обследования.
Диагностика паховых грыж
Общий осмотр проводят в сидячем и лежачем положении:
- Оценивают мышечный тонус, тип телосложения. Методом пальпации обследуют кожные покровы паховой зоны, прилегающие лимфатические узлы, структуру яичка и семенного канатика.
- Проверяют состояние поверхностного соединительнотканного кольца, попыткой проникновения в него указательного или среднего пальца через кожу мошонки. В нормальном состоянии в канал может проникать фаланга одного пальца. При ослабленной мышечной стенке отверстие расширяется и пропускает 2-3 пальца и больше.
- Оценивают «кашлевый толчок» – проверяют реакцию грыжевого мешка на повышение внутрибрюшного давления при кашле. При невыраженных внутриканальных грыжах это делают с введенным в паховое кольцо пальцем; при выраженных образованиях накладывают руку на само выпячивание. Если при кашле реакция на толчок отсутствует, есть подозрение на ущемление грыжи.
- Проверяют вправляемость – процедуру проводят в лежачем положении. Обычные косые и прямые грыжи должны легко вправляться на место. Большие выпячивания, а также скользящие грыжи, грыжи с узким отверстием и высоким риском ущемления с трудом поддаются этой процедуре или не поддаются вовсе.
Для определения малых скрытых грыж у женщин, а также для точной локализации мешка и определения состава грыжевого содержимого используют:
- УЗИ паховой области;
- герниографию – рентгеновское обследование области грыжи с введением контрастного вещества.
Основные методы лечения

Единственный способ устранения симптомов паховой грыжи – лечение хирургическими методами.
Виды операций:
- Герниопластика с использованием аутотрансплантатов (собственных тканей организма) – после устранения грыжевого мешка пластика пахового канала проводится с подшиванием тканей пациента. Применяются как старые подходы с подшиванием мышц зоны к паховой связке (методы Бассини и Постемпского), а также более современные «золотые» решения с послойным соединением тканей (метод Шоулдайса).
- Герниопластика с помощью аллотрансплантата (искусственной сетки) – для восстановления и укрепления структур используют материалы из полипропилена и полиуретана. Они гипоаллергенны, исключают натяжение тканей и обеспечивают высокую прочность.
Вмешательство проводится как открытым методом, так и с помощью лапароскопии – внутрибрюшинным и внебрюшинным способом. Тип анестезии зависит от степени развития патологии и состояния пациента. Могут использовать как общую, так и регионарную анестезию – спинальную или эпидуральную.
Послеоперационный период:
- постельный режим – 12-24 часа;
- терапия антибиотиками – длительность по показаниям;
- прием обезболивающих – 3-4 дня;
- введение антикоагулянтов (по показаниям) – до 7-ми дней;
- удаление швов – на 7-10-й день.
Полное восстановление наступает через 3-6 месяцев. В этот период следует избегать физических нагрузок, особенно поднятия тяжестей, и соблюдать рацион питания.
При ущемлении ПГ показана срочная госпитализация с оперативным вмешательством. Неущемленная грыжа не требует срочного вмешательства. В особых случаях дату операции назначают с отсрочкой или откладывают на неопределенное время. На этот период пациенту прописывают корректирующее лечение.
Паховая грыжа у мужчин: лечение без операции
Подход включает комплекс щадящих и защитных мер для компенсации нагрузки и устранения основных причин развития ПГ:
- ношение специальных бандажных систем;
- снижение физической нагрузки, особенно длительного статического воздействия;
- коррекция режима питания и нормализация работы желудочно-кишечного тракта для устранения запоров и метеоризма;
- лечение хронических заболеваний бронхолегочной системы.
Все это позволяет снизить внутрибрюшное давление и искусственно укрепить брюшную стенку, поддерживая грыжу в стабильном и безопасном для жизни пациента состоянии.
Внимание! Ношение бандажа является вынужденной мерой, а не заменой операции. При наличии противопоказаний к хирургии, пациент нуждается в регулярном врачебном обследовании. Это позволит вовремя предотвратить характерный для таких случаев спаечный процесс.
Профилактика
Предупреждение развития грыжевой болезни – самый надежный способ избежать связанных с ней неприятностей, особенно если вы находитесь в группе риска:
- мужской пол (особенно при астеническом телосложении);
- частые роды (у женщин);
- пожилой возраст;
- ваша деятельность связана с поднятием тяжестей.
В этом случае старайтесь придерживаться следующих рекомендаций:
- Поддерживайте нормальную для вашей конституции массу тела.
- Практикуйте гимнастику, направленную на укрепление брюшной стенки (допустимо только при отсутствии диагностированных грыж).
- При повышенных физических нагрузках (беременность, поднятие тяжестей) носите специальный бандаж.
- Регулярно обращайтесь в клинику для осмотра.
Поликлиника Отрадное предлагает все необходимое для отслеживания состояния вашего организма – собственную лабораторию, современное оборудование, грамотных и опытных врачей.
Пациентам с подозрением на паховую грыжу следует записаться к хирургу. Стоимость лечения будет зависеть от расположения патологии, стадии ее развития и индивидуальных особенностей организма пациента (сопутствующие заболевания, наличие противопоказаний к операции и т.п.). Оформить запись можно по телефону или через удобную онлайн-форму на сайте.
Источник
