Патогенез грыж пищеводного отверстия диафрагмы
Дата публикации 17 сентября 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Наверняка, услышав слово «грыжа», многие представляют подкожное выпячивание на животе: пупочная, паховая, послеоперационная грыжи, а также грыжа белой линии живота. Но практически никто никогда не слышал о таком довольно распространённом заболевании, как грыжа пищеводного отверстия диафрагмы.
Впервые ГПОД была описана французским хирургом P. Ambroise в 1579 году и итальянским анатомом G. Morgagni в 1769 году, но, к сожалению, это заболевание до сих пор не так часто выявляется на ранних этапах, оставаясь не распознанным и не диагностированным, и поэтому не подвергается целенаправленному лечению.
В настоящее время в странах Европы и США число пациентов с тяжёлыми формами ГПОД увеличилось в 2-3 раза. В связи с этим у гастроэнтерологов появилось такое выражение: XX век — это век язвенной болезни, а XXI век — это век рефлюкс-эзофагита и ГПОД.
В России частота выявления ГПОД колеблется от 3% до 33%, а в пожилом возрасте — до 50% среди патологий желудочно-кишечного тракта (ЖКТ).
ГПОД составляют 98% всех грыж диафрагмы. В структуре заболеваний ЖКТ эти грыжи занимают третье место после желчнокаменной болезни, язвенной болезни желудка и 12-перстной кишки.[1][15]
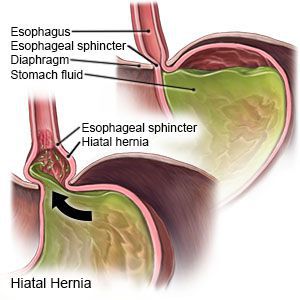
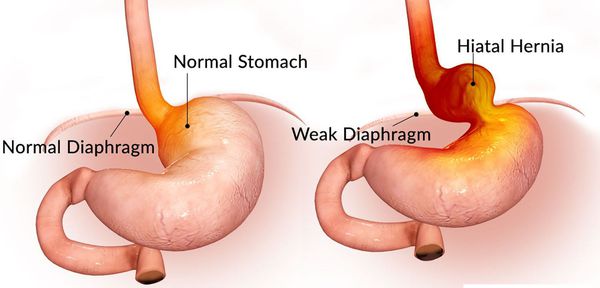
Грыжа пищеводного отверстия диафрагмы (ГПОД) — заболевание, при котором происходит смещение нижней части пищевода или желудка относительно диафрагмы из брюшной полости в грудную.
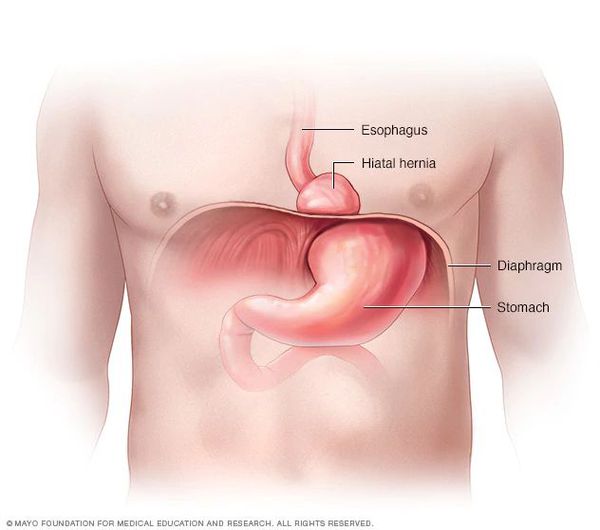
Очень редко через пищеводное отверстие могут выходить петли кишечника.
Среди причин возникновения ГПОД можно выделить несколько факторов:
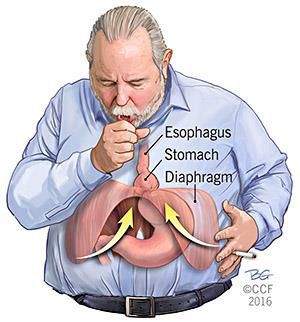
- Механический фактор — расширение пищеводного отверстия некомпрессионного характера по причине раздвижения внутренних ножек диафрагмы. В результате этого отверстие увеличивается, и кардиальный отдел желудка постепенно подтягивается в средостение Раздвижение ножек диафрагмы провоцирует интенсивная нагрузка на мышцы и повышение внутрибрюшного давления.⠀⠀⠀⠀⠀
⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀
- Морфологический фактор — структурно-функциональная недостаточность органов и их структурных элементов в районе пищеводного отверстия диафрагмы. Ввиду данной недостаточности ослабевают мышечные и соединительнотканные структуры диафрагмы и повышается внутрибрюшное давление.
- Тракционный фактор — постепенное ослабление пищеводно-диафрагмальной связки и перерастяжение мышечно-сухожильного футляра (мембраны Бертелли-Лаймера). Недостаточность фиксирующего аппарата пищевода приводит к удлинению правой внутренней диафрагмальной ножки позади пищевода, что становится причиной образования отверстия, открывающего путь для продвижения кардиального отдела желудка в заднее средостение.[2][5][15][19]
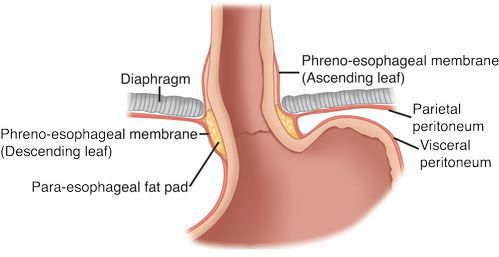
Кроме того, на образование ГПОД влияет нарушение пищеводно-фундального угла (угла Гиса) и клапана Губарева (складки слизистой в месте перехода пищевода в желудок). Однако эти факторы не являются ведущими причинами образования грыжи, так как они возникают вследствие деструктивных процессов, указанных выше.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы грыжи пищеводного отверстия диафрагмы
У абсолютного большинства пациентов «увидеть ГПОД глазом» не возможно. Однако её можно заподозрить по предъявляемым жалобам при развитии некоторых осложнений ГПОД:
- хронических или острых желудочно-кишечных кровотечений;
- развития стеноза (сужения) дистального отдела пищевода;
- выраженная недостаточность кардии желудка, которая сопровождается регулярным срыгиванием пищи.
Также могут развиться клинические признаки таких заболеваний, как анемия, кахексия (крайнее истощение организма), водно-электролитные расстройства.[7][13][18]
Одним из ведущих методов диагностики является сбор жалоб пациента, позволяющий выявить клинические признаки болевого синдрома, гастроэзофагеального рефлюкса. При опросе больных стоит обращать внимание на следующие ведущие клинические симптомы:
- болевые ощущения в подложечной области;
- болевые ощущения за грудиной;
- изжога;
- жжение языка;
- рвота и тошнота;
- отрыжка;
- чувство горечи во рту;
- частые приступы икоты;
- срыгивание пищи во время наклонов туловища.
При наличии у пациента хотя бы одного из перечисленных симптомов нужно проводить фиброгастродуоденоскопию (ФГДС), а при наличии более двух — углублённое комплексное обследования с целью подтверждения или опровержения предварительного диагноза «ГПОД».[5][6][16]
Патогенез грыжи пищеводного отверстия диафрагмы
Рассматривая этиопатогенез ГПОД, трудно предположить его существенное отличие от патогенеза грыж иной локализации, к тому же диафрагмальная грыжа нередко обнаруживается у пожилых людей и пациентов с такими заболеваниями, как грыжа передней брюшной стенки, варикозное расширение вен нижних конечностей, дивертикул пищеварительного тракта, органоптоз, геморрой, плоскостопие и другие нарушения. Данный факт также свидетельствует о том, что у пациентов старше 60 лет диафрагмальные грыжи весьма часто сочетаются с паховыми, бедренными, пупочными грыжами или грыжей белой линии живота.
Таким образом предрасполагающими факторами грыжеобразования являются:
- процессы возрастного старения тканей;
- повышение внутрибрюшного давления по причине ненадлежащего рациона питания, ожирения, запоров, беременности и т. д.
Нарушение связочного аппарата пищевода у пациентов с ГПОД также связано с нарушением липидного обмена и дефицитом аскорбиновой кислоты в организме.
Механизм образования ГПОД следующий:
- расширение пищеводного отверстия образует своеобразные грыжевые ворота;
- повышение внутрибрюшного давления становится причиной «прохождения» внутренних органов — абдоминального отдела пищевода, прилегающей части желудка, кишечника или сальника — через «увеличившееся» пищеводное отверстие.
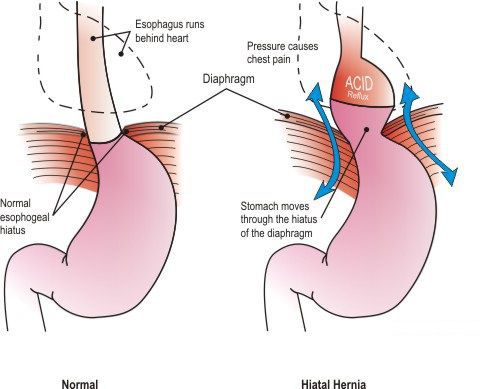
Классификация и стадии развития грыжи пищеводного отверстия диафрагмы
Классификация ГПОД строиться на анатомических особенностях:
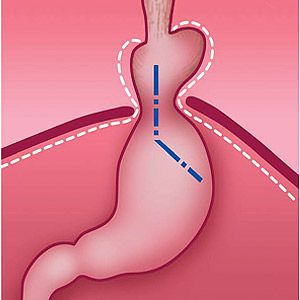
- Скользящая грыжа (аксиальная или осевая) — беспрепятственное смещение абдоминальной части пищевода, кардии и фундальной части желудка в грудную полость через расширенное пищеводное диафрагмальное отверстие и возвращение в брюшную полость (происходит в случае перемены положения тела);
- Невправимая грыжа — грыжа, «застрявшая» в грыжевых воротах и не способная продвинуться ни вперёд, ни назад.
- Параэзофагеальная грыжа — пищевод и кардия остаются на своих местах под диафрагмой, но часть желудка попадает в грудную полость и располагается близко к грудному отделу пищевода.
- Смешанный вариант ГПОД — сочетание скользящей и параэзофагеальной грыж.
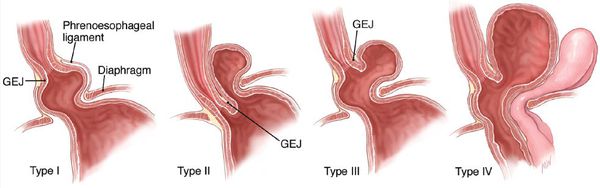
По объёму проникновения желудка в грудную полость различают четыре степени тяжести ГПОД:
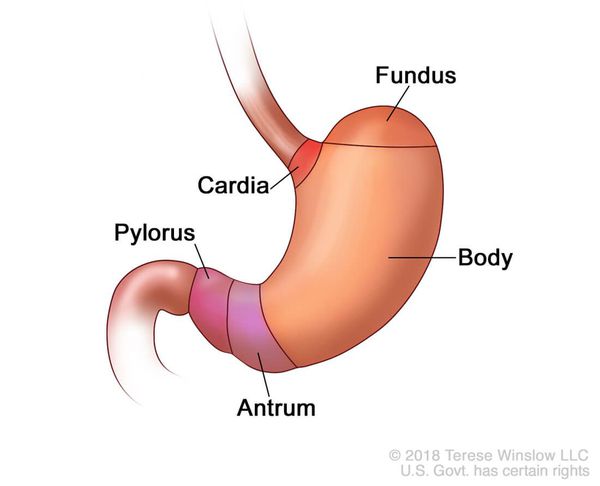
- ГПОД I степени (пищеводная) — проникновение в грудную полость абдоминального отдела пищевода, кардии и их расположение на уровне диафрагмы, при этом желудок прилегает к диафрагме;
- ГПОД II степени (кардиальная) — проникновение в грудную полость абдоминального отдела пищевода, при этом часть желудка находится непосредственно в области пищеводного отдела диафрагмы;
- ГПОД III степени (кардиофундальная) — расположение абдоминального отдела пищевода, кардии и части желудка непосредственно над диафрагмой;[7][12][13][17]
- ГПОД IV степени (гигантская) — расположение всех отделов желудка над диафрагмой.
Осложнения грыжи пищеводного отверстия диафрагмы
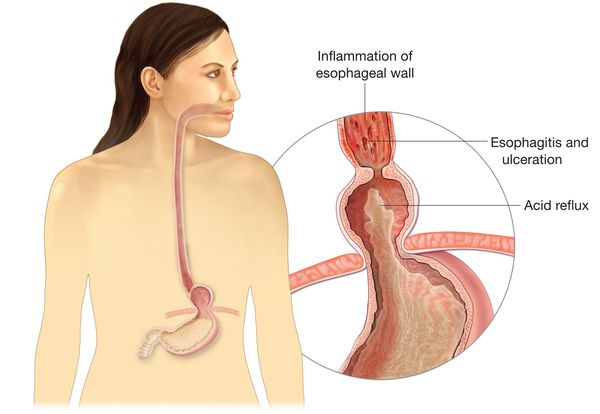
Основным осложнением ГПОД является рефлюкс-эзофагит. На фоне регулярного заброса желудочного содержимого (соляной кислоты и ферментов пищеварения) в просвет пищевода происходят воспалительные изменения пищеводной стенки, которые могут быть выражены в различной степени.

Длительное существование рефлюкс-эзофагита приводит к раковому перерождению стенки пищевода.
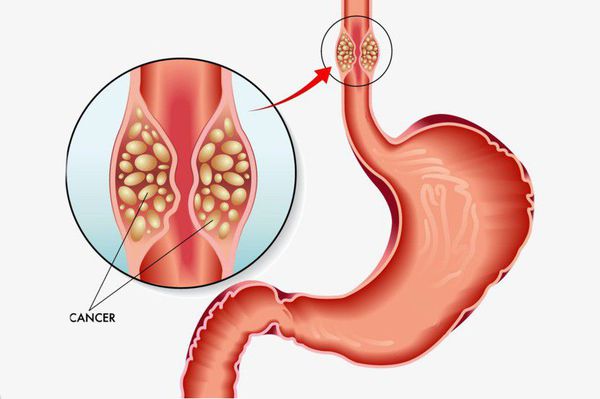
Также могут развиться такие заболевания, как хронический гастрит и пептическая язва грыжевой части желудка. Эти осложнения зачастую проявляются болями в эпигастрии, нарушением аппетита и т.д. Их симптомы обычно скрываются за клиническими проявлениями самой грыжи.
Длительное существование ГПОД способно стать причиной формирования рубцового стеноза (сужения) пищевода. Это грозит невозможностью прохождения из пищевода в желудок вначале твёрдой пищи, а при запущенных случаях не проходит и жидкая пища.
При ГПОД может развиться желудочно-кишечное кровотечение вследствие развития пептических язв, эрозий пищевода и желудка из-за постоянного заброса в пищевод желудочного сока и повреждения (эрозии) кровеносных сосудов. Также нередким осложнением ГПОД является уменьшение эритроцитов в крови (анемия). В случае острого массивного желудочного кровотечения и неустранённой кровопотери возникает гиповолемический шок и железодефицитная анемия, а в связи с атрофией фундального отдела желудка и нарушением выработки гастромукопротеина — белка, защищающего слизистую оболочку желудка — может возникнуть В12-дефицитная (пернициозная) анемия.
Очень редким осложнением ГПОД является её ущемление, некроз и перфорация стенки желудка с развитием перитонита. К ущемлению может привести абсолютно любой фактор, связанный с повышением внутрибрюшного давления — кашель (в особенности надсадный), физическая нагрузка и даже переедание.
Диагностика грыжи пищеводного отверстия диафрагмы
Для диагностики ГПОД, помимо детального расспроса пациента, используется почти все способы исследования, применяемые в гастроэнтерологии. К обязательным методам диагностики относятся:
- клиническое и рентгенологическое обследование;
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- эзофаготонометрия;
- pH-метрия пищевода и желудка;
- УЗИ брюшной полости.[12][158]
Ведущими инструментальными методами считаются рентген-диагностика и ФЭГДС.[8][16]
Рентген-диагностика
Благодаря рентгенологическому методу диагностики произведены фундаментальные исследования ГПОД, разработаны классификации, изучены различные формы данной патологии, разработан ряд показаний и противопоказаний к различным видам лечения хиатальных грыж.
Современное полное название — «Полипозиционное рентгендиагностическое исследование пищевода, желудка и двенадцатиперстной кишки с использованием жидкой взвеси сульфата бария на трахоскопе».
Данное рентгенологическое обследование позволяет достоверно диагностировать различные формы ГПОД, включая “малые” эзофагеальные грыжи, выявлять недостаточность кардии, гастроэзофагеальный рефлюкс, рефлюкс-эзофагит, исключать недостаточность кардии, связанную с нарушением пассажа пищи в нижележащих отделах ЖКТ.
Эндоскопическая эзофагогастродуоденоскопия
В середине XX века были разработаны и широко внедрены в клиническую практику новейшие технологии в эндоскопии. Они позволили значительно расширить возможности диагностики гастроэнтерологических заболеваний.
Особенность эндоскопической эзофагогастродуоденоскопии заключается в:
- использовании гибкой волоконной оптики и создании эндоскопических приборов — фиброгастроскопов;
- высокой разрешающей способности этих приборов с возможностью проводить исследования при визуализации изображения на мониторе;
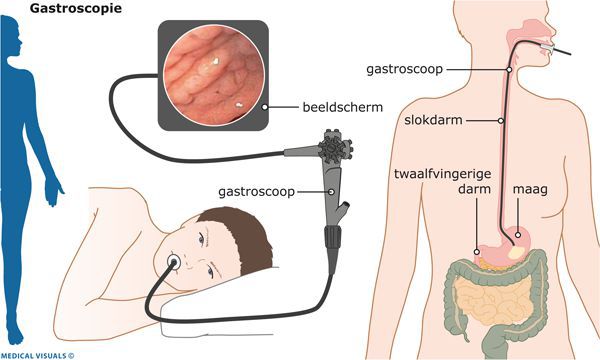
- малоинвазивности эндоскопической диагностики;
- минимальном проценте возникающих осложнений;
- отсутствии необходимости специальной подготовки пациента, проводимой перед началом эндоскопических исследований;
- амбулаторном характере способов эндоскопической диагностики.
Всё это позволяет рекомендовать данный метод диагностики не только пациентам, но и населению в целом для проведения диспансеризации и выявления заболевания на ранних этапах.
Конечно же, эндоскопическая диагностика ГПОД — непростая процедура, однако врачами ФЭГДС она рассматривается в качестве скринингового метода, показанного всем пациентам, включая людей с минимальными симптомами гастроэзофагеального рефлюкса, диспепсии или дисфагии (нарушения пищеварения или глотания), а также всем, кто страдает заболеваниями пищеварительного тракта.
К основным прямым и косвенным симптомам ГПОД, обычно проявляющимся при осуществлении ФЭГДС, относятся:
- уменьшенное расстояние от передних резцов до кардии;
- уменьшенная длина абдоминального отдела пищевода;
- грыжевая полость;
- “второй вход” в желудок;
- зияние (раскрытие) кардии или её неполное смыкание;
- пролапс (выпячивание) слизистой желудка в пищевод;
- рефлюкс (обратный ток) содержимого желудка в полость пищевода;
- сегментарная дилятация (расширение) пищевода в области девятого сегмента;
- отсутствующая, слабо визуализирующаяся или размытая Z-линия;
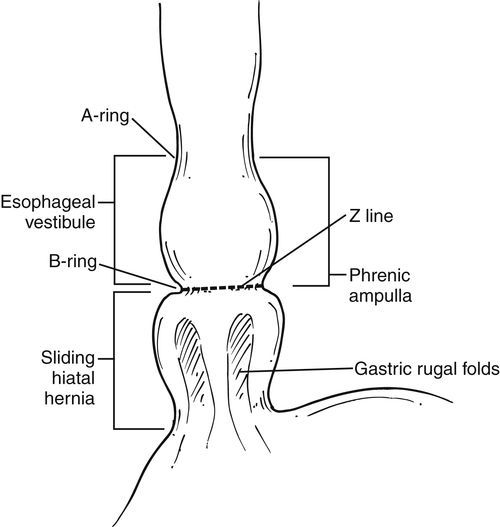
- уплощённая складка кардиоэзофагального перехода, обнаруженная во время инверсионного осмотра кардии;
- сглаженый угол Гисса, также обнаруженный во время инверсионного осмотра кардии.
Большую часть перечисленных эндоскопических симптомов ГПОД можно выявить благодаря видеомониторированию во время ФЭГДС, что помогает установить безошибочный диагноз.
Лечение грыжи пищеводного отверстия диафрагмы
При первых проявлениях ГПОД лечение начинают с консервативных мероприятий. Чаще всего в клинике ГПОД на первый план выходят симптомы рефлюкс-эзофагита. По этой причине показано консервативное лечение, направленное в первую очередь на устранение этих клинических проявлений. Прежде всего, это рациональный режим питания и диета, дополненная медикаментозной терапией.
Лекарственные препараты при ГПОД:
- антациды — блокируют соляную кислоту в желудочном соке;
- H2-антигистаминовые средства — уменьшают количество вырабатываемой соляной кислоты;
- ингибиторы протонного насоса — также снижают выработку соляной кислоты («Омез», «Омепразол», «Гастрозол», «Ранитидин», «Пантопразол»);
- прокинетики — улучшают состояние слизистой желудка и пищевода, оптимизируют их моторику, избавляют от болевых ощущений и тошноты («Мотилак», «Мотилиум», «Метоклопрамид», «Ганатон», «Итомед», «Тримебутин»).
- витамины группы В — ускоряют регенерацию тканей желудка.
Однако единственным радикальным и самым эффективным лечением, устраняющим причины и проявления ГПОД, является хирургическое лечение.
Операция показана и при отсутствии результата или при малой эффективности от проведённой консервативной лекарственной терапии более года.
Хирургическое лечение ГПОД — это низведение желудка в брюшную полость, ликвидация ворот грыжи и выполнение антирефлюксной операции.
На сегодняшний день разработано более 50 методик оперативного лечения данного заболевания, и в каждом случае врач-хирург индивидуально выбирает оптимальную для пациента методику.
В настоящее время распространённым методом оперативного лечения ГРОД является лапароскопическая фундопликация по Ниссену с задней крурорафией (ушивание ножек диафрагмы). Данный метод считается наиболее адекватным способом восстановления барьерной функции желудочно-пищеводного перехода.
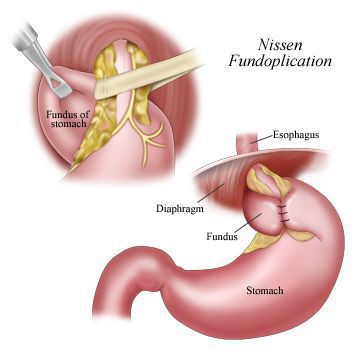
Малая травматичность с выраженным косметическим эффектом, снижение послеоперационных осложнений, ранняя реабилитация и другие факторы делают оперативные вмешательства через лапароскопические доступы операциями выбора в лечении ГПОД и их осложнений.[12][14][15][19][20]
Прогноз. Профилактика
Прогноз заболевания простой: чем раньше оно обнаружено, установлен диагноз и проведено лечение, тем его проще лечить, и, соответственно, улучшаются результаты терапии. Чем выше стадия заболевания и больше осложнений, тем хуже отдалённые результаты: меньше выживаемость.
Пациенты с диагностированной ГПОД подлежат диспансерному (динамическому) наблюдению у врача-гастроэнтеролога. Людям с таким диагнозом врачи рекомендуют:
- правильное питание — в обязательном порядке показано соблюдение специальной диеты, предполагающей исключение продуктов питания, которые способствуют раздражению кишечника;
- соблюдение рационального режима питания — приём пищи небольшими порциями каждые несколько часов;
- избегание резких наклонов вперёд и резких изменений положения тела (по возможности) — все эти движения могут вызвать или усилить боли в области грудины и изжогу;
- избегание поднятия тяжестей — не следует поднимать тяжести более 5 кг;
- строго избегать тугого затягивания пояса и ношения сдавливающей живот одежды — это может увеличить давление в брюшной полости;
- регулярное выполнение упражнений лечебной физкультуры для укрепления мышечного корсета и восстановления тонуса диафрагмы;
- вечерний приём пищи не позже, чем за 2,5-3 часа до сна;
- нормализация стула, избегание запоров и диареи, которые приводят к повышению внутрибрюшного давления и образованию ГПОД;
- употребление нерафинированного растительного масла (по одной чайной ложке) до и после приёма пищи;
- проведение курсового лекарственного лечения ГПОД;
- при неэффективности или усилении симптомов заболевания, а также появлении осложнений проводить оперативное лечение.
Источник
 Грыжа пищеводного отверстия диафрагмы (ГПОД) — хроническое рецидивирующее заболевание, при котором через расширенное пищеводное отверстие диафрагмы в грудную полость (заднее средостение) периодически может смещаться кардиальный отдел пищевода, фундальный отдел желудка, иногда другие органы брюшной полости (петли кишки, сальник и др.).
Грыжа пищеводного отверстия диафрагмы (ГПОД) — хроническое рецидивирующее заболевание, при котором через расширенное пищеводное отверстие диафрагмы в грудную полость (заднее средостение) периодически может смещаться кардиальный отдел пищевода, фундальный отдел желудка, иногда другие органы брюшной полости (петли кишки, сальник и др.).
Основными механизмами развития ГПОД считают:
- несостоятельность соединительнотканных структур, участвующих в образовании пищеводно-желудочного соединения;
- значительное повышение внутрибрюшного давления;
- повышение двигательной активности пищевода (гипермоторная дискинезия).
Различают три типа ГПОД:
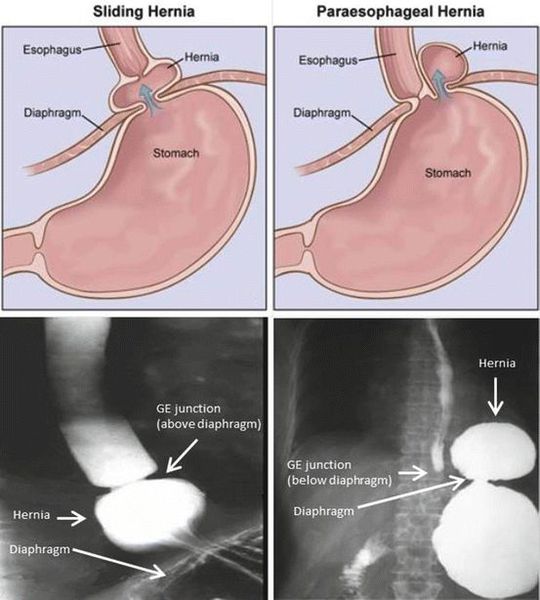
- аксиальная (осевая) грыжа характеризуется тем, что абдоминальная часть пищевода, кардиальный и фундальный отделы желудка при повышении внутрибрюшного давления могут свободно проникать («скользить») в грудную полость. Такие грыжи часто называют скользящими. Они обусловлены слабым прикреплением пищеводно-желудочного соединения к диафрагме. Скользящие грыжи обычно не ущемляются, а грыжи небольшого размера могут протекать бессимптомно и выявляются только при рентген-исследовании или ФГДС;
- параэзофагеальные (околопищеводные) грыжи отличаются от аксиальных грыж тем, что абдоминальный (кардиальный) отдел пищевода остается в брюшной полости, фиксирован в области пищеводного отверстия диафрагмы, тогда как фундальный и (или) антральный отделы желудка, а иногда и другие органы брюшной полости (петли тонкого или толстого кишечника, сальник и др.) могут проникать в грудную полость, располагаясь рядом с пищеводом (т. е. параэзофагеально). Таким образом, параэзофагеальные грыжи образуются при нормальной фиксации пищеводно-желудочного соединения к диафрагме, но при существенном расширении отверстия диафрагмы, в которое могут проникать органы брюшной полости. Параэзофагеальные грыжи встречаются реже, чем аксиальные, могут сопровождаться ущемлением сместившегося органа;
- смешанные грыжи характеризуются сочетанием признаков аксиальных и параэзофагеальных грыж.
Каждый из перечисленных типов ГПОД может быть временным, преходящим, возникающим только при повышении внутрибрюшного давления (нефиксированная грыжа) и постоянным (фиксированным) выпячиванием того или иного отдела пищевода или желудка в грудную полость.
Патогенез боли при ГПОД, безусловно, состоит из ряда компонентов. В его формировании участвуют дистензионный компонент (вследствие растяжения стенок пищевода при рефлюксе содержимого желудка), воспаление (изъязвление) слизистой пищевода, спастический компонент (гипермоторная дискинезия пищевода), ишемический компонент (сдавление грыжевого выпячивания в области пищеводного отверстия диафрагмы). Особенно выражен последний компонент при ущемлении ГПОД.
При ГПОД возможно развитие как псевдокоронарных, так и коронарных болей, аритмий. Я. Г. Колкин с соавт. (1996) при обследовании более тысячи больных с ГПОД выявили 29 % пациентов с болями, сходными со стенокардией. Среди этих пациентов нормальная ЭКГ зарегистрирована только в 18 % случаев. ЭКГ-признаки ИБС выявлены в 15 %, диффузные изменения миокарда — в 13 %, отклонение электрической оси сердца влево — в 19 %, вправо — в 2 %, синусовая тахикардия — в 1 %, синусовая брадикардия — в 19 %, желудочковая экстрасистолия — в 8 %, нарушения атриовентрикулярной проводимости — в 2 %, мерцательная аритмия — в 3 % случаев.
Вероятен следующий механизм возникновения боли при ГПОД: правый блуждающий нерв, разветвляясь, направляет часть своих ветвей к задней стенке желудка, часть — к солнечному сплетению. Смещение желудка вверх при образовании грыжи сопровождается натяжением ветвей блуждающего нерва, идущих к солнечному сплетению, вследствие чего возникают болевые ощущения. Подобное раздражение блуждающего нерва может привести также к сокращению продольной мускулатуры пищевода и дальнейшему увеличению грыжи, т. е. к образованию «порочного круга».
Соотношение гастроэзофагеальной рефлюксной болезни (ГЭРБ) и ГПОД может быть двояким: ГЭРБ может способствовать формированию ГПОД и наоборот. По мнению В. Х. Василенко (1971), у половины больных ГЭРБ обнаруживают ГПОД. В отличие от ГЭРБ без ГПОД, когда доминирующим проявлением является изжога, при ГЭРБ в сочетании с ГПОД преобладает боль. Боль при ГПОД, по данным различных авторов, беспокоит 25-85 % больных. В связи с преобладанием при ГПОД болевого синдрома над диспепсией в настоящей статье мы уделяем больше внимания именно боли.
При ГПОД боль имеет отчетливые особенности. Чаще боль локализуется в эпигастральной области, она имеет самый различный характер и разностороннюю иррадиацию. Обычно наблюдаются постоянные боли длительностью от нескольких дней до нескольких месяцев, иногда боли исчезают, но вскоре возобновляются опять. Иногда боль смещается ближе к пупку, нередко иррадиируя в спину и подреберья.
Периодически обостряются в виде кратковременных приступов, принимают опоясывающий характер, причем иррадиация может быть сильнее, чем местная боль. Последняя — диффузная, глубокая, резко усиливающаяся в период обострений, иногда сопровождается обморочными состояниями. Боль имеет самый разнообразный оттенок: сверлящий, жгучий, острый, тупой.
Лежание на спине и стояние на ногах усиливают боль. Больной инстинктивно ищет положение, уменьшающее боль, чаще «застывая» на левом боку. Болевой приступ, как правило, резко окрашен эмоционально, сопровождается вазомоторными реакциями, страхом смерти. Нередко приступ боли сопровождается рвотой вначале пищей, а затем слизью и желчью. Иногда рвотные массы содержат примесь крови.
Рвота сменяется тошнотой и резким усилением обычно имеющейся отрыжки. Этому может сопутствовать падение температуры, учащение мочеиспускания, похолодание конечностей. Пульс частый, слабый, мягкий. Приступ может оборваться также внезапно, как и начался. Чаще всего, однако, после некоторого перерыва он повторяется, и начинается длинная цепь рецидивов, иногда постепенно ослабевающих. После приступа — разбитость, депрессия, слабость.
Боль характерна для «кардиальной маски» ГПОД, тем более что приступы болей могут сопровождаться изменениями на ЭКГ (см. выше). Многие из пациентов с ГПОД годами лечатся по поводу стенокардии, и лишь постоянное отсутствие соответствующих изменений на многократно проводимых ЭКГ приводит к дальнейшим поискам причин сердечных нарушений, иногда с обнаружением хиатусной грыжи.
Лечение ГПОД подразумевает, прежде всего, лечение эзофагита, устранение гастроэзофагеального рефлюкса, т. е. соответствует лечению ГЭРБ (см. ниже). Оперативное лечение целесообразно при неэффективности консервативной терапии, невозможности длительного медикаментозного лечения, развитии осложнений, сочетании ГПОД с другими заболеваниями брюшной полости, требующими хирургического вмешательства (ЖКБ и др.), больших размерах ГПОД в сочетании с дыхательной недостаточностью, нарушением сердечной деятельности. Чаще выполняют эзофагофундопликацию, а при рубцовом стенозе пищевода — его резекцию.
Основные направления лечения ГЭРБ:
- уменьшение агрессивности рефлюксата;
- уменьшение времени контакта слизистой оболочки пищевода с рефлюксатом путем уменьшения частоты и длительности эпизодов рефлюкса;
- повышение тонуса нижнего пищеводного сфинктера.
Прежде всего необходимо дать больному рекомендации по изменению образа жизни и питания. Пациенту необходимо спать с приподнятым головным концом кровати не менее чем на 15 см; после приема пищи избегать наклонов вперед и не ложиться; не носить тесную одежду и тугие пояса; избегать поднятия тяжестей более 8-10 кг, перенапряжения брюшного пресса и работы, связанной с наклонами туловища вперед; бороться с избыточным весом; бросить курить.
Рекомендуют частое дробное питание, ограничение объема пищи и некоторых пищевых продуктов (животных жиров, шоколада, кофе, грубой клетчатки, газированных напитков, острых и пряных продуктов, свежего хлеба, мучных изделий и др.). После приема пищи в течение не менее трех часов следует находиться в вертикальном положении. Ужин должен быть легким и не позднее, чем за 2-3 часа до сна. Следует полностью отказаться не только от курения, но и от употребления алкоголя.
Необходимо также исключить, а если это невозможно, то уменьшить прием препаратов, которые могут ухудшать течение ГЭРБ, снижая тонус нижнего пищеводного сфинктера или раздражая слизистую пищевода. К таким препаратам относят метилксантины (эуфиллин, теофиллин, Теодур), холинолитики (атропин, платифиллин, метацин), антидепрессанты (амитриптилин, имизин, флуоксетин, Прозак; флуоксамин — Феварин), нитраты (нитроглицерин, Нитросорбид, Сустак, Тринитролонг), радреноблокаторы (пропранолол, атенолол, метопролол, бисопролол, небиволол, карведилол), антагонисты кальция (верапамил, нифедипин, дилтиазем), контрацептивы (Траквилар, Марвелон, Микрогинон, Логест), миотропные спазмолитики (Ношпа, папаверин, Бускопан), НПВП (ибупрофен, индометацин), наркотические анальгетики (Омнопон, Промедол, Бупренорфин).
При медикаментозном лечении ГЭРБ используют два принципиальных варианта тактики:
- начинают лечение с применения наиболее мощных антисекреторных средств — ингибиторов протонной помпы (ИПП) в стандартной или двойной терапевтической дозировке, а после достижения клинического эффекта дозу ИПП снижают до поддерживающей (stepdown therapy);
- назначают поэтапно нарастающую терапию, используя последовательно антациды (альгинаты), а при их неэффективности — блокаторы Н2-гистаминовых рецепторов и, наконец, ИПП (stepup therapy).
Безусловно, антисекреторная терапия дополняется прокинетиками при выборе любого из двух указанных выше вариантов тактики.
При лечении ГПОД предпочтительной является тактика step-down. При этом лечение начинают с ИПП. Установлено, что для успешного лечения ГЭРБ необходимо, чтобы показатель рН внутри желудка превышал 4,0 в течение 16-18 часов в сутки. Достичь такого результата, применяя Н2-блокаторы в терапевтических дозах, невозможно. Такой результат могут обеспечить только ИПП.
Это основное преимущество этих препаратов. Кроме того, ИПП не требуют повышения доз в процессе лечения, имеют четко установленный механизм действия, обладают антихеликобактерными свойствами, при лечении используется простой режим дозирования (1-2 раза в сутки), они хорошо переносятся, а частота побочных эффектов низка.
Стандартная доза омепразола — 20 мг утром и вечером или 40 мг однократно; лансопразола — 30 мг два раза в сутки или 60 мг однократно; пантопразола — 40 мг два раза в сутки или 80 мг однократно; рабепразола — 10 мг два раза в сутки или 20 мг однократно; эзомепразола — 20 мг два раза в сутки или 40 мг однократно. При необходимости дозы ИПП могут быть увеличены.
В 1974 году был синтезирован первый ИПП. С того времени создан целый ряд поколений этих препаратов. Хотя по результатам исследований каждое последующее поколение ИПП отличается «в среднем» более высокой активностью и продолжительностью эффекта, на реальную эффективность того или иного препарата влияют большое количество факторов: индивидуальные особенности секреторного аппарата в целом (т. н. гиперсекреторный статус), рецепторов на поверхности париетальных клеток, а также метаболизма (в т.ч. различная интенсивность микросомального окисления в печени). Следует также учитывать возможность выработки антител к препарату.
ИПП различаются по биодоступности. Например, биодоступность омепразола снижается при повторном приеме, эзомепразола — возрастает. Преимуществом пантопразола является стабильная высокая биодоступность, т. е. она не изменяется в зависимости от того, принял ли пациент препарат первый, второй или более раз. Важно также, что прием пищи и антацидов на биодоступность пантопразола не влияет.
ИПП поступают в организм человека в виде предшественников, а затем проходят определенную активацию, превращаясь в канальцах париетальных клеток в тетрациклический сульфенамид, который необратимо блокирует активность протонной помпы, связываясь с молекулами цистина.
Н. Б. Губергриц, А. Е. Клочков, Г. М. Лукашевич, П. Г. Фоменко
2017 г.
Источник
