Обследование больного с послеоперационной вентральной грыжей
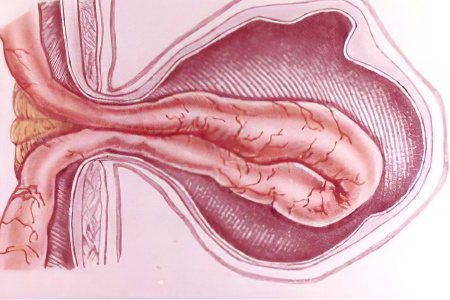
Послеоперационные
грыжи образуются
в области послеоперационного рубца.
Причинами их образования являются
расхождение краев сшитого апоневроза
или оставление дефекта в нем (при
тампонировании брюшной полости),
нагноение раны, большая физическая
нагрузка в послеоперационном периоде.
Края
грыжевых ворот вначале бывают эластичные,
а затем за счет рубцевания и дегенерации
составляющих их мышц, становятся
ригидными, грубыми. При этом в них
возникают фиброзные тяжи и перемычки,
они становятся ячеистыми, а сами грыжи
– многокамерным.
В
случае если грыжевые ворота представлены
множественными дефектами апоневроза,
то грыжевой мешок может быть многокамерным.
В связи с тем, что образование грыжи
процесс длительный, между грыжевым
мешком и окружающей его клетчаткой
образуются достаточно грубые сращения
с новообразованными в них сосудами. Это
необходимо учитывать во время операции
при выделении грыжевого мешка.
Брюшина, образующая грыжевой мешок,
может быть нормальной толщины, а может,
вследствие длительной травматизации
(например, при ношении бандажа или частых
ущемлениях), быть представлена грубой
фиброзной рубцовой тканью изнутри
выстланной мезотелием.
Клиника:
боли в области грыжевого
выпячивания;невправимость грыжи;резкая
болезненность при пальпации грыжевого
выпячивания;при длительном сроке
ущемления возможны клинические и
рентгенологические признаки кишечной
непроходимости.
Диагностика:
Диагностика вентральной грыжи заключается
в определении набухания в области
послеоперационного рубца и не представляет
особой сложности.
Лечение:1)
Пластика местными тканями заключается
в ушивании дефекта апоневроза передней
брюшной стенки нерассасывающимися
нитками. При этом возможно создание
дубликатуры апоневроза (его удвоение).
Пластика местными тканями без значительного
их натяжения возможна лишь при небольшом
размере дефекта апоневроза, менее 5 см.
При устранении малых вентральных грыж
допустимо местное обезболивание, в
остальных ситуациях операция выполняется
под наркозом.
2)
Пластика с применением синтетических
протезов. При этом не возникает натяжения
собственных тканей организма пациента,
протез прорастает прочной
соединительно-тканной капсулой, в
послеоперационном периоде. Практически
отсутствуют боли в зоне операции,
наступает более ранняя трудовая
реабилитация пациента, вследствие
значительного укрепления брюшной
стенки.
Возможно
расположение сетки над апоневрозом
(как представлено на рисунке) способ –
ONLAY, между листками апоневроза способ
– INLAY, под апоневрозом способ – SUBLAY, изнутри
брюшной полости способ – INTRAABDOMINAL.
3)
Лапароскопическая герниопластика.
практически не используется для
устранения послеоперационных вентральных
грыж, т.к. подобные грыжи, как правило,
вызывают образование большого количества
спаек внутри живота которые затрудняют
работу с эндоскопическим оборудованием
49. Прикрытая перфоративная язва. Клиника, эндоскопическая и видеолапароскопическая картина, особенности лечения.
Клиническая
картина прикрытой ПЯ
(закрытие отверстия в желудке и ДПК
соседними органами, фибрином, частицей
пищевых масс) бывает менее выраженной,
атипичной. После характерного острого
начала происходит прикрытие отверстия
и ограничение процесса от свободной
брюшной полости. В свободную брюшную
полость попадает сравнительно небольшое
количество жидкости и воздуха. Боль и
напряжение мышц бывают не столь
выраженными и постепенно уменьшаются,
состояние больного улучшается. В подобных
случаях мы имеем дело не с разлитым, а
имеющим нетипичное течение, «прикрытым»
внутрибрюшным гнойником, что создаст
значительные трудности в диагностике.
Характерной клинической особенностью
прикрытой ПЯ является длительное стойкое
напряжение мышц брюшной стенки в правом
верхнем квадранте живота при общем
хорошем состоянии больного (симптом
Райнера—Виккера). Иногда состояние
больных становится настолько
удовлетворительным,. Этот обманчивый
период часто маскирует клиническую
картину заболевания и может стать
причиной запоздалой диагностики.
Диагностика таких ПЯ бывает трудной,
поэтому при подозрении на прикрытую ПЯ
показано неотложное оперативное
вмешательство.
Нередко в диагностике
ПЯ, особенно прикрытых и атипичных,
неотложная гастродуоденоскопия
приобретает очевидное преимущество
перед другими методами налетом.
При
атипичной клинике ПЯ желудка и ДПК
(прикрытие, прободение в малый сальник
или в полый орган), при сочетании ПЯ с
другими атипично протекающими
заболеваниями органов брюшной полости
показана срочная лапароскопия.
Лапароскопическая картина Чаще всего
прободная язва прикрывается печенью,
желчным пузырем, сальником и редко
петлей тонкой кишки. Если перфоративная
язва прикрыта печенью, то при лапароскопии
обнаруживают инфильтрированную стенку
желудка, к которой тесно прилегает
печень. Капсула печени на этом участке
отечна, имеет фибринозные наслоения.
При разъединении лапароскопом печени
и желудка в подпеченочном пространстве
определяется мутный выпот с хлопьями
фибрина и слизью. При прободении язвы
двенадцатиперстной кишки выпот окрашен
желчью.
В
начале осложнения признаки ПЯ в свободную
брюшную полость типичны (боль в
эпигастральной области, «доскообразное»
напряжение мышц передней брюшной стенки
живота). Через некоторое время острые
явления стихают в связи с отграничением
воспалительного процесса. Наличие
умеренного напряжения мышц в правом
верхнем квадранте живота, предшествовавший
приступ острой боли в эпигастральной
области у людей с анамнезом ЯБ дают
основание думать о прикрытой ПЯ желудка
и ДПК. Диагноз подтверждается РИ и
эндоскопией. При РИ удается выявить
небольшое количество газа под диафрагмой.
Если с момента прободения прошло не
менее 2 сут, для подтверждения диагноза
больному рекомендуется дать глоток
водорастворимого контрастного вещества.
Если состояние больного удовлетворительное
и с момента ПЯ прошло более 2 сут, от дачи
контрастного вещества следует отказаться
В диагностике ПЯ важен анамнез.
С
целью диагностики используется
фиброгастродуоденоскопия, при этом
определяется перфорационное отверстие,
из которого то появляются, то исчезают
пузырьки газа
Лечение.
При прикрытой перфорации язвы также
показана срочная операция, так как
прикрытие нельзя считать надежной
защитой от поступления содержимого
желудка в свободную брюшную полость.
В
зависимости от тяжести состояния
больного, стадии развития перитонита,
длительности язвенной болезни и условий
для проведения операции применяют
ушивание язвы, иссечение язвы с
пилоропластикой в сочетании с
ваготомией, экономную резекцию желудка
(антрумэктомию) в сочетании со стволовой
ваготомией.
Ушивание
язвы выполняют при распространенном
перитоните, высокой степени
операционного риска (тяжелые сопутствующие
заболевания, преклонный возраст
больного), при перфорации стрессовых и
лекарственных язв. Отверстие ушивают
в поперечном направлении по отношению
к продольной оси желудка или
двенадцатиперстной кишки отдельными
се-розно-мышечными швами, вводя иглу
вне зоны инфильтрата. Края язвы по
возможности экономно иссекают. Линию
швов прикрывают прядью большого
сальника, которую фиксируют несколькими
швами.
Приэкстренной
операции предпочтение отдают стволовой
ваготомии с пилоропластикой. Язву
экономно иссекают, продлевают разрез
(до 6—7 см) напривратник и антральный
отдел желудка. Затем производят
пилоропластику по Гейнеке—Микуличу.
Ваготомия
с дренирующей желудок операцией является
малотравматичным вмешательством,
адекватно снижающим желудочную секрецию
и дающим стойкое излечение в большинстве
случаев
Заключительным
этапом операции по поводу перфоративной
язвы должен быть тщательный туалет
брюшной полости: аспирация экссудата
и гастродуоденального содержимого,
промывание растворами антисептиков
Соседние файлы в предмете Факультетская хирургия
- #
- #
- #
- #
03.10.20171.98 Mб154Острый холецистит.pptx
- #
Источник

Вентральная грыжа – это послеоперационный изъян мышц и сухожилий брюшной стенки. Он формируется в обрасти рубца, который остается после хирургического вмешательства. Этот тип выпячивания относится к посттравматичным.
Что касается статистических данных, то вентральная грыжа формируется у 11-19% пациентов, перенесших операцию. 50% больных обнаруживают выпячивание уже на первом году после вмешательства. У остальных 50% грыжа появляется в пятилетний отрезок времени после операции. Случается, что выпячивание появляется после хирургического вмешательства на предмет удаления грыжи. В этом случае речь идёт о рецидивирующей вентральной грыже. Риск её появления выше, если операция была незапланированной и проводилась в срочном порядке.
Функции передней стенки брюшины многообразны, она имеет несколько слоев. Выпячивание появляется в самом прочном, но не эластичном слое – в мышечно-сухожильном.
Вентральный тип выпячивания, как и иные грыжи имеет ворота, мешок и содержимое мешка. Чаще всего они формируются после оперативных вмешательств на предмет избавления от миомы матки, кисты яичника, кишечной непроходимости, язвы желудка, аппендицита, холецистита, пупочной грыжи и некоторых других.
Содержание:
- Причины возникновения вентральной грыжи
- Симптомы вентральной грыжи
- Диагностика вентральной грыжи
- Лечение вентральной грыжи
Статья подготвлена специалистом для ознакомления и не является руководством по лечению и диагностике. Перед применением тех или иных рекомендаций, проконсультируйтесь с врачём, не занимайтесь самолечением.
Причины возникновения вентральной грыжи
Факт наследственности. Системная дисплазия или нарушение развития соединительной ткани – это генетически детерминированная патология, способная привести к формированию грыжи. Если пациент, перенесший операцию, имеет врожденную слабость соединительной ткани, сухожилий и связок, то риск формирования вентрального выпячивания значительно возрастает. На то, что у больного имеется наследственная дисплазия, может косвенно указать тонкая кожа, на которой легко формируются растяжки, высокий рост, грыжи в других областях, повышенная подвижность суставов и астенический тип телосложения. Если у пациента имеется два или более признака, указывающих на дисплазию, то лечение грыжи будет эффективно лишь с наложением синтетического протеза.
Несоблюдение режима, предписанного пациенту после операции. Невыполнение врачебных рекомендаций ведет к формированию грыжи. Необходимо понимать, что послеоперационный шов – это не только внешний дефект. Заживление кожной раны не означает полное выздоровление и возможность приступать к полноценному физическому труду. Дольше всего будет сращиваться сухожильная пластина (апоневротическая часть раны), которая отвечает за целостность стенки брюшины. Если у пациентов молодого возраста этот срок занимает до 4 месяцев, то люди пожилого возраста могут дождаться заживления лишь спустя полгода и более. Если у человека имеются сопутствующие заболевания, то процесс полного рубцевания может затянуться до года. Именно поэтому так важно выполнять все рекомендации хирурга, и, при необходимости, носить бандаж.
Сбой процесса заживления послеоперационной раны. Случается, что даже в условиях строжайшей стерильности происходит инфицирование раны. В итоге запускается процесс нагноения, что оказывает влияние на сроки заживления и на формирование полноценного рубца. В итоге он становится не таким прочным, как должен был бы быть. Инфекция, попавшая в рану, не указывает на непременное формирование грыжи, но значительно повышает риски её образования. В некоторых случаях наблюдается индивидуальная непереносимость материала, используемого для наложения швов. В итоге происходит его отторжение и несросшиеся края расходятся.
Наличие сопутствующих болезней. Повысить риск формирования выпячивания способны любые заболевания, провоцирующие повышение внутрибрюшного давления. Это и бронхиты, астма, запоры хронического характера. Кроме того, влияние оказывает лишний вес, аденома простаты и иные болезни. В итоге, края послеоперационной раны постоянно подвергаются натяжению. Нарушается их кровообращение, снабжение нервами – как результат, формируется неплотный рубец. Кроме того, на нормальное кровоснабжение могут повлиять: атеросклероз, гипертония, ишемия, сахарный диабет.
Причем риски повышаются даже при наличии одного из перечисленных заболеваний. Чтобы их снизить, следует попытаться избавиться от имеющихся проблем до начала операции. Ели заболевания носят хронический характер, то необходимо дождаться их стойкой ремиссии.
Опасен лишний вес в плане формирования грыжи. Если выпячивание оперировалось неоднократно, если оно имеет внушительные размеры, то следует снизить массу тела и лишь после этого выполнять хирургическое вмешательство.
Ошибка врача в плане выполнения техники ушивания. Эта причина является наименее распространенной. Тем не менее, иногда хирург выбирает неподходящую технику и способ ушивания раны, иногда слишком сильно, или слишком слабо стягивает её края. В итоге формируется дефект.
Симптомы вентральной грыжи

Выпячивание, образующееся в районе послеоперационной раны на передней стенке брюшины. Оно локализуется вдоль линии имеющегося рубца.
Если грыжа появилась недавно, то её можно вправить, болей на ранних этапах человек не испытывает.
Боли в районе выпячивания появляются по мере прогрессирования патологии. Они могут возникать в моменты подъема тяжестей, при натуживании и совершении резких движений.
Если грыжа не лечится, боль становится постоянной, её характер – схваткообразный.
Если грыжа формируется в надлобковой области, то возможны нарушения процесса мочеиспускания.
Гиперемия кожных покровов, повышение температуры тела, нарушения со стороны ЖКТ (тошнота, рвота, усиление газообразования), появление крови в испражнениях – эти симптомы появляются при ущемлении вентрального выпячивания или при развитии иных осложнений.
Диагностика вентральной грыжи
Трудностей в плане выявления патологии у диагностов не возникает. Как правило, бывает достаточно визуального осмотра пациента, чтобы увидеть вентральное выпячивание грыжи. Больного просят потужиться или покашлять, чтобы оценить истинный размер грыжи.
Ультразвуковое исследование позволяет оценить размеры и форму выпячивания, а также наличие спаек.
Различные вариации рентгенологического обследования позволяют оценить функционирование ЖКТ, определить наличие спаек и отношение внутренних органов к возникшему выпячиванию.
Для уточнения важных для доктора параметров, пациента иногда направляют на МСКТ или на МРТ. В некоторых случаях проводят колоноскопию.
Лечение вентральной грыжи
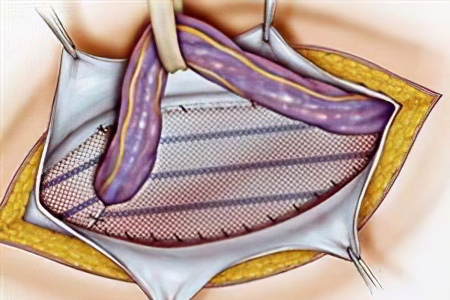
Без хирургического вмешательства избавиться от выпячивания вентральной грыжи не удастся. Потребуется лечение и коррекция стенки брюшины с удалением образовавшегося мешка и последующей пластикой.
Натяжная пластика
Выпячивание ушивается с помощью нитей. Выполнить эту процедуру возможно лишь у молодых пациентов, размер грыжи которых невелик. Кроме того, важно отсутствие сопутствующих заболеваний. Дело в том, что такой метод вмешательства имеет высокий процент рецидивов, который доходит до 30%.
Из преимуществ натяжного метода:
простота выполнения с технической точки зрения;
невысокая цена на материалы и используемое оборудование.
Из недостатков натяжного метода:
риск рецидива до 30%;
нарушения функции дыхания из-за слишком сильного натяжения раны;
возникновение боли по причине сильного натяжения.
Герниопластика ненатяжная
То место, где было выпячивание закрывается с помощью синтетического протеза. Он изготавливается из полипропиленовой сетки и внедряется непосредственно под кожу или по фасцию.
Из преимуществ данной методики:
Низкий процент рецидивов.
Отсутствие болевого синдрома после операции или его незначительная выраженность.
Отсутствие дыхательных нарушений.
При дополнении ненатяжного метода абдоминопластикой появляется возможность пластического восстановления стенки брюшины даже при выпячивании гигантского размера.
Из минусов ненатяжного метода:
Высокая ценовая категория проводимой операции.
Повышение риска развития осложнений – серомы, гематомы, нагноения.
В теории – отторжение имплантируемой сетки, появление чувства присутствия инородного тела.
При возникновении спаек между сеткой и кишечником возможно развитие кишечной непроходимости. (Читайте также: Причины и симптомы кишечной непроходимости)
Герниопластика протезирурюшая с использованием лапароскопа
Этот способ оперативного вмешательства является наименее травматичным и наиболее современным. В брюшную полость также вводится сетчатый имплантант, однако для этого не требуется выполнения разрезов в области самой грыжи. В результате риск её нагноения отсутствует.
Из преимуществ данного метода:
Брюшная полость пациента практически не травмируется.
Боль отсутствует, либо она минимальна.
Крайне низкий процент рецидивов.
Отсутствие раневых осложнений.
Короткий восстановительный этап и скорая возможность вернуться к трудовой деятельности.
Из недостатков метода:
Стоимость операции крайне высока.
Процесс обучения хирургов трудоемкий и длительный.
Требуется оснащение медицинского учреждения дорогостоящим оборудованием, что не всегда возможно.
Выводы по лечению вентральной грыжи
Сделать выбор в пользу того или иного метода хирургического вмешательства возможно лишь с учетом рекомендаций лечащего доктора. Для этого необходимо прохождение комплексного обследования с получением полных данных о состоянии пациента.
Кроме того, выбор методики осуществляется с учетом наличия у пациента возможности переносить общий наркоз.
Что касается консервативной терапии, то она возможна лишь при наличии серьезных противопоказаний к проведению операции. В этом случае больному рекомендуют придерживаться диетической схемы питания, отказаться от физических нагрузок, заниматься профилактикой запоров и метеоризма, носить индивидуально подобранный бандаж.
Чтобы избежать риска рецидива или свести его к минимуму, больному потребуется неукоснительно выполнять все рекомендации доктора, придерживаться правильного питания, нормализовать вес и добиться регулярного опорожнения кишечника.
Автор статьи: Волков Дмитрий Сергеевич | к. м. н. врач-хирург, флеболог
Образование:
Московский государственный медико-стоматологический университет (1996 г.). В 2003 году получил диплом учебно-научного медицинского центра управления делами президента Российской Федерации.
Наши авторы
Источник
