Мозговая грыжа после операции
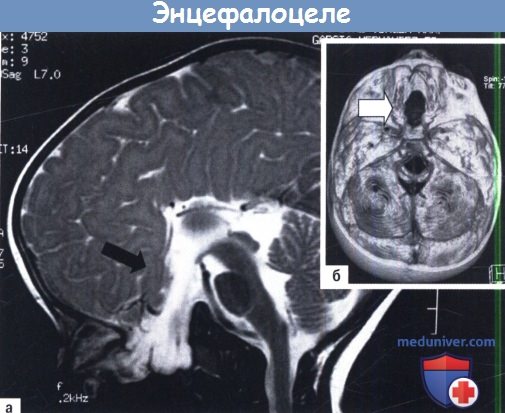
Энцефалоцеле– черепно-мозговая грыжа, довольно редкий порок развития (встречается у 1 из 4000-8000 новорожденных), при котором через дефекты в костях черепа пролабируют (выпячиваются) оболочки мозга, а иногда и его вещество.
Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходит закладка мозговой пластинки и замыкание ее в мозговую трубку.
Энцефалоцеле часто сочетается с микроцефалией, гидроцефалией, spina bifida, а также входит в состав синдрома Меккеля.
Синдром Меккеля – заболевание с аутосомно-рецессивным типом наследования, которое включает симптомы: затылочное энцефалоцеле, поликистоз почек и постаксиальная полидактилия (дополнительный шестой палец за мизинцем).
По анатомическому строению черепно-мозговые грыжи подразделяют на:
1. Менингоцеле — форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость. Твердая мозговая оболочка и мозговое вещество остаются интактными.
2. Энцефалоцеле (энцефаломенингоцеле)— истинная черепно-мозговая грыжа. Содержимым грыжевого мешка являются мозговые оболочки и измененная мозговая ткань.
3. Энцефалоцистоцеле — наиболее тяжелая форма, когда содержимым грыжевого мешка является мозговое вещество с частью расширенного желудочка мозга.
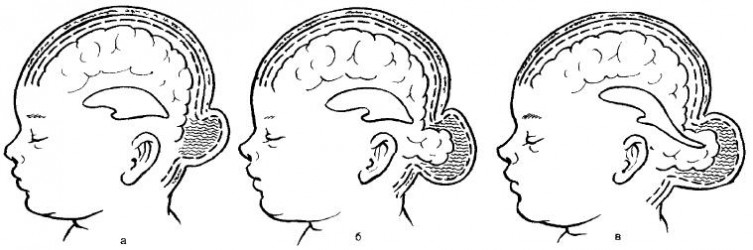
Формы мозговых грыж: а – менингоцеле; б – энцефалоцеле; в – энцефалоцистоцеле
По локализации энцефалоцеле подразделяются (Суванвел и Суванвел- Гринберг) на:
I. Затылочное: часто включает сосудистые структуры.
II. Свода черепа:
а) межлобное,
б) переднего родничка,
в) межтеменное,
г) височное,
д) заднего родничка.
III. Лобно-этмоидальное (синципитальное):
а) носо-лобное: наружный дефект в области назиона,
б) носо-решетчатое: дефект находится между носовой костью и носовым хрящом,
в) носо-орбитальное: дефект в передне-нижней части медиальной стенки орбиты.
IV. Базальное:
а) трансэтмоидальное: выпячивание в носовую полость через дефект продырявленной пластинки,
б) сфено-этмоидальное: выпячивание в задней части носовой полости,
в) транссфеноидальное: выпячивание в основную пазуху или носоглотку через сохраненный кранио-фарингеальный канал (слепое отверстие),
г) фронто-сфеноидальное или сфено-орбитальное: выпячивание в орбиту через верхнюю орбитальную щель.
Факторы, которые влияют на неправильную закладку нервной трубки во время беременности:
• Внутренние (генетическая предрасположенность).
• Внешние: употребление наркотиков, алкоголя, курение, инфекционные болезни во время беременности (токсоплазмоз, краснуха).
Симптомы черепно-мозговых грыж:
• Видимое мягкое выпячивание на голове, лице, в носу.
• Затруднение носового дыхания: ребенок при этом дышит преимущественно ртом.
• Асимметрия глазниц.
• Широкая переносица.
• Истечение прозрачной жидкости (ликвор — цереброспинальная жидкость) из носа.
При обнаружении у ребёнка указанных выше симтомов следует обратиться к специалистам:
1. Нейрохирургу – определяет показания к оперативному вмешательству и его сроки.
2. ЛОР – определяет объёмное образование носовой полости в случае базальных грыж, признаки ликвореи.
3. Невропатологу – оценивает наличие неврологической симптоматики, задержку темпов развития ребёнка.
4. Офтальмологу – оценивает воздействие грыжи на зрительные пути, признаки внутричерепной гипертензии по результатам осмотра глазного дна.
5. Педиатру – оценивает наличие других аномалий развития органов и систем, соматическую патологию.
6. Генетику – выявляет наличие генетического характера заболевания, вероятности аномалий других органов и систем и прогноз повторения схожей патологии у следующего ребёнка
Пренатальная диагностика черепно-мозговых грыж
Диагноз можно поставить еще во время беременности. В случае большой опухоли возможно выявление патологии на УЗИ уже в начале беременности, также можно сделать необходимые выводы по изменениям анализов крови (в случае энцефалоцеле повышается концентрация белка АФП — альфафетопротеина), а также по анализу околоплодных вод.
Дифференциальная диагностика черепно-мозговых грыж
Передние черепно-мозговые грыжи дифференцируют с дермоидными кистами, которые иногда располагаются у внутреннего угла глаза. Иногда черепно-мозговую грыжу принимают за липому, гемангиому и лимфангиому. Если имеет место внутриносовая мозговая грыжа, то ее путают с полипом носа.
Инструментальные методы обследования:
• Спиральная компьютерная томография (Sp-КТ).
• Магнитно-резонансная томография.
• Эндоскопическое исследование полости носа.
Лечение черепно-мозговых грыж
Оперативное вмешательство обычно предпринимают в возрасте 1-3 лет. При быстро увеличивающихся грыжах и угрозе прорыва оболочек операция производится в любом возрасте, в том числе и у новорожденных.
Существует множество вариантов оперативного вмешательства при этой патологии, каждая из которых применяется в зависимости от характера черепно-мозговой грыжи.
Общий принцип – это иссечение грыжевого мешка и пластика грыжевых ворот – закрытие дефекта черепа во избежание рецидива грыжи.
Среди предложенных многочисленных способов оперативного лечения черепно-мозговой грыжи выделяют два основных: экстра– и интракраниальный.
Экстракраниальный способ заключается в удалении грыжевого мешка и закрытии дефекта кости без вскрытия полости черепа. Его применяют при отшнуровавшихся грыжах и небольших дефектах кости у детей в возрасте до 1 года.
Для закрытия дефекта используют аутотрансплантат из большеберцовой кости, хрящевые пластинки черепа плода, расщепленное ребро, консервированную костную ткань и др. У новорожденных пластика дефекта возможна за счет мягких тканей.
Интракраниальный способ — закрытие внутреннего отверстия костного дефекта с подходом к нему из полости черепа — применяют у детей старше года. Операцию производят в два этапа. Первый этап — интракраниальная пластика дефекта костей черепа, второй этап — удаление грыжевого мешка и пластика носа (выполняют через 3—6 мес).
После операции ребёнок в течение суток переводится в общее отделение, где пребывает с родителями. Спустя неделю его выписывают домой.
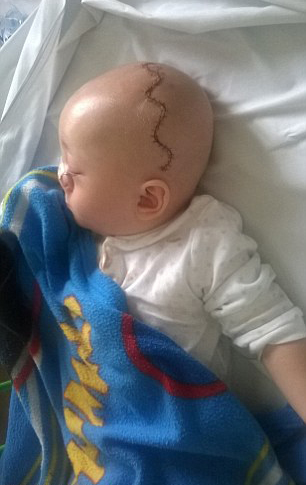
Период наблюдения после операции
В обязательном порядке ребёнок наблюдается оперирующим хирургом и ЛОР-хирургом в течение нескольких лет после операции. Срок наблюдения зависит от формы энцефалоцеле и возраста пациента, в котором он был прооперирован.
Первое обследование после операции, как правило, проводится через 3-6 месяцев. Перед консультацией необходимо провести Sp-КТ и МРТ – исследование.
Ранняя диагностика и своевременное лечение – ключи к успеху в коррекции аномалий лица. Если удается вовремя скорригировать костный дефект, то в дальнейшем кости ребенка начинают расти нормально.
Источник
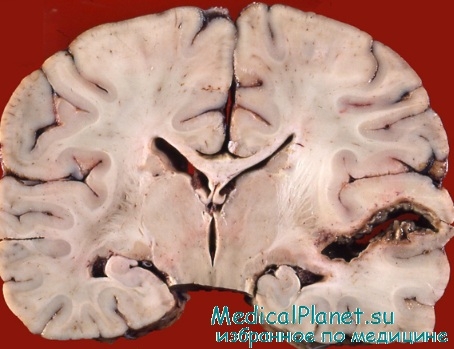
Более часто наблюдается в послеоперационном периоде мозговая грыжа. Величина ее различна. И если она мала — ее значение ничтожно: после нескольких дней существования она постепенно сама по себе исчезает. Коли же она велика, ее приходится ампутировать, так как заполняет все оперированное поле и вызывает задержку гноя, что может способствовать развитию менингита и т. п.
Такая ампутация вещества мозга не вызывает в большинстве случаев каких-нибудь ощутимых дисфункций, по крайней мере в том отрезке времени, в котором пациент остается в поле нашего зрения.
Приведенный факт заслуживает внимания потому, что указывает нам, с одной стороны, на толерантность вещества мозга в отношении наших грубых манипуляций, а с другой стороны — лишний раз подтверждает способ ность обходиться и без некоторых частей височной доли, или мозжечка.
Мы упоминаем эти два участка, ибо чаще всего отоларингологам приходится наблюдать пролапсы либо височной доли, либо одного из полушарий мозжечка.
Этиологическим фактором, мозговой грыжи является повышение внутричерепного давления вследствие энцефалита, отека или водянки мозга — при наличии костного дефекта черепной коробки и дефекта твердой мозговой оболочки. Отсюда, нередко и соответствующие симптомы, напоминающие менингит либо абсцесс мозга. Эти симптомы проявляются в начале образования мозговой грыжи, но постепенно исчезают с исчезновением последней. Проляпсы мозга встречаются весьма родко. Обычно вещество мозга покрывается эпидермисом наравне со всей поверхностью оперированной полости среднего уха и сосцевидного отростка, а снаружи покрывается плотным рубцом. Прогноз относительно благоприятный.
Трудоспособность при абсцессе мозга
Из одиннадцати случаев выздоровления больных после отогенных абсцессов мозга в Архангельской ЛОР клинике один больной, П-ов, встретился нам во время великой Отечественной войны и был признан трудоспособным в своей профессии, второй, Б-в, явился в 1996 г. и сообщил о продолжении своей учебы; третий, С-нов, продолжал работать на заводе и в 1996 г. Больную С-к тоже включаем, хотя у нее был ложный абсцесс, она и в 1996 г. служила в больнице санитаркой. Девочка Т-ва после операции абсцесса мозжечка успешно училась в школе в течение 1995 г. Мальчик Кр-ин был здоров и в 1996 г.
Остальные ничего о себе не сообщали и не показывались нам, поэтому у нас в данный момент нет основания говорить об их трудоспособности.
Просматривая свои материалы из Санкт-Петербургского института врачебно-трудовой экспертизы за 1994 г., автор не нашел там на одного случая экспертизы в связи с перенесенной операцией по поводу отогонного абсцесса мозга. Из этого можно заключить, что: во-первых, такие случаи встречаются редко; во-вторых, выздоровление после отогенных абсцессов мозга чаще всего не связано с потерей трудоспособности.
Наконец, заслуживает внимания еще один факт: в периодической медицинской печати и в доступной нам иностранной литературе мы редко встречали описания случаев потери трудоспособности после перенесенного отогенного абсцесса височной доли мозга или мозжечка.
Следовательно, данный вопрос в медицинской литературе пока еще слабо освещен. Между тем, отдаленные результаты оперированных абсцессов мозга ушного происхождения чрезвычайно важно знать.
S. Cohen в своей работе о поздних осложнениях абсцессов мозга приводит один случай, оперированный трижды: в 1995, в 1998 и в 1994 гг. в связи с рецидивами абсцесса мозжечка. Но как это отражалось на профессии его пациента, на сохранении им своей специальности — ничего не сообщает.
Б. А. Шварц указывает, что в Херсоне из его девяти случаев абсцессов мозга, закончившихся выздоровлением, имели полное восстановление трудоспособности восемь человек, у девятого каждые два-три месяца повторялись эпилептические припадки.
Гинзбург в Днепропетровске наблюдал несколько лот трех пациентов, выздоровевших после отогенных абсцессов мозга, но не уточняет ни профессии, ни специальности этих людей.
Поташев в г. Сталино наблюдал свыше двух лет трех пациентов, выздоровевших после отогенных абсцессов мозга, он также не указывает более конкретных сведений.
Гальперин и Маркой в Харькове наблюдали больше года больного, выздоровевшего после оперированного абсцесса мозжечка; этот юноша, восемнадцати лет, литограф по профессии, был жизнерадостен и сохранил полную трудоспособность.
Харшак и Лифшиц наблюдали в Киеве крестьянина двадцати двух лет, сохранившего полную трудоспособность в течение года трех месяцев после оперированного и долго дренированного абсцесса мозжечка.
К. Б. Штейман в 1925 г. демонстрировал в Ленинградском ЛОР обществе больную, оперированную в 1921 г. по поводу комбинированного абсцесса мозжечка; за истекший со дня операции год пациентка совершенно выздоровела.
Ф. С. Бокиттейн в 1927 г. демонстрировал в Московском ЛОР обществе студента, оперированного в 1925 г. по поводу абсцесса мозжечка. Пациент хорошо учился, преподавал в техникуме, самочувствие было отличное; на протяжении двух с половиной лет послеоперационного наблюдения рецидивов не было.
Приведенные факты немногочисленны. Всё же они позволяют заключить, что больной, оперированный по поводу отогенного абсцесса мозга и выписанный в хорошем состоянии, является клинически здоровым и практически трудоспособным в известных пределах.
Это положительный результат. Но как и во всех других областях медицинской практики, существуют следующие градации:
1) встречаются случаи полного и длительного выздоровления больных, оперированных по поводу отогенного абсцесса мозга;
2) имеются случаи длительного, но неполного их выздоровления;
3) наконец, бывают случаи кратковременного их выздоровления с последующим рецидивом мозгового абсцесса.
– Вернуться в оглавление раздела “неврология”
Оглавление темы “Лечение абсцессов мозга”:
- Эффективность лечения абсцессов мозга. Примеры лечения мозгового гнойника
- Выбор метода лечения отогенного абсцесса моза. Операция при ушном мозговом абсцессе
- Пункционное лечение отогенного абсцесса моза. Отиатрический (ушной) подход к абсцессам мозга
- Дренирование отогенных абсцессов мозга. Методы дренирования мозга
- Пункции и промывания абсцесса мозга
- Эффективность и недостатки пункционного лечения абсцессов мозга
- Хронизация острого отогенного абсцесса мозга
- Послеоперационное ведение пациента с абсцессом мозга. Консервативная терапия мозгового гнойника
- Истечение цереброспинальной жидкости после операции. Прогноз при подтекании ликвора
- Мозговая грыжа после операции. Трудоспособность при абсцессе мозга
Источник
Грыжа мозга (энцефалоцеле) – методы диагностики, лечения по Европейским рекомендациям
I. Происхождение энцефалоцеле. Закрытие нейроэктодермы для формирования нервной трубки начинается на 22 день гестации в нескольких местах вдоль нервной пластинки и затем идет в двух направлениях к передней и задней нейропорам, в 25-26 и 27-28 дни соответственно. Череп образуется из параосевой мезодермы, покрывающей передний мозг.
Клетки, полученные из нервного гребня, формируют эту мезенхимальную ткань, которая разовьется в хрящевой нейрокраниум (хондрокраниум) в основании черепа. Окружающие конечный мозг пузырьки мезенхимы образуют мембраны неврокраниума, из которого сформируется хрящевой череп. Естественное развитие неврокраниума и мозга требует нормальной последовательности в процессе нейруляции. Лицевой череп происходит из жаберных дуг между 4-8 неделями беременности. Нарушение схождения жаберных дуг и хрящевого и перепончатого черепа приводит к образованию базального энцефалоцеле.
Энцефалоцеле были расценены как дефекты нервной трубки, и предполагается, что их происхождение зависит от первичного дефекта черепной нейруляции. Если бы это имело место, то серьезные кожные и нервные структурные аномалии встречались бы при всех энцефалоцеле. Текущие гипотезы рассматривают энцефалоцеле как дефект закрытия нервной трубки, основываясь на результатах исследований искаженной, но относительно хорошо сохранившейся мозговой цитоархитектоники. Большинство авторов полагает, что первичная аномалия при большинстве энцефалоцеле состоит из дефектного перемещения мезодермы между нейроэктодермой и кожной эктодермой.
Причины большинства энцефалоцеле неизвестны. Они могут быть единичными, семейными, экологического и генетического происхождения. Энцефалоцеле были получены экспериментально под воздействием облучения, при избытке витамина А, антагонистов фолиевой кислоты и недоедания. У людей энцефалоцеле были зарегистрированы после воздействия противоэпилептических препаратов (фенитоин, примидон, вальпроат и карбамазепин), варфарина, гипертермии, вирусных инфекций и материнского сахарного диабета.
С цефалоцеле могут быть связаны синдромы Меккеля-Грубера, Кноблох, Walker-Warburg, Жубера, Восс, диссегментарная карликовость, криптофтальм и амниотические синдромы.

II. Эпидемология и заболеваемость. Заболеваемость энцефалоцеле колеблется от 0,8 до 4 на 10000 рождений, преобладания пола нет. Соотношение расщепления позвоночника с cranium bifidum составляет 10:1. Существуют значительные географические различия энцефалоцеле. На затылочное энцефалоцеле приходится 85% случаев в Европе и США, в то время как синципитальное и базальное энцефалоцеле являются более частыми в Африке, Азии и Австралии. Частота анэнцефалии и энцефалоцеле уменьшается за счет а) пренатальной диагностики и прекращения беременности и б) приема фолиевой кислоты.
Классификация и клинические формы мозговых грыж. Цефалоцеле классифицируются в соответствии с костью, в которой находится костный дефект. С практической точки зрения, мы предпочитаем классификацию Рутка et al., в которой поражения сгруппированы в соответствии с их двумя основными местами появления: задние и передние энцефалоцеле.
1. Заднее энцефалоцеле. Они возникают в любой точке от назиона до затылочного отверстия.
а) Затылочное энцефалоцеле является, безусловно, наиболее частым вариантом. Размер образования не всегда отражает объем мозговой ткани. Кожа может быть истонченной, но интактной или иметь изъязвления с утечкой ликвора. Поражения, расположенные выше синусного стока, включают одну или обе затылочные доли, а иногда и части желудочка. При субтенториальной локализации они являются более сложными и содержат части мозжечка, венозных синусов и даже ствола головного мозга.
б) Окципитоцервикальное энцефалоцеле простирается от задней черепной ямки до верхнего сегмента шейного отдела позвоночник.
в) Теменное цефалоцеле обычно расположено по средней линии и содержит одно из полушарий головного мозга.
г) Височные цефалоцеле возникают из большого и малого родничков, как правило, при менингоцеле, и содержат ликвор и остатки нейроглии.
2. Энцефалоцеле передней черепной ямки. Эти пороки развития присутствуют при рождении, но могут не проявляться до взрослой жизни. Они могут отличаться по составу и содержать диспластические ткани мозга или только ликвор. Возможно сочетание с другими аномалиями лица, такими как расщелины губы или неба, микрофтальмия, колобома, катаракты и дефекты мозолистого тела. Энцефалоцеле передней черепной ямки можно разделить на две основные группы:
а) Синципитальное энцефалоцеле выходит из дефекта черепа в слепом отверстии решетчатой пластинки решетчатой кости.
б) Базальные энцефалоцеле находятся более кзади и выступают через пластинку решетчатой кости или из клиновидной кости. Они могут содержать части головного мозга, гипофиза или гипоталамуса, зрительного нерва, хиазмы и передней мозговой артерии. Они сгруппированы в несколько подтипов:
— Трансэтмоидальные
— Транссфеноидальные
— Сфеноэтмоидальные
— Сфено-орбитальные
— Клиновидно-верхнечелюстные
— Затылочные
Клинически базальные энцефалоцеле могут проявляться заложенностью носа, вызывая трудности кормления, спонтанную ринорею, менингит и даже эндокринные нарушения. Они часто связаны с небными трещинами. Базальное энцефалоцеле является одной из причин рецидивирующего менингита. Дифференциальный диагноз проводится с полипами носа, но они почти не встречаются у детей. Полипы носа не увеличивают напряжение при пробе Вальсалвы, в то время как при внутриносовом энцефалоцеле напряжение усиливается (симптом Фюрстенберга).
Сопутствующие аномалии. Приблизительно 50% пациентов с энцефалоцеле рождаются с гидроцефалией, особенно при энцефалоцеле, расположенных сзади. Описанные в сообщениях внутричерепные аномалии включают агенезию мозолистого тела или его гипоплазию, арахноидальные и порэнцефалические кисты, отсутствие прозрачной перегородки, мозжечковую дисплазию или атрофию, нарушения миграции нейронов (нейрональную гетеротопию, лиссэнцефалию, полимикрогирию и пахигирию), атрофию мозга или ствола мозга, мальформации Киари и Денди-Уокера, аномалии белого вещества и др..
Они также могут сочетаться с аномалиями развития венозных синусов и аномалиями синусного стока. Теменные цефалоцеле могут содержать дорзальные межполушарные кисты и дупликатуру сагиттального синуса. Сопутствующие экстракраниальные пороки развития присутствуют примерно в 50% случаев и включают в себя пороки развития глаз, сердца, почек, желудочно-кишечного тракта, костной, легочной и мышечной тканей.
III. Диагностика. Пренатальная диагностика выполняется при скрининге матерей и дородовыми УЗИ и MPT. Оценка клинического состояния младенцев педиатром является обязательной для оценки жизнеспособности детей и для выявления экстракраниальных аномалий. Большинство конвекситальных и теменных энцефалоцеле диагностируются при осмотре. Наличие дефекта черепа служит необходимым условием для подтверждения диагноза. Основным диагностическим инструментом в оценке цефалоцеле является МРТ. В настоящее время для планирования операции считается необходимым выполнение МР-ангиографии и МР-флебографии.
Рентгенография черепа и спиральная КТ с 3D реконструкцией дают очень ценную информацию, особенно в случаях базальной мозговой грыжи.
IV. Лечение энцефалоцеле. Хирургическое лечение требует (а) общей педиатрической оценки и (б) полной нейровизуализации, в том числе МРТ, МР-ангиографии и КТ в костном режиме. Хирургия не показана в случаях с прогнозом, несовместимым с жизнью. Детям с гидроцефалией, имеющим плохой прогноз, может быть показано наложение шунта в качестве паллиативной меры. Срочная операция нужна в случаях: а) отсутствия покрытия мозга кожей, б) кровотечения, в) утечки ликвора, (г) обструкции дыхательных путей и д) ухудшения зрения.
Плановая операция показана для: а) защиты мозга, б) предотвращения инфекции, в) улучшения функции (дыхательных путей, зрения и т. д.) и г) восстановления контура черепа (косметическая операция).
Методы лечения мозговой грыжи. Следующие методы могут быть использованы для различных типов энцефалоцеле:
1. Конвекситальные и простые синципитальные энцефалоцеле. При конвекситальных энцефалоцеле и при некоторых формах синципитального цефалоцеле выполняется прямой хирургический подход. Ребенок интубируется и укладывается в оптимальном положении для операции. Мешок и зона окружающей кожи тщательно очищается и обрабатывается бетадином. Выполняется разрез кожи, кожа и оболочки свободно рассекаются. Следует попытаться поместить большинство церебральных тканей в полость черепа, что в большинстве случаев является неразрешимой задачей.
Тем не менее, можно пожертвовать некротическими или нежизнеспособными тканями. ТМО, как правило, достаточна, чтобы выполнить первичную пластику. Если это не представляется возможным, проводится дуропластика аутологичным или гетерологичным трансплантатом. Обычно, кожи достаточно, поэтому нет никакой необходимости в ее транспозиции. При необходимости операция проводится совместно с пластическим хирургом.
2. Комбинация синципиталъного и базального энцефалоцеле. При сочетании синципиталь-ного и базального поражения лечение лучше всего проводить с участием челюстно-лицевого и пластического хирургов. Таким образом, должен быть получен к сопутствующим аномалиям и трещинам лица. Такие аномалии часто требуют интраи экстракраниального подхода. Внутричерепной подход предпочтительнее, позволяя поместить жизненно важные структуры в полость черепа и выполнить пластику твердой мозговой оболочки.
Современные подходы включают бифронтальную трепанацию черепа (для большинства поражений) или птериональный или подвисочный подходы для энцефалоцеле распространяющихся в глазницу или в подвисочную ямку. В настоящее время оцениваются возможности эндохирургии в лечении малых базальных цефалоцеле, но эти методы ограничены энцефалоцеле с небольшим дефектом черепа, и не все центры имеют такой опыт.
3. Достижения в лечении мозговых грыж. В дополнение к использованию нейроэндоскопических процедур и черепно-лицевой реконструкции растет интерес к сохранению мозговой ткани и техники, направленной на увеличение объема черепа, чтобы вместить грыжевую ткань.
V. Осложнения лечения мозговых грыж. Современные методы анестезии и нейрохирургии заметно сократили хирургическую летальность. Описанные интраоперационные осложнения включают кровоизлияния и инфаркт мозга. Осложнения после операции включают расхождение краев раны или некроз, ликворею, менингит, поверхностные или глубокие инфекции, развитие гидроцефалии и эпилепсии.
VI. Прогноз энцефалоцеле. Неврологические и интеллектуальные результаты лучше при передних и базальных цефалоцеле, чем при конвекситальных поражениях. Перспективы детей с энцефалоцеле зависят от объема грыжи мозга, наличия микроцефалии, гидроцефалии. Только 20-30% пациентов с задним энцефалоцеле добьются нормального интеллектуального развития. При отсутствии гидроцефалии этот процент увеличивается до 40%, однако многие будут иметь инвалидность. Относящиеся к атрезии цефалоцеле и менингоцеле связаны с гораздо лучшим прогнозом, чем истинное энцефалоцеле.
Атретическое цефалоцеле и черепные менингоцеле в связи с наличием менее функциональной нервной ткани связаны с гораздо лучшим прогнозом, чем истинное энцефалоцеле.
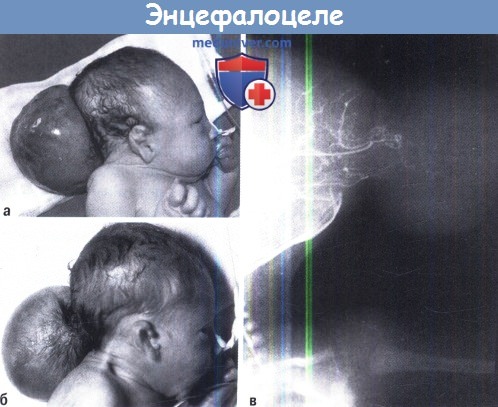
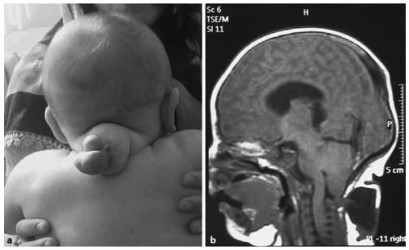
A-В Фотография двух типичных случаев затылочного энцефалоцелле.
Ангиография показывает объем мозговых тканей, проникающих в грыжевой мешок.

А, Б. Фотография новорожденного с теменным энцефалоцеле. МРТ этого же пациента.

А, Б. Энцефалоцеле основания.
А Визуализация патологических изменений (стрелка) при МРТ и Б 3D-реконструкция черепа, показывающая его дефект (стрелка).
– Также рекомендуем “Краниальное менингоцеле – методы диагностики, лечения по Европейским рекомендациям”
Оглавление темы “Пороки развития черепа и головного мозга.”:
- Классификация пороков развития черепа – cranium bifidum
- Анэнцефалия – методы диагностики, лечения по Европейским рекомендациям
- Грыжа мозга (энцефалоцеле) – методы диагностики, лечения по Европейским рекомендациям
- Краниальное менингоцеле – методы диагностики, лечения по Европейским рекомендациям
- Цефалоцеле с атрезией – методы диагностики, лечения по Европейским рекомендациям
- Дефект кожи головы – методы диагностики, лечения по Европейским рекомендациям
- Перикраниальный синус – методы диагностики, лечения по Европейским рекомендациям
Источник
