Ишиас от межпозвонковой грыжи

Седалищный нерв
Ишиасом называют любые болевые ощущения, вызванные раздражением или компрессией седалищного нерва.
Седалищный нерв – самый длинный нерв нашего тела. Он проходит через бедра, ягодицы и ноги, заканчиваясь в стопах. Если что-то давит на седалищный нерв или раздражает его, это может привести к боли, начинающейся в пояснице и спускающейся вниз по ноге до икры. Болевые ощущения при ишиасе (ишиалгия) могут варьироваться от легких до интенсивных.

Ишиалгия – самый частый симптом межпозвонковой грыжи поясничного отдела позвоночника
Межпозвонковая грыжа (устаревшее – межпозвоночная грыжа) поясничного отдела позвоночника является самой распространенной причиной ишиаса. Межпозвонковая грыжа представляет собой материал желеобразного пульпозного ядра межпозвонкового диска, просочившийся через трещину или разрыв в фиброзном кольце, наружном слое диска. Попав в позвоночный канал, дисковый материал (пульпозное ядро) сдавливает нервные корешки спинного мозга, вызывая их химическое и механическое раздражение, в результате чего нерв ущемляется, что и становится причиной появления болевых симптомов.
К другим распространенным причинам ишиаса относят:
- дегенеративные изменения межпозвонковых дисков (остеохондроз),
- спондилолистез,
- стеноз позвоночного канала в поясничном отделе позвоночника,
- синдром грушевидной мышцы,
- дисфункцию крестцово-подвздошного сочленения.
Несмотря на то, что дегенерация межпозвонковых дисков является естественным процессом, возникающим в результате старения организма, для некоторых людей один или более межпозвонковых дисков в поясничном отделе позвоночника, пораженных дегенеративными изменениями могут вызывать раздражение нервных корешков и стать причиной ишиаса.

Спондилолистез может быть причиной ишиаса
Спондилолистез появляется тогда, когда в результате маленького перелома части кости, соединяющей два сустава позвонка, обусловленным давлением на кость, тело одного позвонка соскальзывает вперед с тела другого позвонка. Коллапс межпозвонкового дискового пространства, перелом и соскальзывание межпозвонкового диска могут привести к защемлению нерва и быть причиной ишиаса.
Стеноз позвоночного канала может быть врожденным или возникнуть в процессе старения организма и достаточно распространен среди пациентов старше 60 лет. Стеноз часто сочетается с одним или несколькими из следующих состояний: спондилоартроз, межпозвоночные грыжи, приводящих к сдавлению нервных корешков, которое и становится причиной ишиаса.
Раздражение седалищного нерва может быть вызвано так называемым синдромом грушевидной мышцы. Грушевидная мышца находится в ягодице, может раздражать или защемлять нервный корешок, что приводит к болевым ощущениям по типу ишиаса. Однако, существование синдрома грушевидной мышцы является спорным, наиболее часто боль в ягодице связана с ущемлением седалищного нерва межпозвонковой грыжей.
Патология крестцово-подвздошного сочленения, находящегося в самом низу позвоночника, также может вызвать раздражение нерва L5 привести к появлению боли по типу ишиаса. Боль в ногах при таком состоянии может быть аналогичной таковой при ишиасе.

Опухоль спинного мозга – редкая причина ишиаса
В дополнение к самым распространенным причинам, ишиас могут вызвать целый ряд состояний, таких как:
- беременность. Изменения организма во время беременности, включая набор веса, смещение центра тяжести и гормональные изменения могут привести к возникновению ишиаса.
- рубцовая ткань. Если рубцовая ткань сдавливает нервный корешок, это может стать причиной ишиаса.
- растяжение мышцы. В некоторых случаях, воспаление, обусловленное растяжением мышцы, может оказывать давление на нервный корешок, таким образом, вызывая по ходу седалищного нерва.
- опухоль спинного мозга. В редких случаях, например, при раке, опухоль может сдавливать нервный корешок и приводить к возникновению симптомов ишиаса.
- инфекция (очень редко). Инфекция, возникающая в поясничном отделе позвоночника, может затронуть нервный корешок и тем самым вызвать симптомы ишиаса.
К основным факторам риска возникновения ишиаса относят:
- старение. Возрастные изменения позвоночника, такие как межпозвонковые грыжи и спондилез,
- ожирение. За счет увеличения нагрузки на позвоночник,
- работа и хобби. Виды деятельности, которые включают в себя скручивающих движений торса, переноски тяжелых грузов или длительного вождения автомобиля,
- длительное сидение. Люди, которые в силу определенных обстоятельств вынуждены подолгу сидеть или ведут сидячий образ жизни,
- диабет. Это заболевание из-за увеличения глюкозы в крови увеличивает риск разрушения нервов,
Для некоторых людей боль при ишиасе может быть выраженной и приводить к ограничению жизнедеятельности. В других случаях, симптомы могут возникать редко и причинять лишь небольшие неудобства, но иметь потенциал к ухудшению.
Обычно затрагивается одна сторону тела, и боль обычно начинается в пояснице, проходит через заднюю поверхность бедра и спускается вниз по ноге.
Симптомы ишиаса

Боль в ногах – самый частый симптом ишиаса
Наиболее распространенными являются комбинации следующих признаков:
- боль в пояснице (если она вообще присутствует) не настолько выражена, как боль в нижних конечностях,
- постоянная боль только в одной ягодице и ноге, редко – и с левой, и с правой сторон,
- боль, возникающая в пояснице или в ягодице и спускающаяся по пути прохождения седалищного нерва: вниз по задней поверхности бедра вниз до стопы,
- боль, стихающая в лежачем положении или при ходьбе, но усиливающаяся в положениях стоя или сидя,
- боль, которую обычно описывают как резкую и острую,
- онемение и слабость, ощущение покалывания в ногах,
- слабость или онемение при движении ногой или стопой,
- резкая или простреливающая боль в одной ноге, которая делает затруднительными стояние и хождение,
- в зависимости локализации поражения седалищного нерва, симптомы могут включать боль в стопах и пальцах стоп,
Есть два нервных корешка, выходящих из поясничного отдела позвоночника (L4 и L5) и три нервных корешка, выходящих из крестцового отдела (S1, S2 и S3). Эти пять нервов формируют седалищный нерв, а потом снова отходят друг от друга в ноге для передачи моторных и сенсорных функций к различным участкам ноги и стопы.

Зоны корешков спинного мозга
Симптомы ишиаса варьируются в зависимости от локализации защемленного нерва. Приведем несколько примеров:
- при защемлении нервного корешка L4 симптомы обычно затрагивают бедро. Пациенты могут ощущать слабость при выпрямлении ноги и могут иметь ослабленный коленный рефлекс.
- при защемлении нервного корешка L5 боль может затрагивать лодыжку и большой палец ноги. Пациенты могут ощущать боль или онемение в передней части стопы, особенно на участке кожи (“перепонке”) между большим и вторым пальцами.
- при защемлении нервного корешка S1 симптомы затрагивают наружную часть стопы, и боль может иррадиировать в маленький палец ноги. Пациенты могут ощущать слабость при поднятии пятки от земли или, пытаясь встать на цыпочки. Коленный рефлекс также может оказаться сниженным.
Поскольку сдавливаться могут несколько нервных корешков, пациенты могут испытывать сочетание вышеперечисленных симптомов.
В редких случаях симптомы быстро усугубляются и могут потребовать немедленного оперативного вмешательства. К таким симптомам относятся:
- симптомы, продолжающие усугубляться, могут говорить о возможном разрушении нерва, особенно если прогрессирующие симптомы носят неврологическую природу (например, слабость).
- симптомы, затрагивающие обе ноги и провоцирующие нарушение контроля или дисфункцию кишечника или мочевого пузыря, что может говорить о синдроме конского хвоста. Синдром конского хвоста представляет собой сильную компрессию одного или нескольких нервных корешков и встречается относительно редко (примерно в 2% от всех межпозвонковых грыж в поясничном отделе позвоночника).

При ишиасе необходимо обратиться к врачу
Пациенты должны срочно обратиться за медицинской помощью, если у них присутствует любой из вышеперечисленных симптомов.
Диагностика ишиаса начинается с похода в врачу-неврологу. Во время медицинского осмотра врач может проверить мышечную силу и рефлексы пациента. Например, он может попросить пациента походить на пятках или на носках, встать из позиции сидя на корточках и в положении лежа одновременно поднять обе ноги под углом 90 градусов по отношению к телу. Боль, вызванная ишиасом, от таких действий, как правило, усугубляется.
Также врач задает пациенту вопросы, касающиеся его медицинской истории и обстоятельств жизни. Таким образом, он ищет тревожные признаки, которые могут говорить о том, что ишиас вызван серьезным медицинским состоянием, таким как синдром конского хвоста, инфекцией или раком.
При синдроме конского хвоста наблюдаются следующие симптомы:
- онемение в пояснице, ягодице и ноге,
- потеря контроля над мочеиспусканием и дефекацией,
- ощущение слабости в ноге и стопе,
Диагностика ишиаса

Диагностика ишиаса начинается с проведения МРТ
- анализ крови для выявления инфекции,
- рентгенография может выявить только явления спондилеза, поэтому лучше не начинать обследования с рентгенографии,
- магнитно-резонансная томография (МРТ). Эта процедура использует мощный магнит и радиоволны для создания изображений позвоночника в поперечном сечении. МРТ создает детализированные изображения костей и мягких тканей, например, межпозвонковых дисков,
- компьютерная томография (КТ). Перед проведением КТ в позвоночный канал могут ввести контрастное вещество. Такое исследование будет называться КТ миелографией. Краситель будет циркулировать вокруг спинного мозга и нервных корешков, которые на снимке будут выглядеть белыми. Исследование проводится в случае противопоказаний к проведению МРТ.

Межпозвонковая грыжа – самая частая причина ишиаса
Следует помнить о том, что самой частой причиной ишиаса является межпозвонковая грыжа поясничного отдела позвоночника. Поэтому в первую очередь необходимо провести МРТ поясничного отдела позвоночника и записаться к врачу.
В наших Клиниках уже в течение 22 лет консультации проводятся бесплатно.
Вы можете:
Записаться на бесплатный прием к врачу.
Посмотреть результаты лечения.
Текст добавлен в Яндекс Вебмастер 19.11.2013, 11:14.
При копировании материалов с нашего сайта и их размещении на других сайтах мы требуем чтобы каждый материал сопровождался активной гиперссылкой на наш сайт:
- 1) Гиперссылка может вести на домен www.spinabezboli.ru или на ту страницу, с которой Вы скопировали наши материалы (на Ваше усмотрение);
- 2) На каждой странице Вашего сайта, где размещены наши материалы, должна стоять активная гиперссылка на наш сайт www.spinabezboli.ru;
- 3) Гиперссылки не должны быть запрещены к индексации поисковыми системами (с помощью “noindex”, “nofollow” или любыми другими способами);
- 4) Если Вы скопировали более 5 материалов (т.е. на Вашем сайте более 5 страниц с нашими материалами, Вам нужно поставить гиперссылки на все авторские статьи). Кроме этого, Вы должны также поставить ссылку на наш сайт www.spinabezboli.ru, на главной странице своего сайта.
Источник
Заболевания опорно-двигательной системы становятся в последнее время все более частым явлением. Связано это с тем, что двигательная активность современного человека снижена. Особенно страдает пояснично-крестцовый отдел позвоночника, который испытывает повышенную нагрузку.
В тяжелых случаях нередко ущемляется седалищный нерв. Это заболевание часто вызывает межпозвоночная грыжа.
Почему так происходит?

Деструктивные изменения в области позвоночника вызываются тем, что при отсутствии нормального движения нарушается питание межпозвонковых дисков, которые получают необходимые вещества не с кровотоком, а методом диффузии.
Этот процесс резко замедляется в том случае, если человек вынужден постоянно находиться в стационарном положении, и диск начинает атрофироваться.
Процесс может быть спровоцирован травмой, постоянными физическими перегрузками, нарушением обмена или предрасположенностью, которая передается по наследству. В результате фиброзное кольцо становится слабым, часть диска выходит за пределы позвоночного столба, образуя протрузию.
При отсутствии лечения и продолжении воздействия предрасполагающих факторов формируется позвоночная грыжа.
Если процесс развивается в пояснично-крестцовом отделе, то давлению подвергается сосудисто-нервный пучок, расположенный рядом. Давление является основной причиной развития ишиаса, поскольку грыжа давит на седалищный нерв.
Но ишиалгия может развиваться не только в результате образования грыжи межпозвоночного диска. Нередко в основе развития патологии лежит изменение губчатого вещества самого тела позвонков, происходит их смещение, которое носит в клинической практике название грыжи Шморля. И это также приводит к ущемлению седалищного нерва.
Такое отклонение часто возникает в результате наследственной предрасположенности. Синтез костной ткани при этом замедляется, и возникает проваливание одного позвонка в другой, а следом вовлекается и межпозвонковый диск.
Как проявляется?
Межпозвоночная грыжа и защемление седалищного нерва проявляются в виде болевого синдрома. Вначале он носит периодический характер, возникает после переохлаждения, физической нагрузки, может усиливаться в ночное время или в результате перенесенного стресса. Симптомы нарастают с течением времени.
По мере ухудшения состояния:
- боль усиливается, становится постоянной;
- локализуется в месте образования грыжи, иррадиирует в бедро, голень и стопу;
- усиливается при стоянии, кашле или чихании;
- сопровождается нарушениями чувствительности по ходу иннервации;
- нарушается возможность передвижения;
- при грыже Шморля, локализованной в поясничном отделе, могут наблюдаться парезы нижних конечностей;
- теряется контроль над мочеиспусканием и дефекацией.
Какая нужна помощь?
Лечение данного заболевания состоит из нескольких этапов. В начальной стадии практикуется снижение нагрузки и прием обезболивающих средств.

При отсутствии эффекта следует обратиться к неврологу, который порекомендует ряд лекарственных препаратов, ношение специального корсета, массаж, физиопроцедуры. Сильная боль купируется с помощью новокаиновой блокады.
Консервативная терапия подразумевает использования комплекса методов, которые могут оказывать эффективную помощь при грыже и ущемлении седалищного нерва в амбулаторных и домашних условиях.
Однако такие методики не подразумевают воздействия на причину болезни. Они только облегчают состояние больного. Если в течение 3 месяцев не наступает устойчивая ремиссия, то врач может порекомендовать консультацию нейрохирурга и проведение оперативного вмешательства.
Наименее инвазивной является проведение гидропластики. Существуют и другие, более радикальные способы, например, эндоскопическое удаление грыжи.
Положительным моментом хирургического лечения является:
- Быстрота эффекта – уже через несколько дней больной чувствует значительное облегчение и получает возможность свободного передвижения.
- Отсутствие необходимости в постоянном приеме препаратов.
Следует отметить, что возможен рецидив развития заболевания, но он составляет не более 5% от общего числа проведенных операций. Существуют также незначительные риски, связанные с проведением вмешательства, но в современных условиях они минимальны и могут купироваться при своевременном выявлении.
В любом случае, при развитии грыжи и ишиалгии, нужно своевременно обращаться за квалифицированной помощью и после обследования четко следовать советам своего врача.
Если вы хотите получить больше информации и подобных упражнений для позвоночника и суставов от Александры Бониной, посмотрите материалы по ссылкам ниже.
Отказ от ответственности
Информация в статьях предназначена исключительно для общего ознакомления и не должна использоваться для самодиагностики проблем со здоровьем или в лечебных целях. Эта статья не является заменой для медицинской консультации у врача (невролог, терапевт). Пожалуйста, обратитесь сначала к врачу, чтобы точно знать причину вашей проблемы со здоровьем.
Я буду Вам очень признательна, если Вы нажмете на одну из кнопочек
и поделитесь этим материалом с Вашими друзьями 🙂
« Как правильно подобрать лекарства для лечения защемления седалищного нерва Как долго проходит защемление седалищного нерва и как лучше его лечить »
Источник
Седалищный нерв, начинаясь в поясничном отделе позвоночника, проходит, разветвляясь, по всей длине ноги и достигает пальцев и пятки. Защемление седалищного нерва – это одно из часто возникающих состояний на фоне остеохондроза поясничного отдела позвоночника.
Отсутствие своевременно принятых мер способно привести к развитию хронического болевого синдрома и осложнений, связанных с нарушениями функции седалищного нерва.
1
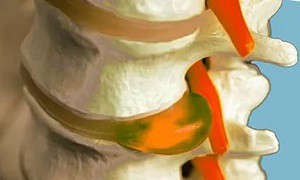
Чем защемляется седалищный нерв?
Схематичное изображение грыжи межпозвонкового диска, вызывающей ущемление седалищного нерва
Характер проявления заболевания зависит от причины, приведшей к патологическому состоянию седалищного нерва:
Причина | Характерные черты клинической картины |
Грыжа межпозвонкового диска | Симптомы развиваются остро: боль сопровождается онемением, локализованным в зоне ветвления седалищного нерва. Рентгенограмма может отразить смещение позвонков. Магнитно-резонансная томограмма визуализирует грыжевое выпячивание межпозвонкового хрящевого диска |
Сдавление напряженными мышцами или отечными мягкими тканями | Симптомы могут развиваться на протяжении нескольких дней, постепенно прогрессируя. Возникновению болезненности предшествует:
Возникновение такого нарушения возможно, например, во время беременности у женщин, особенно на поздних сроках, когда нагрузка на пояснично-крестцовый отдел прогрессивно возрастает |
Сдавление седалищного нерва костным отломком при переломе тела позвонка или одного из его отростков | Характерно острое начало, которому предшествует травма в поясничной области позвоночника. Диагноз подтверждается рентгенологически |
Сдавление метастазом | Болевой синдром, сопутствующие ему парестезии и другая симптоматика развиваются постепенно. Предположить наличие метастазов можно, основываясь на анамнестических данных. Рентгенологический диагноз подтверждается в случае сопутствующей деструкции позвонка или его отростков |
Перелом позвонка с отломками, способными сдавить нервный корешок
Упражнения для позвоночника в домашних условиях
2
Клиника
Основным проявлением ущемления седалищного нерва является болевой синдром, локализованный в нижней части спины, иррадиирующий в бедро и диффузно распространяющийся по ноге.
Локализация болезненности и парестезий при нейропатии седалищного нерва
Характерным признаком является односторонняя локализация болезненности, локализованной в нижней части поясничного отдела позвоночника и ягодице, иррадиирующей в заднюю поверхность бедра.
Техника оценки симптома Кернига
В разные периоды развития заболеванию характерны следующие признаки:
- Боль в поясничном отделе позвоночника, которая усиливается при ходьбе, кашле, чихании или наклоне. Иррадиация болевых ощущений в ногу. Объективным подтверждением наличия болевого синдрома являются вынужденное положение пациента, а также признаки натяжения (симптомы Кернига и Брудзинского).
- Чувство онемения или появления посторонних ощущений (покалывания, пощипывания) по ходу ветвления седалищного нерва.
- Слабость в мышцах, иннервируемых ветвями седалищного нерва.
- Гипотрофия (уменьшение в объеме) мышц, иннервируемых этим нервом. Данный симптом проявляется при длительно существующем нарушении функции седалищного нерва и является признаком защемления нервного ствола.
Техника вызывания симптома Брудзинского
Основные симптомы и лечение защемления седалищного нерва
3
Что делать?
В зависимости от происхождения болевого синдрома направления лечения могут быть разными:
Причина защемления | Методы лечения |
Грыжа межпозвонкового диска |
|
Воспаление мягких тканей вследствие переохлаждения |
|
Перелом позвонка |
|
Метастаз или доброкачественная опухоль |
|
Невралгия седалищного нерва (ишиас): причины и лечение болезни
3.1
Лечение в фазе обострения остеохондроза
Лечение в остром периоде должно быть комплексным:
- воздействующим на симптомы заболевания;
- устраняющим последствия нарушений функции нерва;
- по возможности, устраняющим причину ущемления нерва.
3.1.1
Немедикаментозные методы
Лечение данной патологии осуществляется комплексно – наряду с фармакотерапией применяются и немедикаментозные методы лечения:
- Охранительный режим. При острой боли необходим следующий комплекс мероприятий:
- постельный режим (покой для поясничного отдела и пораженной конечности) вплоть до снижения интенсивности болевого синдрома;
- при умеренно выраженной боли достаточно частичного ограничения двигательной активности (необходимо избегать физической нагрузки, не следует бегать и поднимать тяжести);
- при интенсивно выраженной боли – полный покой на протяжении нескольких суток (до 5 дней).
- Ортопедический режим – подразумевает ношение специальных ортезов, предназначенных для иммобилизации пораженного отдела позвоночника. В зависимости от причины защемления нерва специалист порекомендует полужесткий, имеющий каркас, корсет или мягкий ортез (пояс).
- Воздействие на проекцию болевого синдрома сухим теплом. Источник тепла должен лишь не намного превышать температуру тела.
- Физиотерапия – является хорошим дополнением к медикаментозной терапии, ускоряет выздоровление и позволяет сократить продолжительность приема фармацевтических препаратов. При отсутствии противопоказаний физиолечение начинают после снятия острых болей. Для воздействия на патологический очаг могут использоваться лекарственные препараты, проникновению которых внутрь тканей способствуют физиотерапевтические воздействия: анестетики (Новокаин, Лидокаин), противовоспалительные средства (мазь с гидрокортизоном или гели, содержащие нестероидные противовоспалительные вещества). В рамках данного направления показаны; магнитотерапия, лазерная терапия, Амплипульс, электромиостимуляция, Парафино-озокеритные аппликации.
- При отсутствии противопоказаний на выходе из обострения применяются массаж и мануальная терапия.
Мягкий ортез для поясничного отдела
3.1.2
Медикаментозное лечение
Фармакотерапия, призванная снять обострение остеохондроза, осуществляется по нескольким направлениям:
| Действие лекарственных средств | Названия препаратов | Примечания |
|---|---|---|
| Обезболивающее и противовоспалительное |
| Лекарственная форма и способ применения (внутрь в таблетках или в виде уколов) определяется лечащим врачом в индивидуальном порядке и зависит от выраженности симптомов и возможностей пациента |
| Миорелаксанты |
| Сособствуют уменьшению мышечного спазма, благодаря чему уменьшается интенсивность болевого синдрома |
| Диуретики (при выраженном воспалении показан короткий курс) |
| Способствуют выведению из организма лишней жидкости, благодаря чему уменьшается степень отечности тканей |
| Вазоактивные, антиоксидантные, противоишемические препараты |
| Расширяя периферические кровеносные сосуды, лекарства этой группы улучшают питание тканей (мягких тканей конечности и самого нервного ствола), препятствуют развитию гипотрофии мышечной ткани, характерной для длительного протекания болезни. Восстановление микроциркуляции – обязательное условие успешной борьбы с гипотрофией тканей |
| Антиконвульсанты | Карбамазепин, лекарственные средства группы триптанов (Суматриптан, Зомиг, Релпакс) | Применение показано в случае развития радикулопати, характеризующейся наличием нестерпимых, стреляющего характера, болей |
| Витамины |
| Применение витаминов группы В положительно сказывается на трофике нервной ткани и работе нервной системы в целом |
3.2
Лечебные мероприятия в период ремиссии
В межприступном периоде показано систематическое занятие лечебной гимнастикой. Регулярное выполнение специальных комплексов упражнений способствует укреплению паравертебральной мускулатуры.
При выполнении гимнастики следует избегать резких движений и чрезмерной амплитуды, вызывающей болевые ощущения.
Приучать мышцы к нагрузке необходимо постепенно.
3.3
Тактика при межпозвонковой грыже
Лечебная тактика при грыже межпозвонкового хрящевого диска определяется особенностями течения заболевания, размерами грыжевого выпячивания, выраженностью симптоматики.
3.3.3
Показания к консервативной терапии
Консервативные методы лечения при межпозвонковой грыже применяются в следующих случаях:
- небольшой размер грыжевого выпячивания;
- отсутствие риска сдавления или ущемления спинного мозга;
- наличие противопоказаний к хирургическому вмешательству (данный параметр зависит от общего состояния здоровья человека, наличия сопутствующих заболеваний и степени тяжести их протекания);
- хорошо купирующийся болевой синдром.
В рамках безоперационного лечения применяются следующие методы:
| Метод | Комментарии |
|---|---|
| Медикаментозная терапия | Лечение направлено на снятие боли и других признаков воспаления в виде отечности и нарушения функции пораженного спинномозгового сегмента. Показано использование НПВС и глюкокортикостероидов, а также большое значение имеет антиоксидантное воздействие |
| Физиолечение и рефлексотерапия | Способствуют нормализации микроциркуляции и лимфотока в пораженных тканях |
| Ортопедический режим (ношение бандажа), мануальная терапия, тракция позвоночного столба (сухое вытяжение или тракция под водой) | Способствуют предотвращению компрессии нервного корешка |
| Консультации по изменению образа жизни, коррекции двигательного режима | Помогают предотвратить развитие рецидивов |
3.4
Показания к оперативному лечению
Показания к хирургическому вмешательству принято делить на абсолютные и относительные.
Первые – это обстоятельства, при которых хирургическое вмешательство неизбежно. Операция в этих случаях требуется немедленно. К данной группе состояний относят:
- Выраженные нарушения со стороны функций тазовых органов (так называемый синдром “конского хвоста”). Состояние проявляется задержкой или учащением мочеиспускания, изменениями со стороны половых функций, возникновением запоров.
- Атрофия мышц пораженной нижней конечности, возникновение парезов, связанных со сдавлением спинномозгового нервного корешка. Состояние проявляется нарушением сгибания и разгибания стопы.
- Секвестрирование грыжи, характеризующееся выпадением пульпозного ядра. Секвестр ущемляет нервные корешки, вызывая резкую острую боль.
К относительным показаниям принято относить неэффективность (или низкую эффективность) консервативных терапевтических мероприятий на протяжении двух месяцев.
3.5
Лечение народными средствами
Специалисты по народной медицине рекомендуют следующие рецепты для борьбы с защемлением седалищного нерва:
- Отвар из семян конского каштана (две чайные ложки лекарственного сырья на 500 мл кипятка). Отвар нагревать на водяной бане на протяжении 15 минут. Далее отвар следует процедить и остудить. Принимать по 100 мл перед каждым приемом пищи.
- Настой из высушенных цветков календулы (две столовые ложки цветков на два стакана кипятка). Настаивать в плотно закрытой емкости не менее 2 часов. Процеженный настой принимать внутрь по 100 мл перед приемом пищи – от 3 до 4 раз в сутки.
- Ванна с хреном. Свежее корневище весом 100 г измельчить при помощи мясорубки, завернуть в марлю и поместить в теплую ванну. Продолжительность процедуры – не более 5 минут.
Лечение народными средствами имеет ряд преимуществ:
- небольшое количество побочных эффектов и противопоказаний;
- доступность большей части ингредиентов.
Однако имеются и отрицательные стороны: народные рецепты не в силах повлиять на развитие заболевания в случае сдавления спинномозгового нервного корешка костным отломком, грыжевым выпячиванием или секвестром. В случае выраженного воспалительного процесса такое лечение не заменит и противовоспалительной медикаментозной терапии.
Самостоятельное применение народных средств в домашних условиях без предварительной диагностики способно привести к ухудшению состояния вследствие затягивания патологического процесса, особенно если боль вызвана механическим повреждением нервного ствола. Поэтому такая терапия должна применяться только по согласованию с лечащим врачом.
Источник
