Грыжи от занятий тяжелой атлетикой


Межпозвоночная грыжа, являющаяся наиболее опасным заболеванием позвоночника, возникает в результате повреждения межпозвоночного диска и представляет собой смещение этого диска в спинномозговой канал, что приводит к сдавливанию нервных корешков и сильным болям
В нашем организме отдельные позвонки соединяются между собой плотными межпозвоночными дисками, которые обеспечивают прочность и подвижность позвоночника. Под воздействием ряда факторов, например остеохондроза или травм позвоночника, межпозвоночные диски разрушаются и создаются условия для возникновения грыж. Чаще всего грыжи межпозвонковых дисков локализуются в пояснично-крестцовом отделе, так как именно на эту часть позвоночника приходится самая большая нагрузка. Грыжи шейного отдела встречаются реже, а грудного отдела – очень редко. Заболеванию подвержены люди возрастной группы от тридцати до пятидесяти лет. В детском возрасте межпозвоночные грыжи встречаются редко и, как правило, являются врожденными.

Появлению межпозвоночной грыжи способствует остеохондроз, нарушение обмена веществ, спортивные травмы позвоночника, неправильная осанка, некоторые инфекции. Заболевание возникает при чрезмерном давлении внутри диска, повышению которого способствуют сильные удары в спину или падение, рывкообразное поднятие тяжестей с земли, резкие повороты тела в сторону, длительное сидение в одной позе (например, водители – дальнобойщики). Главной опасностью межпозвоночной грыжи является возможность сужения позвоночного канала и, соответственно, сильное сдавливание нервных окончаний и оболочки спинного мозга. В результате начинается воспаление и отек окружающих тканей.
Виды межпозвоночных грыж
В зависимости от размеров различают пролабирование (выпячивание грыжи не более 2-3 мм), протрузии (выпячивание грыжи в пределах 4-15 мм) и экструзии (ядро межпозвоночного диска полностью выпадает за установленные границы).
Наиболее тяжелым вариантом развития заболевания является секвестрированная грыжа, представляющая собой «выпадение» диска в спинномозговой канал у тех пациентов, которые длительное время имели протрузию дисков. При этом выпавшая часть диска механически травмирует и за счет воспалительного отека передавливает спинномозговой нерв, тем самым вызывая опасность развития стойкого паралича.
Предвестником межпозвоночной грыжи является грыжа Шморля, проявляемая в виде вдaвливания диска в тело позвоночника, то есть хрящевая ткань замыкательных пластин «прорастает» внутрь тела позвонка. Грыжа Шморля, как правило, имеет врожденный характер.

Симптомы позвоночной грыжи
Симптомы межпозвоночной грыжи зависят от её размеров и расположения. Так, при грыже поясничного отдела позвоночника на начальных стадиях заболевания, когда грыжа еще мала и не выпадает в спинномозговой канал (слабо давит на нервные корешки), больной ощущает непостоянные, тупые боли в поясничной области (люмбалгия). Эта боль усиливается при беге, кашле и чихании, длительном сидении. По мере роста грыжи боль усиливается и распространяется на бедро, ягодицы, заднюю и задненаружнюю поверхность бедра и голени со стороны пораженного позвонка (ишалгия). Ишалгические боли сильные, стреляющие, проявляются после резкого изменения пoложения тела или поднятия тяжестей. Помимо болевых эффектов, больной жалуется на онемение, слабость и покалывания в ногах (результат сдавливания корешков спинного мозга), нарушение чувствительности конечностей. Подвижность поясницы ограничена, наблюдается нарушение осанки. Иногда отмечается нарушение работы тазовых органов и, как следствие этого, появляется недержание или задержка мочи, запоры или поносы, ослабление потенции.
При межпозвоночной грыже шейного и грудного отделов больной чувствует боли в спине, отдающие в плечо, лопатку и руку. Возможно головокружение, подъем артериального давления, головные боли, нарушение сна, онемение и покалывание пальцев рук. Осанка нарушается, вплоть до развития сколиоза или кифоза.

Диагностика и лечение межпозвоночной грыжи
Межпозвоночная грыжа диагностируется с помощью магнитно-резонансной томографии (МРТ), которая позволяет получить информацию о размере межпозвоночной грыжи, ширине позвоночного канала, наличии и степени выраженности воспалительных изменений в позвоночнике. Симптомы межпозвоночной грыжи в большинстве случаев утихают в течение шести недель после начала консервативного лечения, то есть наступает ремиссия заболевания – в этом случае оперативное лечение не требуется. Консервативная терапия предполагает использование нестероидных противовоспалительных средств и иногда местное введение кортикостероидов. Параллельно с этим проводят сеансы лечебной физкультуры и плавания. Если же консервативное лечение не приносит результатов и сильный болевой синдром не стихает, появляется нарушение функций тазовых органов, то ставят вопрос о хирургическом вмешательстве.
В настоящее время применяют различные методики удаления межпозвоночной грыжи, в том числе микрохирургическое удаление и эндоскопическое удаление. Микрохирургическое удаление (микродискэктомия) – нейрохирургическая операция под общим наркозом, выполняемая под большим увеличением с применением операционного микроскопа. Этот метод позволяет удалять грыжи межпoзвонкового диска любой плотности и расположения. Сильное увеличение дает возможность производить активные манипуляции в спинномозговом канале с минимальным риском повреждения нервных окончаний позвоночного канала. Больной активизируется уже через сутки после операции, а через месяц может быть допущен к физическому труду. Для минимизации осложнений следует носить полужесткий корсет в течение 1-2 месяцев.
Эндоскопический метод оперативного лечения грыж является относительно новым направлением в хирургии. Применение эндоскопов позволяет значительно уменьшить операционную травму и размеры разрезов, однако врач эндоскопом не всегда может добраться в труднодоступные места, что является существенным недостатком по сравнению с микрохирургическим методом.

Профилактика межпозвоночной грыжи
Чтобы предотвратить заболевания позвоночника, в том числе и грыжу, необходимо следить за состоянием мышечного корсета и держать его в тонусе, особенно мышцы брюшного пресса. Это достигается с помощью регулярных физических упражнений и занятий плаванием. Плавание является идеальным видом спорта для восстановления грыжи позвоночных дисков в процессе консервативного лечения. Нагрузка на позвоночник в воде уменьшается, при этом мышечный корсет наращивается. Также эффективны упражнения для растяжки позвоночника: пилатес, йога, тайцзы. При ходьбе следует следить за осанкой, не горбиться, держать голову и спину прямо, живот чуть втянут. Следует избавиться от лишнего веса, так как он оказывает негативную нагрузку на позвоночный столб. Спать рекомендуется на относительно жестких поверхностях, лучше выбрать специальный ортопедический матрас. Не стоит забывать и о правильном питании. Ежедневный рацион должен включать необходимое количество белков для развития мышц, кальция для укрепления костей, калия для правильного водно-солевого обмена и витамина С, который укрепляет связки и сухожилия.
Крайне неприятная вещь, вылечить практически невозможно, даже если вырежут, всё равно опять появится практически наверняка…
“…Ишалгические боли сильные, стреляющие, проявляются после резкого изменения пoложения тела или поднятия тяжестей…”
У меня после тяги штанге к поясу в наклоне боль сильная появляется, после того как штангу на пол ставлю, но потом через несколько секунду стихает и так после каждого подхода как бы я хорошо не разминал поясницу, а больше не беспокоит. Интересно в чем дело
Евгений, смотри-доиграешься!сделал бы МРТ от греха подальше
Занимался кикбоксингом, заработал грыжу. После курса лечения, пошел в зал делать упражнения по ЛФК для спины. А когда попробовал становую, забыл про боли и неприятные ощущения в спине вообще) Пауэрлифтинг лучшее лекарство от грыжи)))
ПАУЭРЛИФТИНГ НА УМЕРЕННЫХ ВЕСАХ ЛЕЧИТ..А ПРОФЕССИОНАЛЬНЫЙ ГРОБИТ
чуваки! вы лучше скажите что делать чтобы незаработать такию грыжу! ..профилактика…..
укреплять мышечный корсет. т.е. не жалеть время на прес, причем самый разнообразный и естественно гиперэкстензия
Игорь, я последнее слово незнаю)))))
Айдар, про большие веса можешь забыть в приседах, но бросать совсем тоже не нужно, делай не больше 60-80 кг на кол-во, чтобы ноги забивались оч сильно расти будут все равно хоть и не до огромных размеров
Айдар, для хрящей какой нибдь препарат купи, Anima Flex например самый мощный который я знаю
все болит, ничего не помогает!
Зарема, пресс на турнике надо качать, и мышцы спины штангой маленьким весом по 20-30 раз чтобы почувствовать как закачиваются мышцы спины тогда не будет болеть

Игорь, тебе реально помогает становая тяга? а то я из базовых упражнений только жим лёжа делаю!
Федор, с небольшим весом на 20-30 раз если закачивать вообще хорошо
Источник
Êàê âðà÷, ìíîãî ðàáîòàþùèé ñ çàáîëåâàíèÿìè îïîðíî-äâèãàòåëüíîãî àïïàðàòà, ÿ ëþáëþ ãîâîðèòü î íèõ . î ìåæïîçâîíêîâûõ ãðûæàõ äèñêà. Õî÷ó, ÷òîáû ýòà òåìà ñòàëà ïðîçðà÷íîé è ïîíÿòíîé äëÿ êàæäîãî ÷åëîâåêà, âåäü èìåííî ýòî ïîìîãàåò èçáåæàòü îøèáîê ïðè ñàìîëå÷åíèè è óñóãóáëåíèÿ ñîñòîÿíèÿ.
ß ïîñòàðàëñÿ ñîáðàòü ðàñïðîñòðàíåííûå ñêàçàíèÿ è ìèôû î ãðûæàõ, ñ êîòîðûìè ÷àùå âñåãî âñòðå÷àþñü: è â æèçíè, è â êîììåíòàðèÿõ îò ìîèõ 2305 ïîäïèñ÷èêîâ (ÿ âàñ âñåõ ïî÷òè ëþáëþ, íî îòâåòèòü íà 500+ êîììåíòàðèåâ ïîñëå êàæäîãî ïîñòà ÿ íå ìîãó).
ÌÈÔ1. Ïðèø¸ë, óâèäåë, ïîëå÷èë.
Íà÷í¸ì ñ òîãî, ÷òî äàëåêî íå âñå ãðûæè âîîáùå íóæíî ëå÷èòü.
Ìåæïîçâîíêîâàÿ ãðûæà äèñêà èìååòñÿ ó ïîëîâèíû ïîïóëÿöèè, ïðè÷åì ó ëþäåé ðàçíîãî âîçðàñòà, âåñà è ñòåïåíè ôèçè÷åñêîé àêòèâíîñòè. Äàëåêî íå ó âñåõ ýòî ñîñòîÿíèå êàê-ëèáî ïðîÿâëÿåòñÿ.
Åñòü ÷¸òêîå ïðàâèëî: åñëè ãðûæà åñòü, à æàëîá íåò – âûäîõíèòå è æèâèòå ñïîêîéíî.
Ïðîñòî âàø ïîçâîíî÷íèê òàê âûãëÿäèò íà ÌÐÒ, ýòî ìîðôîëîãè÷åñêîå (ñòðóêòóðíîå) èçìåíåíèå, êîòîðîå ñàìî ïî ñåáå ñëó÷àéíàÿ íàõîäêà, õîòÿ ýòî êîñâåííîå ñëåäñòâèå ñòàðåíèÿ òêàíè. Âîñïðèíèìàéòå òàêóþ ãðûæó íà ÌÐÒ-ñíèìêå êàê, ê ïðèìåðó, ñåäèíó. Ñîõðàíèòå ñâîé ñíèìîê â ÿùèêå è âîçâðàùàéòåñü ê ýòîé òåìå, åñëè ó âàñ ïîÿâÿòñÿ áîëè, îíåìåíèå, ïîëçàíèå ìóðàøåê, ïîòåðÿ ñèëû è ïðî÷èå ñòðàííûå îùóùåíèÿ, êîòîðûõ ðàíüøå íå áûëî.
Åñëè æàëîáû åñòü è ãðûæà åñòü íóæíî íà ïðèåìå ó íåâðîëîãà óáåäèòüñÿ, ÷òî ýòè äâà ôàêòà âçàèìîñâÿçàíû, ïðåæäå ÷åì äåéñòâîâàòü.
P.S. Íå èìåÿ ñîîòâåòñòâóþùèõ ñèìïòîìîâ è ïðè÷èí, äåëàòü ÌÐÒ ïîçâîíî÷íèêà «÷òîáû ïðîâåðèòñÿ» – íå î÷åíü õîðîøàÿ èäåÿ. Åñëè òàì íàéäåòñÿ ãðûæà åäèíñòâåííîé ïåðåìåíîé ñòàíåò îãðîìíûé ñîáëàçí ÷òî-òî ïî ýòîìó ïîâîäó äåëàòü.

ÌÈÔ2. Åñëè ãðûæà ïîÿâèëàñü ýòî íàâñåãäà.
Òå, èç ïîäïèñ÷èêîâ, êòî íå ðàç çàãëÿäûâàë â ìîé áëîã, ñêîðåå âñåãî çàïîìíèëè, ÷òî ýòî íåïðàâäà.  îäíîèìåííûõ ïîñòå è pdf-ðóêîâîäñòâå, ïîñâÿùåííûõ ðåçîðáöèè (òî åñòü óìåíüøåíèþ) ãðûæè äèñêà, ÿ ñ èëëþñòðàöèÿìè â âèäå ÌÐÒ ðàññêàçûâàþ, êàê ãðûæè äèñêîâ óìåíüøàþòñÿ ïðè ïðàâèëüíîì ïîäõîäå è ëå÷åíèè.
Ïî ñòàòèñòèêå, 70-96% ãðûæ ïîäâåðãàþòñÿ ðåçîðáöèè, â òîì ÷èñëå ñïîíòàííî, òî åñòü áåç ëå÷åíèÿ.
Íî è ïðè ïîñëåäíåì ñöåíàðèè îñòàâëÿòü ïðîöåññ íà ñàìîò¸ê îïàñíî: ïðè íåíàäëåæàùèõ óñëîâèÿõ è íàëè÷èè âûðàæåííîé áîëè, òàêàÿ áîëü ìîæåò ñòàòü õðîíè÷åñêîé. ×òî îçíà÷àåò, ìîçã çàïîìèíàåò ïóòü áîëåâîãî ñèãíàëà è â äàëüíåéøåì ìîæåò àêòèâèðîâàòü åãî ñàì îò èìïóëüñîâ, êîòîðûå âîîáùå íå ÿâëÿþòñÿ áîëåâûìè.
Îò ëþáîé õðîíè÷åñêîé áîëè èçáàâèòñÿ ñëîæíåå ÷åì îò îñòðîé, è ÷åì äëèííåå èñòîðèÿ ëå÷åíèÿ òàêîé áîëè, òåì ñëîæíåå âðà÷ó è ïàöèåíòó äîáèâàòüñÿ ðåçóëüòàòà.
Âîò ïðèìåð èç ðóêîâîäñòâà.
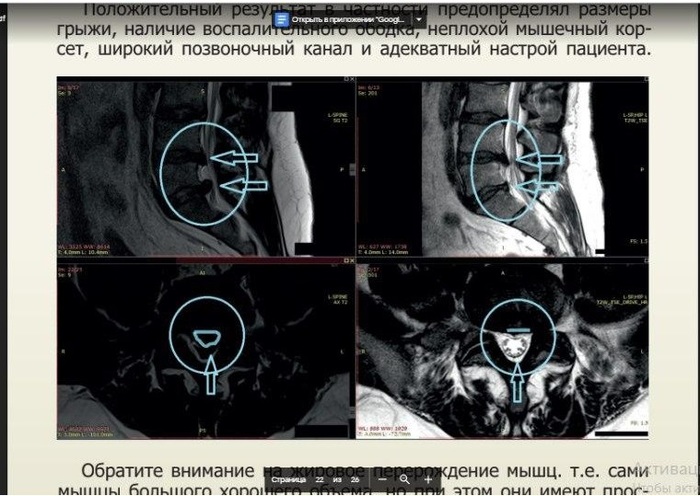
ÌÈÔ3. Ïîìîæåò òîëüêî îïåðàöèÿ.
Ðàçâåí÷àíèå ìèôà – ñëåäñòâèå ïðåäûäóùåãî ïóíêòà. Åñëè âîçìîæíî äîáèòüñÿ ðåçîðáöèè ãðûæè è èñ÷åçíîâåíèÿ ñèìïòîìàòèêè, ê ÷åìó òîãäà îïåðàöèÿ?
À åñëè ó÷åñòü, ÷òî ãðûæè ðåäêî ÿâëÿþòñÿ ïðè÷èíîé áîëè (íå áîëåå 5% ñëó÷àåâ áîëè â ñïèíå)?
Îòâåò: äëÿ îòíîñèòåëüíî ðåäêèõ ñëó÷àåâ, êîãäà íåâðîëîãè÷åñêèå îñëîæíåíèÿ ñåðüåçíû, çíà÷èòåëüíî óõóäøàþò êà÷åñòâî æèçíè è íàðóøåíèÿ íå êîððåêòèðóþòñÿ êîíñåðâàòèâíûì ëå÷åíèåì òðåáóåòñÿ îïåðàòèâíîå ëå÷åíèå.
Èç òåõ, ÷òî áîëÿò – ëèøü 1-5% ãðûæ òðåáóþò õèðóðãè÷åñêîãî ëå÷åíèÿ è â áîëüøåé ñòåïåíè ýòî õðîíè÷åñêèå ãðûæè. Ïðîöåíò ñëîæíî èñïîëüçîâàòü, ÷òîáû ïîíÿòü, ÷òî äåëàòü ñî ñâîåé êîíêðåòíîé ãðûæåé.
Òóò ïðèãîäÿòñÿ «êðàñíûå ôëàæêè», óêàçûâàþùèå íà òî, ÷òî íåîáõîäèìî ðàññìàòðèâàòü îïåðàöèþ:
-íàðóøåíèå òàçîâûõ ôóíêöèé (íåäåðæàíèå ìî÷è èëè êàëà, ñòîéêàÿ ýðåêòèëüíàÿ äèñôóíêöèÿ);
-ïîòåðÿ ÷óâñòâèòåëüíîñòè â îáëàñòè ïðîìåæíîñòè ïî òèïó ñåäëà (ïðåäñòàâüòå ñåáå êîæàíóþ íàøèâêó íà êîâáîéñêèõ áðþêàõ, âîò â ýòîé çîíå);
-âûðàæåííàÿ ñëàáîñòü ìûøö íîã (îáû÷íî ìûøö ñòîïû).
 ñëó÷àå, êîãäà íè îäíîãî èç ýòèõ ïðèçíàêîâ íåò, íóæíî îòâåòèòü íà âîïðîñ àäåêâàòíàÿ ëè òåðàïèÿ ïðîâîäèëàñü è ïðîâîäèòñÿ â òå÷åíèè 3õ ìåñÿöåâ.
Åñëè äà âîçâðàùàåìñÿ ê âîïðîñó î õèðóðãè÷åñêîì ëå÷åíèè.
ÌÈÔ4. «Âïðàâèì ìû âàì âàøó ãðûæó»
Åñòü ìíîæåñòâî ìàíóàëüíûõ ìåòîäèê, ïðåòåíäóþùèõ íà òî, ÷òî ìîãóò óìåíüøèòü ãðûæó, âåðíóòü íà ìåñòî ìåæïîçâîíêîâûé äèñê è ñäåëàòü ïîçâîíî÷íèê âíîâü çäîðîâûì.
Îäíàêî, ãðûæà íàõîäèòñÿ âíóòðè ïîçâîíî÷íîãî ñòîëáà, è çàùèùåíà îò ÷óæèõ ðóê äóæêàìè ïîçâîíêîâ, ñâÿçêàìè, ãëóáîêèìè ìûøöàìè, æèðîâîé êëåò÷àòêîé, ðåáðàìè, ñíîâà ìûøöàìè è êëåò÷àòêîé.
Âîçäåéñòâîâàòü íà íå¸ ìàíóàëüíî íåâîçìîæíî.
Âîçäåéñòâîâàòü íà ìÿãêèå òêàíè íà óðîâíå ãðûæè ìîæíî, íî íà ãðûæó ýòî íå ìîæåò èìåòü íèêàêîãî âëèÿíèÿ.

Íà ýòó òåìó âñåãäà åñòü ìíîæåñòâî âîçðàæåíèé, íî îïÿòü æå: ÿ ïðèäåðæèâàþñü òî÷êè çðåíèÿ îôèöèàëüíîé ìàòåðèàëèñòè÷íîé ìåäèöèíû.
Åñëè âàì ïîìîã òàêîé âèä ëå÷åíèÿ, òî îòâåò íà âîïðîñ «ïî÷åìó?» ïðîñò. Çíà÷èò áîëåëà íå ãðûæà, à ÷òî-òî èíîå, íàïðèìåð, ìûøöà, òîãäà åå ðàññëàáëåíèå ïðèâåëî ê óìåíüøåíèþ áîëè ýòî ëîãè÷íî è íà ñàìîì äåëå òàê.
Ìàññàæ ïðåêðàñíàÿ ïðîöåäóðà, ïðèíîñÿùàÿ ïðèÿòíûå ôèçè÷åñêèå îùóùåíèÿ è óëó÷øàþùàÿ ýìîöèîíàëüíîå ñîñòîÿíèå ÷åëîâåêà.
Îí óìåíüøàåò áîëè â ìûøöàõ, ÷òî îñîáåííî âàæíî ïðè õðîíè÷åñêîì áîëåâîì ñèíäðîìå ñ áîëüøîé âåðîÿòíîñòüþ åñòü ìûøå÷íûé êîìïîíåíò áîëè (ìûøöà ñïàçìèðîâàíà ñîñóäû â íåé ïåðåæàòû èøåìèÿ ìûøöû è áîëü â íåé ìûøöà ñïàçìèðîâàëàñü åùå ñèëüíåå).
Êàê ãîâîðÿò ïñèõîëîãè, «äåëàéòå ÷òî óãîäíî, íî îñîçíàâàéòå çà÷åì âû ýòî äåëàåòå».
Äëÿ óêàçàííûõ öåëåé ðàññëàáëÿþùèé ìàññàæ ó õîðîøåãî ñïåöèàëèñòà ïðåêðàñíî ïîäõîäèò (íî ãðûæè íå âïðàâëÿåò).

P.S. Ìàíóàëüíàÿ òåðàïèÿ áåç îáñëåäîâàíèé ìîæåò áûòü îïàñíà. Áîëüøîå êîëè÷åñòâî êëèíè÷åñêèõ ñëó÷àåò ðàññêàçûâàåò î âçàèìîñâÿçè ðàññëîåíèÿ ïîçâîíî÷íûõ àðòåðèé ñ ìàíóàëüíîé òåðàïèåé ØÅÉÍÎÃÎ ÎÒÄÅËÀ ïîçâîíî÷íèêà.
ÌÈÔ5. Ãðûæà «äà¸ò» ãîëîâîêðóæåíèå.
Î÷åíü ðàñïðîñòðàíåííîå óáåæäåíèå, ñêîðåå äëÿ âðà÷åé, ÷åì äëÿ ïàöèåíòîâ.
Ãîëîâîêðóæåíèå (Ã) – ñèìïòîì êîòîðûé ìîæåò èìåòü ìàññó ðàçëè÷íûõ ïðè÷èí, ñàìûå ÷àñòûå èç êîòîðûõ:
àíåìèÿ, îðòîñòàòè÷åñêàÿ ãèïîòåíçèÿ, âåñòèáóëÿðíûé íåéðîíèò, ãèïåðâåíòèëÿöèîííûé ñèíäðîì (â ÷.ò. êàê ïðîÿâëåíèå òðåâîæíûõ ðàññòðîéñòâ, ÷èòàé ïîñò ïðî ÂÑÄ), ÄÏÏà (äîáðîêà÷åñòâåííîå ïàðîêñèçìàëüíîå ãîëîâîêðóæåíèå), áîëåçíè ñðåäíåãî óõà, ãèïî/ãèïåðãëèêåìèÿ ïðè äèàáåòå, íåäîñòàòî÷íîñòü êðîâîñíàáæåíèÿ ñòâîëà ìîçãà è ìîçæå÷êà (òà ñàìàÿ âåðòåáðîáàçèëëÿðíàÿ íåäîñòàòî÷íîñòü, ÂÁÁ, òîëüêî ðåàëüíàÿ), ïðèåì ëåêàðñòâåííûõ ñðåäñòâ, àëêîãîëèçì, îïóõîëè VIII íåðâà, îïóõîëè ãîëîâíîãî ìîçãà â çàäíåé ÷åðåïíîé ÿìêå, àðèòìèè, áàçèëëÿðíàÿ ìèãðåíü(ïîñò ïðî ìèãðåíü) .
ÿ íàçâàë ìàëóþ ÷àñòü ïðè÷èí ãîëîâîêðóæåíèÿ, íî óæå ïåðåõîæó ê áîëåå ðåäêèì.

Ãîëîâîêðóæåíèå èíîãäà ìîæåò áûòü ñëåäñòâèåì ãðûæè äèñêà â øåéíîì îòäåëå ïîçâîíî÷íèêà, åñëè òà ñäàâëèâàåò ïîçâîíî÷íóþ àðòåðèþ ïðè íåîáû÷íîé àíàòîìèè (êîíêðåòíî âàøåé).
Íî ýòîò âûâîä äåëàþò ñëèøêîì ÷àñòî, çàáûâàÿ î ñàìûõ ðàñïðîñòðàíåííûõ ïðè÷èíàõ à â íà÷àëå ñïèñêà.
Åñëè ÷àñòûå ïðè÷èíû íå íàéäåíû, åñòü õîðîøèé ñïîñîá ïðîâåðèòü ãèïîòåçó ñ ãðûæåé: ñäåëàòü äóïëåêñíîå èññëåäîâàíèå ñîñóäîâ øåè (ýòî ÓÇÈ).
Åñëè îíè ñäàâëåíû è ïîòîê êðîâè, ïðîõîäÿ ÷åðåç ñîñóä, ñíèæàåòñÿ ãèïîòåçà âåðíà. (ò.å. ðåàëüíî îáúåêòèâíî ó èñòîêà è â óñòüå ðàçíàÿ îáúåìíàÿ ñêîðîñòü).
Åñëè æå íåò (èçâèòîñòü ñîñóäîâ, àïëàçèÿ è ïðî÷èå îñîáåííîñòè ñòðîåíèÿ íå ñ÷èòàþòñÿ) âåðäèêò “ãðûæà íå âèíîâàòà”.

ÌÈÔ6: Ðàç íå îïåðàöèÿ, ãðûæè ëå÷àò òàáëåòêàìè è áëîêàäàìè.
ÁËÎÊÀÄÛ Òî, ÷òî äåëàþò òîëüêî â Ðîññèè: áåç ÓÇÈ-íàâèãàöèè = âñëåïóþ ââîäÿò ïðåïàðàò â òêàíè âîçëå ïîçâîíî÷íèêà. Âîïðîñ çà÷åì, åñëè ãðûæà è ñäàâëèâàåìûå åé ñòðóêòóðû âíóòðè ïîçâîíî÷íèêà? Âîïðîñ áåç îòâåòà.
×òî çà ïðåïàðàòû: îôèöèàëüíî, ÷àùå âñåãî ýòî ãëþêîêîðòèêîñòåðîèä (Äèïðîñïàí), àíåñòåòèê (Ëèäîêàèí, Íîâîêàèí).
 ðóêàõ îòäåëüíûõ ñïåöèàëèñòîâ-ôðèëàíñåðîâ ýòî ìîæåò áûòü ëåêàðñòâåííûé êîêòåéëü ëþáîãî ñîñòàâà, ÷òî ðàçóìååòñÿ íå èññëåäîâàíî íè íà ýôôåêòèâíîñòü, íè íà áåçîïàñíîñòü! ×àñòî â øïðèöå ôèçðàñòâîð ñ äîáàâëåíèåì âèòàìèíîâ.
 îñòàëüíîì ìèðå èíîãäà ïðèìåíÿþò áëîêàäû äëÿ ëå÷åíèÿ ãðûæ, íî äðóãèå. Ïðåïàðàò ââîäÿò ýïèäóðàëüíî (ìåæäó òâåðäîé ìîçãîâîé îáîëî÷êîé è íàäêîñòíèöåé), òî åñòü ëåêàðñòâî ïîñòóïàåò áëèçêî ê ãðûæå.
ÒÀÁËÅÒÊÈ. Êàê ÿ ïèñàë âûøå, ðàáîòàåò ïðàâèëî: åñëè áîëèò íóæíî ñíÿòü áîëü. Ïîýòîìó ïðè íàëè÷èè æàëîá âàì âûïèøóò àíàëüãåòèê (÷àùå âñåãî ãðóïïû ÍÏÂÑ), ÷òî ïðàâèëüíî.
Ïåðâîå, ïîíèìàåì, ÷òî ýòî ñíÿòèå ñèìïòîìîâ, à íå ëå÷åíèå ãðûæè.
Âòîðîå, ëþáîïûòíî, íî, ñîãëàñíî èññëåäîâàíèÿì, ïðè ëå÷åíèè äàííîé áîëè ýôôåêòèâíîñòü ëå÷åíèÿ ÍÏÂÑ ëèøü íà 10% âûøå ýôôåêòèâíîñòè ïëàöåáî. Òåì íå ìåíåå, ÍÏÂÑ èñïîëüçóåì.
Äðóãèå òàáëåòêè:

Âèòàìèíû ãðóïïû  (÷àñòî ïîä èìåíåì Ìèëüãàììà). Åñëè ó âàñ íåò àâèòàìèíîçà ïî îäíîìó èç âèòàìèíîâ ãðóïïû, ïèòü èõ íå èìååò íèêàêîãî ñìûñëà.
Ìèîðåëàêñàíòû ïðèìåíÿþòñÿ â îòäåëüíûõ êëèíè÷åñêèõ ñëó÷àÿõ, ïðèìåíåíèå «íà ïîòîêå» íå èìååò ñìûñëà, èìååò íåïðèÿòíûå ïîáî÷íûå ýôôåêòû è ñèëüíî ïîâûøàåò ðèñê ïàäåíèé.
Àíòèêîíâóëüñàíòû (òå, êîòîðûìè ëå÷èòñÿ ýïèëåïñèÿ) íå óäèâëÿéòåñü, îíè ïîëíîïðàâíî ìîãóò ïîïàñòü â ðåöåïò äëÿ ëå÷åíèÿ ëþáîé íåéðîïàòè÷åñêîé (òî åñòü âûçâàííîé íàðóøåíèÿìè íåðâíîé ñèñòåìû) áîëè, âñ¸ ïðàâèëüíî.
Àíòèäåïðåññàíòû íå óäèâëÿéòåñü, âõîäÿò â ïðîòîêîë ëå÷åíèÿ ïî÷òè ëþáîé õðîíè÷åñêîé áîëè, âñ¸ ïðàâèëüíî.
Ñèìïòîìàòè÷åñêàÿ òåðàïèÿ óìåñòíà, íî îñíîâà ëå÷åíèå ãðûæè ãðàìîòíàÿ ôèçè÷åñêàÿ ðåàáèëèòàöèÿ, ðåãóëÿðíàÿ àýðîáíàÿ íàãðóçêà, óêðåïëåíèå îñëàáëåííûõ ìûøö óïðàæíåíèÿìè ëå÷åáíîé ôèçêóëüòóðû. À òàêæå ïðèäåðæèâàòüñÿ çäîðîâîãî âåñà è êîíòðîëèðîâàòü êîëè÷åñòâî ÷àñîâ â äåíü, ïðîâåäåííûõ áåç äâèæåíèÿ.
Âñåì óäà÷è. Íàäåþñü ìèôû åñëè è íå ðàçðóøèë, òî õîòÿ áû ïîøàòíóë.
Îáî ìíå: Êîâçåëåâ Ïàâåë Äìèòðèåâè÷, âðà÷ íåâðîëîã èç ÑÏá.
Ìîé áëîã â èñòàãðàì, ãäå ÷óòü áîëüøå ëè÷íîãî – òóò.
Íàâèãàöèÿ ïîñòîâ íà Ïèêàáó (â ïîðÿäêå ïóáëèêàöèè):
Áåñïëàòíîå ðóêîâîäñòâî ïî ðåçîðáöèè äëÿ ïàöèåíòîâ
Áîëü âíèçó ñïèíû, íåñïåöèôè÷åñêàÿ. Ñîâðåìåííûé âçãëÿä íà ïðîáëåìó
×åì ëå÷èòü áîëüíóþ ñïèíó? Ñðàâíåíèå ìåòîäîâ+ìîå ìíåíèå
Ãîëîâíàÿ áîëü íàïðÿæåíèÿ. Ïî÷åìó è ÷òî ñ íåé äåëàòü?
Ìèãðåíü. Ÿ ìíîãî, íî ïî÷åìó ìàëî êòî çíàåò êàê å¸ ëå÷èòü? Çàïèñêè íåâðîëîãà ñ ìèãðåíüþ.
Îñòåîõîíäðîç íàöèîíàëüíàÿ ïðîáëåìà Ðîññèè. ×òîáû íå áûëî îñòåîõîíäðîçà äîñòàòî÷íî 1 ðàç â äåíü ïðîñòî
ÂåãåòîÑîñóäèñòàÿÄèñòîíèÿ (ÂÑÄ) èëè ÂàìÑòàâÿòÄèàãíîç êîòîðîãî íå ñóùåñòâóåò. Ïî÷åìó òàê?
Источник
