Грыжи классификация клиника тактика
Общие сведения
Растяжение сухожильного апоневроза прямых мышц, расположенного по средней линии живота, отмечается у 1% населения. Физиологический диастаз брюшной мускулатуры наблюдается у младенцев и у 66-100% беременных в 3 триместре гестационного периода. Стойкому выраженному расхождению мышц более подвержены женщины субтильного телосложения, выносившие больше одного ребенка, мужчины среднего и старшего возраста, страдающие абдоминальным ожирением.
Причины диастаза
Возникновению заболевания способствует длительное повышение внутрибрюшного давления в сочетании с нарушением структуры волокон, формирующих срединную сухожильную мембрану передней брюшной стенки. По мнению специалистов в сфере пластической и абдоминальной хирургии, наиболее распространенными причинами расхождения прямых мышц являются:
Беременность. Рост матки приводит к значительному растяжению стенки живота и увеличению брюшного давления. Ситуация усугубляется расслабляющим действием релаксина, который угнетает синтез коллагеновых волокон и стимулирует их распад, вследствие чего соединительная ткань становится более эластичной. Мышечный диастаз более выражен при многоплодии, многоводии, вынашивании крупного плода, ранее перенесенных кесаревых сечениях, раннем начале физических тренировок после родов.
Несостоятельность мышечно-сухожильных структур. Недоразвитие мускульных волокон стенки живота провоцирует физиологическое расхождение пучков прямых мышц у новорожденных. Младенческий абдоминальный диастаз чаще наблюдается при недоношенности детей. Расширение белой линии вследствие дистрофических изменений тканей у взрослых женщин и мужчин встречается редко.
К числу факторов, потенцирующих расхождение брюшной мускулатуры, принадлежат ожирение, стремительное похудение, значительные физические нагрузки, запоры, хронические заболевания органов дыхания с надсадным кашлем, которые играют ведущую роль в развитии патологии у пациентов мужского пола. В группу риска также входят больные с врожденной дисплазией соединительной ткани, диастаз часто ассоциирован с наследственными коллагенопатиями — грыжами разной локализациями, варикозной болезнью, миопией, сколиозом, плоскостопием с вальгусной деформацией, частыми подвывихами лодыжек, геморроем.
Патогенез
Пусковым моментом формирования диастаза прямых мышц живота становится длительное растяжение брюшной стенки, обусловленное ростом матки, большим объемом висцерального жира, нарушениями пищеварения при употреблении новорожденным продуктов, вызывающих метеоризм. Под действием распирающих нагрузок прямые мышцы расходятся, а соединяющая их белая линия растягивается.
Усугубляющим фактором становится ослабление межмышечного апоневроза вследствие несостоятельности волокон при коллагенопатиях, разрыхлении соединительной ткани.
Восстановление размеров межмышечного апоневроза может нарушаться при ранних интенсивных тренировках для восстановления физической формы, поскольку сокращение прямых мышц пресса с одновременным повышением внутрибрюшного давления фиксирует белую линию в растянутом состоянии. Аналогичный эффект оказывает тяжелая физическая работа, расстройства, при которых кратковременно интенсивно напрягается брюшной пресс (запор, кашель). Сохранение диастаза при резком похудении обусловлено более медленным сокращением сухожильных волокон, которые не успевают подтянуться за уменьшающимся в объеме животом.
Классификация
Систематизация форм абдоминального диастаза проводится с учетом локализации участка растяжения и расстояния между внутренними краями прямых мышц. Такой подход позволяет определиться с тактикой ведения пациента и объемом хирургического вмешательства (при его необходимости). Пластические и абдоминальные хирурги различают следующие виды и степени растяжения белой линии:
По локализации диастаза. Выделяют надпупковый, подпупковый, смешанный варианты (с одновременным расхождением прямых мышц выше и ниже пупка). Растяжение апоневроза в области эпигастрия чаще диагностируется у мужчин, в мезогастральной и гипогастральной области — у женщин после перенесенных родов.
По выраженности диастаза. При расхождении I степени расстояние между краями прямых абдоминальных мышц составляет от 2 до 5 см, при II степени — от 5 до 7 см, при III степени — больше 7 см. Чем более выражено растяжение, тем тяжелее клиническая симптоматика и сложнее предполагаемая операция.
Классификация вариантов болезни, используемая в пластической хирургии, учитывает состояние как прямых, так и других групп мышц живота. Соответственно выделяют диастазы типа А — классический послеродовый, B — с расслаблением нижней части и боковых отделов живота, C —распространяющийся до реберных дуг и мечевидного отростка, D — сочетающийся с отсутствием талии.
Симптомы диастаза
Клиническая картина болезни напрямую зависит от степени растяжения сухожильного апоневроза. На начальном этапе единственным проявлением диастаза является косметический дефект в виде выпячивания живота по белой линии. При напряжении пресса можно увидеть «желобок», разделяющий края прямых мышц. Расхождение может сопровождаться дискомфортом, умеренной болезненностью в эпигастрии, околопупочной области во время физических нагрузок, болью в пояснице, затруднениями при ходьбе.
При прогрессировании заболевания отмечаются нарушения моторики кишечника (метеоризм, запоры), тошнота. У 66% женщин с послеродовым растяжением апоневроза наблюдается дисфункция мышц диафрагмы таза, которая клинически проявляется недержанием мочи в момент кашля, чихания. При выраженном диастазе могут выявляться признаки атрофии мускулатуры живота, венозного застоя в сосудах нижних конечностей.
Осложнения
При значительном расхождении краев прямых мышц (7 см и более) у пациентов нередко формируются грыжи пупочного кольца и белой линии живота, которые обусловлены наличием дефектов апоневроза и выходом органов брюшной полости вместе с брюшиной под кожу. Частым осложнением заболевания является спланхноптоз — опущение внутренних органов вследствие ослабления мускулатуры живота, что клинически проявляется хроническими запорами вплоть до развития кишечной непроходимости, тошнотой, тахикардией, головокружениями. При дискоординации работы мышц возникает чрезмерная нагрузка на позвоночник, которая может привести к постоянным болям в спине, нарушению осанки.
Диагностика
Постановка диагноза не представляет затруднений, поскольку диастаз прямых мышц живота всегда сопровождается характерной клинической картиной. Диагностический поиск при тяжелой стадии заболевания направлен на выявление возможных осложнений и нарушений в работе внутренних органов. План обследования пациента включает следующие физикальные и инструментальные методы:
Пальпация живота. Определить наличие диастаза позволяет тест: больного просят лечь на спину, согнув ноги в коленях, и напрячь брюшной пресс. При этом врач может пропальпировать выступающие валики по краям прямых мышц и оценить ширину расхождения. Метод недостаточно эффективен у пациентов с избыточной массой тела вследствие затруднений при проведении пальпации.
УЗИ брюшной стенки. Сонография – доступное неинвазивное исследование, с его помощью визуализируют растяжение и истончение белой линии, которым сопровождается увеличение расстояния между прямыми мышцами. При использовании ультразвукового метода можно определить наличие таких осложнений, как грыжи передней стенки живота, опущение брюшных органов.
Рентгенография. Обзорная рентгенография ОБП дает возможность оценить размеры и взаимное расположение внутренних органов. У 84% пациентов наблюдается гастроптоз различной степени выраженности. Метод также помогает дифференцировать диастаз с другими патологическими состояниями, сопровождающимися сходной клинической картиной.
В стандартных лабораторных исследованиях (клиническом анализе крови, мочи, копрограмме) при неосложненном расхождении прямых мышц отклонения от нормы не обнаруживаются. Для комплексной оценки состояния внутренних органов пациентам, у которых возникли осложнения заболевания, могут рекомендоваться КТ, МСКТ брюшной полости, измерение кислотности желудочного сока, УЗИ органов малого таза.
Дифференциальная диагностика диастаза выполняется с врожденными аномалиями развития соединительной ткани, грыжами белой линии и пупочного кольца, хроническими заболеваниями пищеварительного тракта (гастритами, энтероколитами), болезнями мочеполовой системы. Кроме осмотра абдоминального и пластического хирурга пациенту рекомендованы консультации гастроэнтеролога, уролога, гинеколога, младенцам — неонатолога или педиатра.
Лечение диастаза прямых мышц живота
Тактика ведения пациента определяется длительностью существования апоневротического растяжения, его степенью и типом. При развитии диастаза на фоне желудочно-кишечных, бронхолегочных и других заболеваний обязательно назначается лечение основной патологии. В младенческом возрасте используется выжидательный подход с принятием решения об оперативном укреплении брюшной стенки после 6 месяцев при наличии сопутствующих грыж и после 12 месяцев при сохранении диастаза и выраженной клинической симптоматике.
Период наблюдения за женщиной после родов обычно составляет не менее года, при этом физиологическим считается растяжение апоневроза мышц живота до 2,0-2,5 см, сохраняющееся в течение первых 6-8 послеродовых недель. Женщинам с расхождением абдоминальных мышц показано ношение бандажа на протяжении 2-4 месяцев после родов, отказ от использования слингов, коррекция питания для обеспечения нормальной дефекации, поддерживание живота при кашле и чихании.
Оперативное лечение диастаза проводится при расхождении мышц живота 2-3 степени, наличии сопутствующей пупочной грыжи. У женщин хирургическое вмешательство выполняется не ранее, чем спустя год после родов при отсутствии планов на новую беременность и хорошем состоянии брюшной мускулатуры. С учетом степени и характера растяжения, состояния окружающих тканей применяются различные виды операций:
Эндоскопическая абдоминопластика. Во время вмешательства может устанавливаться сетчатый аллотрансплантат, сшиваться краевые участки прямых мышц, укрепляться грыжевой сеткой потенциально слабые зоны апоневроза. Возможно одновременное проведение герниопластики. Преимуществом малоинвазивной операции является минимальный косметический дефект, однако этот метод неприменим при необходимости иссечения избыточной ткани.
Пластика диастаза через разрез или проколы. Традиционное ушивание диастаза(использование сетчатого имплантата) рекомендовано при наличии дряблых и растянутых участков кожи, которые планируется удалить в процессе операции. В ходе герниопластики используется сетчатый имплантат и накладываться швы на влагалища прямых мышц. При значительных отложениях подкожного жира проводится абдоминопластика.
Прогноз
Прогноз заболевания благоприятный.
Источник
Существует несколько классификаций грыж. Говоря о любой из разновидностей данной патологии, подразумевают выпячивание внутреннего органа или его фрагмента через естественные или аномально сформированные отверстия. Без лечения любые грыжевые образования могут привести к серьезным последствиям.
Причины заболевания
Формирование грыжи живота происходит из-за ослабления мускулатуры. К появлению патологии нередко приводят врожденные дефекты строения организма. Спровоцировать проблему могут различные факторы. Чаще всего грыжа живота появляется:
- после полостной операции на брюшных органах в местах формирования рубцовой ткани;
- в послеродовой период из-за растяжения тканей и ослабления мышц пресса у женщины;
- на фоне заболеваний желудочно-кишечного тракта;
- в случае резкого изменения веса (набора или снижения массы тела);
- при малоактивном образе жизни и отсутствии физических нагрузок;
- в силу возрастной атрофии мышечных тканей.
Основные симптомы
Ткани, которые выпячиваются за пределы своей полости, со временем деформируются и покрываются плотной оболочкой, из-за чего грыжа увеличивается. Самым распространенным симптомом, который свидетельствует о развитии данной патологии, является визуально заметное выпячивание на животе. Оно может напоминать бугорок, шишку, опухоль. При надавливании и в состоянии покоя образование может полностью пропадать, а при минимальной нагрузке, чихании, кашле или во время акта дефекации – увеличиваться в размере.

Грыжи живота
Классификация нарушений мускульной сетки в виде патологического выпячивания фрагментов внутренних органов основывается на различных критериях. В первую очередь образования различают по локализации. На сегодняшний день известна наиболее распространенная классификация грыж:
- паховые;
- диафрагмальные;
- пупочные.
Отличаются патологии и по типу приобретения. Классификация грыжи живота подразумевает образование, являющееся врожденным, приобретенным или возникнувшим после перенесенной операции. По содержимому различают выпячивания однокамерного и многокамерного типа. Медики используют и другие классификации грыж, которые определяются характером патологии и частотой рецидивов. Также грыжевые мешки бывают:
- вправимыми;
- невправимыми;
- ущемленными;
- перфоративными;
- вызывающими кишечную непроходимость.
Другой вид классификации грыж базируется на ширине грыжевых ворот. Данный показатель обозначается следующим образом:
- если грыжа до 5 см – W1;
- если 5-10 см – W2;
- от 10 до 15 см – W3;
- более 15 см – W4.
Точно так же латинской литерой R обозначаются рецидивы формирования грыжи, а цифры рядом с буквой говорят о том, каким по счету является рецидив.
Как распознать заболевание
Вне зависимости от классификации брюшные грыжи на ранних стадиях имеют одну характерную особенность: во время пальпации стенки живота выпячивание будет ощущаться только при напряжении мышц пресса. В моменты, когда человек полностью расслаблен, образование пропадает, но, несмотря на это, больной все равно испытывает тянущую, ноющую боль в месте формирования грыжевого мешка.

Если у пациента возникло подозрение на появление грыжи, не стоит откладывать визит к хирургу. Для подтверждения диагноза придется пройти медицинское обследование, хотя опытный врач способен определить наличие или отсутствие данного заболевания с точностью до 99 % при первом же осмотре. Методом пальпации хирург прощупывает брюшную стенку. Специалист может попросить пациента покашлять, чтобы обнаружить выпячивание. Область поражения врач определяет путем простукивания.
Если же постановка диагноза вызывает затруднения, хирург назначит:
- анализы крови;
- КТ и УЗИ органов брюшной полости;
- перитонеорентгенографию;
- лапароскопию.
Особенности пупочной грыжи
К классификации грыж передней брюшной стенки относятся патологические образования, возникнувшие в околопупочной области. Для данного заболевания характерно выпячивание околопупочного кольца. Пупочные грыжи бывают врожденными, то есть сформированными внутриутробно, и приобретенными.
У новорожденных и малышей первого года жизни такая проблема является весьма распространенной. Детям, как правило, лечение назначают консервативное. Суть терапии заключается в регулярном проведении манипуляций, направленных на вправление грыжевого мешка. Если же пупочное выпячивание провоцирует серьезные осложнения или в околопупочное кольцо оказывается вовлеченным обширный участок поражения, назначают операцию.
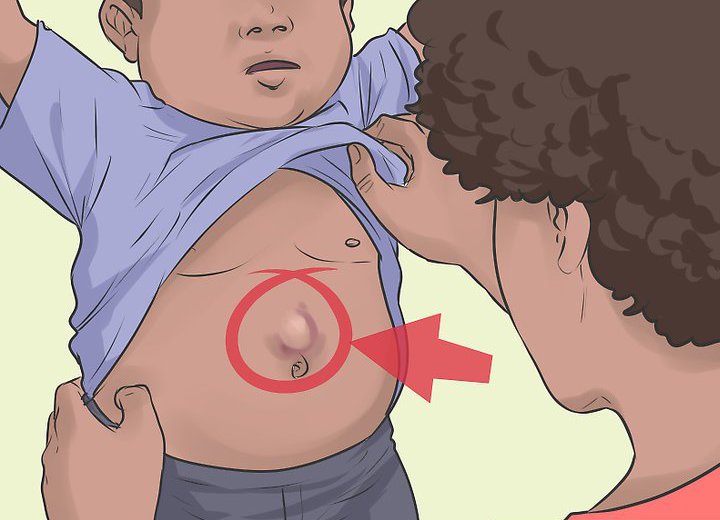
Хирурги отмечают отдельную классификацию грыж брюшной стенки. Так, например, врожденные выпячивания могут быть эмбриональными или зародышевыми. Грыжи, которые развиваются у взрослых, разделяют по типу поражения мышц брюшного пресса. Они бывают прямыми (подразумевается выпячивание в области пупка) и косыми, локализующимися под или над пупочным кольцом.
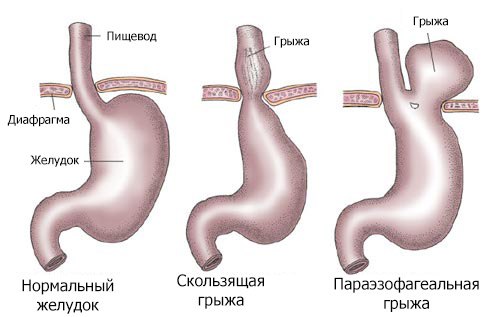
Что такое диафрагмальная грыжа
Второе название этого заболевания – грыжа пищеводного отверстия диафрагмы. Для этого типа заболевания характерно смещение органов брюшной полости (верхнего отдела желудка, нижнего отдела пищевода, кишечника, селезенки, левой доли печени, участка большого сальника) к диафрагме.
Классификация грыж данного типа создана с учетом типа происхождения. Диафрагмальные образования бывают травматическими и нетравматическими. В свою очередь, последние разделяются на ложные, которые появляются при недоразвитии диафрагмальной перегородки, и истинные, формирующиеся на участках с низким мускульным тонусом. Стоит отметить, что при ложных грыжах не зарастает промежуток между грудным и брюшным отделами, за счет чего подкожно-жировая клетчатка или внутренней орган проникает из одной части в другую. В отличие от истинных, ложные грыжи не сопровождаются появлением грыжевого кольца, поэтому случаи их ущемления крайне редки.
Благодаря подробной классификации грыж пищеводного отверстия диафрагмы врачи имеют возможность своевременно назначить пациенту диагностику и подобрать корректное лечение этого скрытого заболевания. Терапия, которая подбирается пациентам при рецидивах, может существенно отличаться.
Как классифицируются паховые грыжи
Этот вид заболевания, для которого характерно патологические выпячивание брюшины в область паха, чаще обнаруживается у мальчиков. У взрослых мужчин паховая грыжа встречается не так часто. Одним из осложнений, к которым приводит выпячивание, является поражение пахового канала и нарушения в мочеполовой сфере.
Все существующие классификации паховых грыж построены по единой системе. Медики выделяют косые, бедренные и прямые виды выпячивания. В зависимости от типа грыжи в паху она может локализоваться в верхнем квадрате паховой области. На начальной стадии задняя стенка не повреждается. При увеличении грыжевого кольца образование опускается ниже, иногда достигает мошонки.
В чем опасность
При наличии грыжи всегда возрастает риск развития перитонита и некроза. Данное заболевание негативным образом отражается на общем состоянии, работоспособности и активности пациента. Паховая грыжа для мужчин опасна ухудшением репродуктивного и сексуального здоровья. Чем раньше обнаруживается патология, тем больше шансов, что необходимость в хирургическом вмешательстве не возникнет, а после терапии от выпячивания не останется и следа.
Выпячивание после операции
Любая разновидность грыжи живота возникает как следствие нарушения целостности мышечной ткани брюшной стенки. Патология может развиться в результате аномального формирования внутренних органов плода в материнской утробе, травмы, повреждения мышечного корсета, надрыва мышц из-за чрезмерных физических нагрузок, особенно при резком поднятии тяжестей.

К отдельной категории относятся послеоперационные (вентральные) грыжи. Классификация патологии, как таковая, отсутствует. Различают выпячивания:
- по локализации (в области эпигастрия, мазогастрия, гипогастрия, а также смешанные);
- по размеру (субтотальные и тотальные).
Существует и другая классификация послеоперационных грыж. Они бывают правосторонними и левосторонними, подвздошными и подреберным, параректальными и боковыми.
Любая полостная операция подразумевает разрез мышечных тканей, после которого риск появления выпячивания возрастает. Чтобы свести к минимуму риск появления грыжи, в современной медицине предлагается масса малоинвазивных хирургических методов, исключающих необходимость протяженных разрезов.
Может ли быть грыжа после родов
Если ребенок появился на свет на естественным путем, а с помощью кесарева сечения, у его матери может развиться вентральная грыжа. Риск патологии возрастает и после незапланированного оперативного вмешательства в процессе родов, подразумевающего рассечение мышц живота.
С целью профилактики выпячивания на брюшной стенке всем женщинам после кесарева сечения следует соблюдать строгие ограничения. Помимо запрета поднимать тяжелые предметы, не менее важно носить послеоперационный бандаж.
Консервативное лечение
Если образование было обнаружено на ранней стадии, у больного появляются неплохие шансы на решение проблемы без операции. Пациентам с грыжами больших размеров практически всегда назначают хирургическое вмешательство. При ущемлении внутренних органов удаление образования осуществляется в срочном порядке.
Что касается консервативных методов лечения, то они в основном используются с целью предупреждения осложнений, увеличения размеров грыжи и купирования симптомов. Кроме того, некоторым пациентам может быть противопоказано вмешательство хирурга в силу различных обстоятельств (пожилого возраста, беременности, сердечно-сосудистых заболеваний и т. д.). В таких случаях единственно возможным вариантом лечения остается только консервативная терапия.
К безоперационным методикам лечения грыж относят:
- прием медикаментов;
- мероприятия, направленные на стабилизацию внутрибрюшного давления;
- коррекцию рациона;
- лечебно-физкультурные упражнения;
- ношение бандажа;
- массаж.

Виды операции
Ни один из консервативных методов лечения грыжи не позволяет избавиться от нее. Удаление выпячивания осуществляется хирургически. Исключением может стать только пупочная грыжа у ребенка до 5 лет. Такой вид патологии нередко исчезает самостоятельно. Остальные виды грыж сами по себе не пропадают.
Чтобы удалить грыжу брюшной стенки или паха, чаще всего проводят герниопластику. Выполнять такую операцию можно тремя способами:
- с натяжением – отверстие, появившееся на месте удаленного выпячивания, стягивают собственными тканями;
- без натяжения – для закрытия отверстия используют синтетические импланты;
- комбинированным методом – подразумевается применение и искусственной сетки, и тканей пациента.
Кроме того, хирурги удаляют грыжи открытым, лапароскопическим или эндоскопическим способами. Первый вариант считается традиционным. Открытую операцию проводят путем разреза брюшины и устранения грыжи. После манипуляции устанавливают имплант и ткани сшивают. Для выполнения эндоскопии и лапароскопии не требуются большие разрезы. Хирург делает всего несколько небольших проколов (размером до 5 мм), а для образования рабочего пространства в брюшную полость осуществляется подача углекислого газа. Операцию выполняют с помощью фонарика и видеокамеры, выводящей изображение на монитор.
Реабилитационный период
Для полного восстановления после операции врач составляет для пациента индивидуальную программу реабилитации. На протяжении нескольких месяцев больной должен ограничивать себя в физической активности и соблюдать диету. В течение первых нескольких месяцев желательно полностью отказаться от занятий спортом.
В первые дни после операции пациенту разрешена только жидкая и нежирная пища: бульон, легкий суп, кисель. По мере восстановления в меню добавляют яйца, нежирные сорта мяса и рыбы, овощи, фрукты. Все блюда должны содержать минимум соли и специй. Под строгим запретом алкогольные напитки, кофе и газировка.
Если восстановление проходит нормально, швы удаляют спустя неделю после операции. Пациенту рекомендуется носить бандаж, который поможет вернуть тонус мышцам живота. Спустя еще 3-4 месяца можно постепенно вводить в реабилитационную программу минимальные физически нагрузки, массаж и дыхательную гимнастику.
Источник
