Грыжа сечения по мейо
Хирургия грыж живота ¦ Операции по К.М. Сапежко, Мейо и Лексеру
Наиболее распространёнными способами хирургического лечения пупочных (умбиликальных) грыж у взрослых и детей являются методики Сапежко, Мейо и Лексера.
К.М. Сапежко предложил свою схему операции в 1900 году. Заключается она в следующем. Кожу над грыжевым выпячиванием рассекают в вертикальном направлении, затем грыжевой мешок аккуратно выделяют из подкожной клетчатки и отслаивают её от апоневроза во все стороны на десять-пятнадцать сантиметров. Пупочное кольцо по белой линии живота разрезают кверху и книзу, грыжевой мешок обрабатывают согласно общепринятой методике и посредством наложения ряда узловых шёлковых швов фиксируют край рассечённой апоневротической пластинки одной стороны к задней стенке сухожильного влагалища прямой мышцы живота контрлатеральной стороны. Оставшийся после этого свободный край апоневроза располагают на передней стенке влагалища прямой мышцы противоположной стороны и аналогичным образом подшивают. В результате влагалища обеих прямых мышц живота наслаиваются одно на другое по белой линии подобно полам пальто.
Руководствуясь методикой Мейо (Mayo) для устранения пупочной грыжи вокруг неё в поперечном направлении проводят два полулунных разреза кожных покровов. Образовавшийся таким образом лоскут захватывают при помощи зажимов Кохера и осторожно отслаивают вокруг грыжевых ворот от подлежащего апоневроза на протяжении пяти-семи сантиметров. Пупочное кольцо рассекают по специальному зонду в поперечном направлении. Выделив шейку грыжевого мешка, последний вскрывают, содержимое подвергают тщательной ревизии и вправляют назад в брюшную полость. В случаях, когда имеются спайки между грыжевым содержимым и стенками грыжевого мешка, эти сращения рассекают. Грыжевой мешок резецируют по краю грыжевых ворот и удаляют его вместе с кожным лоскутом. После чего зашивают брюшину непрерывным швом кетгутовой нитью. Если серозная оболочка сращена с краем пупочного кольца, её зашивают вместе с апоневрозом. На апоневротические лоскуты по совету Мейо накладывают несколько П-образных швов шёлком так, чтобы после их завязывания получилось наслоение одного лоскута апоневроза на другой. В конце свободный край верхнего лоскута фиксируют к нижнему рядом узловых швов.
По способу Лексера (Lexer) кожу рассекают полулунным, окаймляющим грыжевое выпячивание снизу разрезом (реже он делается циркулярным). Во время операции пупок, в зависимости от конкретной ситуации либо удаляют, либо оставляют, особенно если грыжа имеет небольшие размеры. Кожу с подкожной жировой клетчаткой отслаивают кверху и приступают к выделению грыжевого мешка. Если его дно плотно спаяно с пупком, занимаются шейкой: вскрывают её, осматривают грыжевое содержимое и вправляют его обратно в брюшную полость. Потом шейку мешка прошивают, используя шёлковую нить, перевязывают и отсекают весь мешок, культю его погружают за пупочное кольцо, дно острым путём отделяют от пупка. Завершив обработку грыжевого мешка, переходят к пластике грыжевых ворот. Для чего под контролем введенного в пупочное кольцо указательного пальца на апоневроз вокруг него накладывают шёлковый кисетный шов, который впоследствии затягивают и завязывают. Сверху на передних стенках влагалищ прямых мышц живота проводят такой же нитью ещё три-четыре шва, но уже узловых. В конце укладывают кожный лоскут и фиксируют его рядом узловых швов.
(495) 506-61-01 – где лучше оперировать грыжи живота
ЗАПРОС в КЛИНИКУ
Источник
Области применения
По месту локализации грыжевых ворот грыжи делятся на 5 типов:
- Паховые грыжи — выпячивание происходит в область пахового канала. Это наиболее распространенный тип грыж брюшной стенки.
- Пупочные грыжи — выпячивание сальника и петель кишечника происходит через пупочное кольцо.
- Бедренные грыжи — происходит выхождение за пределы бедренного канала фрагмента большого сальника и кишечника. Симптомы — появление опухолевидного образования на границе паха и бедра (ниже паховой складки), боли при ходьбе.
- Грыжи белой линии живота — наиболее часто располагаются по средней линии выше или возле пупка, что связано с наибольшей предрасположенностью к расхождению волокон соединительной ткани именно в этих местах.
- Диафрагмальные грыжи — как правило, располагаются в области пищеводного отверстия диафрагмы. Бывают врожденными и приобретенными (посттравматические грыжи). Грыжа пищеводного отверстия диафрагмы может приводить к забросу содержимого желудка в пищевод, с развитием хронического воспаления. В дальнейшем длительное течение воспалительного процесса может приводить к развитию злокачественных опухолей пищевода.
К грыжам более редких локализаций относятся грыжи мечевидного отростка грудины, сухожильной перемычки прямой мышцы живота, полулунной линии, пупочного канатика, а также поясничные, седалищные, промежностные и запирательные грыжи.
Также грыжевое выпячивание может сформироваться в связи с послеоперационным дефектом брюшной стенки, возникающим при неправильном анатомо-физиологическом доступе, избыточной физической нагрузке в послеоперационном периоде или при нагноении послеоперационной раны. В этом случае герниопластика выполняется не ранее чем через 6-12 месяцев после первой операции.
Виды грыжесечения
Грыжесечение делится на несколько видов по типу пластики тканей брюшной стенки:
- пластика местными тканями (аутопластика), используются собственные ткани больного;
- аллопластика, примененяются синтетические материалы (сетка, протез) или донорские ткани;
- комбинированный вариант (аллопластика+аутопластика).
Золотым стандартом операций по ликвидации паховой грыжи является пластика по Лихтенштейну. Ее особенностью является техника выполнения без натяжения прилежащих тканей. Использование саморассасывающейся композитной сетки дает превосходные результаты при этом методе герниопластики. Подобная методика также применяется при грыжах разных типов локализации.
Натяжная пластика дает, по сравнению с ненатяжной, значительно большее количество рецидивов, так как нагрузка на швы увеличивается в несколько раз, а соединительная ткань в месте дефекта брюшины зачастую довольно рыхлая и тонкая.
Показания к плановому грыжесечению
В плановом порядке оперируются небольшие грыжевые выпячивания, поддающиеся самостоятельному вправлению. В любом случае хирургическое вмешательство неизбежно, так что тянуть с операцией не стоит.
Показания к экстренному грыжесечению:
- осложненное течение грыж любой локализации;
- ущемление грыжи в области ворот, может развиваться после значительной физической нагрузки с выпячиванием в грыжевой мешок большого количества содержимого. Это осложнение опасно развитием некроза тканей, при ущемлении петель кишечника оно ведет к кишечной непроходимости;
- невозможность самостоятельного вправления вследствие развития спаечного процесса между содержимым и стенками грыжевого мешка;
- копростаз (закупорка грыжи каловыми массами) — чаще встречается у пациентов старческого возраста;
- воспалительный процесс, в том числе развитие аппендицит (червеобразный отросток попадает в грыжевой мешок).
Предоперационная подготовка к герниопластике
Речь о длительной подготовке вести можно только в случае планового оперативного вмешательства. Для того чтобы правильно подготовиться к операции, необходимо выполнить ряд диагностических процедур и лабораторных клинических исследований. Существует стандартный пакет лабораторных анализов перед полостной операцией:
- Общий анализ крови, включающий в себя лейкоцитарную формулу и количество тромбоцитов;
- Коагулограмма (оценка состояния белков свертывающей системы пациента на момент исследования);
- Исследование биохимических показателей (показатели уровня трансаминаз, общий белок, креатинин, щелочная фосфатаза и др.);
- Определение группы крови и резус-фактора;
- Исследование на ВИЧ, гепатиты В и С, реакция Вассермана .
В обязательном порядке больному, готовящемуся к операции, назначается ЭКГ, флюорография, общий анализ мочи. При наличии показаний добавляются другие исследования. Например, УЗИ брюшной области, грыжевого выпячивания или компьютерная томография, фиброгастродуоденоскопия, фиброколоноскопия.
Подготовка накануне плановой операции:
- запрет на прием пищи (с 18.00) и воды (с утра);
- удаление волос с операционного поля;
- очистка кишечника очистительной клизмой или специальными препаратами.
Пациентам с варикозным расширением вен перед, во время и после операции необходимо применение компрессионного трикотажа (для профилактики тромбоэмболических осложнений).
Как проходит операция
Существует два типа хирургического вмешательства при грыжах различной локализации:
Операция открытым способом
В отличие от лапароскопической операции, этот вид хирургического вмешательства проходит как под общим наркозом, так и под местной анестезией. При иссечении неосложненной паховой и бедренной грыжи небольшого размера часто используется эпидуральная анестезия.
Сама операция состоит из 4-х этапов:
- Открытие доступа к грыжевому мешку путем послойного рассечения тканей.
- Выделение и освобождение (или иссечение) грыжевого мешка
- Закрытие грыжевых ворот при помощи различных видов пластики.
- Послойное ушивание послеоперационной раны.
При развитии ущемления грыжи, длительном сроке с момента ущемления и омертвении содержимого грыжевого мешка вследствие сдавления, применяется оперативное вмешательство двумя доступами — через грыжевое выпячивание и через брюшную полость. Пораженные петли кишечника удаляются, целостность кишечника восстанавливается, затем проводится вмешательство в области грыжевого выпячивания. При развитии значительных воспалительных изменений тканей пластика в области выпячивания не всегда может быть произведена одномоментно.
Снятие швов производится на 8-10 день после операции.
Лапароскопическая герниопластика
При этом виде хирургического вмешательства используется только общая анестезия.
Операция проходит при использовании специальной аппаратуры (лапароскопа) позволяющей добиться четкой визуализации операционного поля. Для удобства выполнения хирургических манипуляций брюшная полость заполняется углекислым газом. Разрез брюшной полости при этом не производится. С помощью троакаров и особых миниатюрных хирургических инструментов производится доступ в брюшную полость и пластика грыжевых ворот сетчатой «заплатой» из синтетического материала. Трансплантат надежно фиксируется танталовыми швами или скобами и со временем прорастает соединительной тканью и сосудистой сеткой, качественно обеспечивая целостность брюшной стенки.
Среди преимуществ лапараскопического метода следует отметить:
- гораздо более короткий срок реабилитации (до 2-х недель);
- отсутствие необходимости пребывания в стационаре (зачастую выписка происходит в день операции);
- снижение риска рецидива и осложнений (в связи с более равномерно распределенной нагрузкой на швы);
- значительно лучший визуально-косметический эффект (отсутствие заметных шрамов).
Противопоказания к лапароскопической операции:
- выраженное ожирение;
- ущемление грыжи;
- сепсис;
- декомпенсированная форма сердечно-сосудистых заболеваний, серьезные патологии органов дыхания;
- не поддающийся медикаментозной коррекции сахарный диабет;
- выраженный тромбофлебит;
- цирроз печени;
- большая часть онкологических заболеваний.

Как действует герниопластика
Благодаря восстановлению анатомической целостности брюшинного пространства, пациенты значительно смогут улучшить качество жизни, возобновить физические нагрузки, избавиться от болевого синдрома и визуальных дефектов своего тела. Улучшается работа пищеварительной системы, пациент становится спокойнее — теперь ему не нужно жить в постоянном страхе ожидания внезапного обострения, которое может случиться в самый неподходящий для этого момент.
Перечень дополнительных специалистов и процедур которые могут понадобиться
Перед операцией необходимо исключить ряд патологий, которые могут дать серьезные осложнения во время самого хирургического вмешательства. Вам может понадобиться консультация:
- кардиолога (выявление и лечение сердечно-сосудистой патологии);
- сосудистого хирурга (для исключения риска тромбоэмболии при варикозном расширении вен);
- анестезиолога (для выбора оптимального способа анестезии);
- гастроэнтеролога (при наличии сопутствующих заболеваний органов брюшной полости, таких как холецистит, язвенная болезнь, панкреатит);
- эндокринолога (для страдающих сахарным диабетом).
После герниопластики следует пройти курс реабилитации с поэтапным усилением физической нагрузки для профилактики послеоперационных осложнений. Пациентам с избыточной массой тела не лишней будет консультация диетолога. Необходимо тщательно выполнять предписания хирурга и специалиста по реабилитации по поводу режима питания и двигательной активности.
Источник
Что такое натяжная и ненатяжная пластика?
Боязнь боли во время хирургического вмешательства вполне понятна и объяснима. Операция может проводиться как под местной инфильтративной анестезией, с применением эпидурального введения анальгетиков, так и под общим наркозом. Вид анестезиологического пособия определяется в соответствии с общим состоянием пациента, экстренностью вмешательства и другими дополнительными обстоятельствами. В тяжелых случаях используется комбинированный наркоз, сопровождаемый дыхательной поддержкой.
Виды герниопластики
Существует следующие виды герниопластики:
- натяжная, в процессе оперативного вмешательства задействованы только собственные ткани организма, они будто натягиваются на место грыжевого выпячивания, создавая дупликатуру;
- ненатяжная, для закрытия патологического пространства грыжи применяются сетчатые имплантанты;
- при отдельных видах операций оба этих вида могут комбинировать.
В современной медицине больший процент герниопластики осуществляется ненатяжным методом, так как не создается патологического растяжения тканей, сетчатый имплант сразу же принимает на себя всю механическую нагрузку без каких- либо последствий, частота рецидивов сведена к минимуму. Имплант, «обрастая» соединительно-фиброзной тканью, создает еще более качественный барьер.
Фото: лапароскопическая герниопластика
Проводят операцию несколькими способами:
- открытый;
- эндоскопический (лапароскопический).
- Разрез тканей и организация доступа к грыже.
- Мешок с грыжевым содержимым удаляется (иссекается) или вправляется, в зависимости от показаний.
- Ушивание грыжевых ворот.
Существует множество методик, применяемых при конкретных грыжах, или подходящих для нескольких видов.
Самый известный способ ненатяжной пластики грыж. Применяется для пластики грыж белой линии живота, а также пупочных, паховых, бедренных грыжах.
Сетчатый трансплантант подшивается под апоневроз, никакие мышцы и фасции при этом не затрагиваются, то есть травматизм тканей организма минимален. Сетка прикрепляется с «запасом», так как непосредственно края грыжевых ворот затронуты патологическими изменениями и не обладают достаточной прочностью. Герниопластика по Лихтенштейну выполняется открытым способом или лапароскопически.
Метод натяжной герниопластики, имеет хороший результат при небольших, впервые сформировавшихся грыжах, возможно осуществление пластики под местным обезболиванием. Применяется при паховых грыжах, как прямых, так и косых.
Методика операции:
- Надрез делают над грыжевым выпячиванием.
- Вправляют образование.
- Производят грыжесечение, либо резекцию, в зависимости от показаний.
- Затем подшиваются края поперечной и внутренней косой мышц живота с поперечной фасцией к паховой связке, за счет этого достигается укрепление стенки пахового канала.
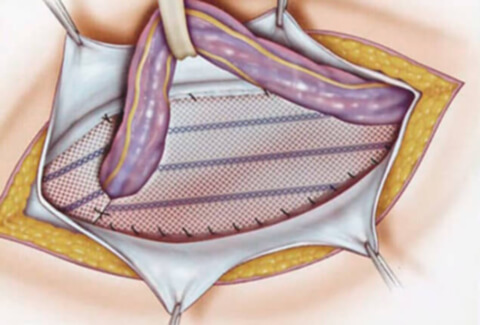
Грыжесечение по Мейо
Метод натяжной операции, применяемый, в основном, для пластики пупочных грыж и грыж белой линии живота. Лоскут кожи от апоневроза отслаивается после того, как вскрыт грыжевой мешок. Выпячивание вправляют в полость, при этом, если необходимо, рассекают спайки, грыжевой мешок иссекается по краю грыжевого кольца и удаляется с кожным лоскутом.
При сращении брюшины с краем грыжевого кольца, она подшивается с апоневрозом несколькими швами (напоминающими букву П) таким образом, что при завязывании их, лоскуты апоневроза наслаиваются друг на друга.
Это натяжная пластика. Анестезия во время операции местная. При этом паховый канал полностью удаляется, создается дублирующий канал с размещенным в нем в физиологичном направлении семенным канатиком. Мышцы под каналом сшиваются таким образом, чтобы они его не сдавливали.
Применяется при пластике пупочных грыж.
Методика операции:
- Деформированная дряблая околопупочная кожа иссекается вместе с пупком (сохранить его возможно лишь при маленьких грыжах).
- Мешок с грыжей после иссечения сшивается, перед этим его содержимое вправляется внутрь.
- Грыжевые ворота рассекают в вертикальном направлении вверх и вниз до места, где белая линия живота не изменена.
- Брюшину аккуратно отслаивают на несколько сантиметров от задней поверхности влагалища одной из прямых мышц и сшивают край с апоневрозом с одной стороны, и заднемедиальную часть влагалища прямой мышцы с другой, для создания дупликатуры .
Применяют в случае спаянного пупка с дном грыжевого мешка.
Методика операции:
- Выделяют из окружающих тканей шейку грыжевого мешка.
- После ее вскрытия содержимое вправляют в полость и мешок отсекается.
- На апоневроз под пупочным кольцом накладывают шов, который затягивается и завязывается.
- Лоскут кожи укладывается на прежнее место и подшивается узловыми швами.
Широко применяется в детской хирургии пластики грыж. Вмешательство производят, не вскрывая пахового канала, шейку грыжевого мешка (отросток брюшины) выделяют через наружное паховое кольцо, затем ее ушивают и отсекают.
Натяжной способ герниопластики, применяемый, в основном, при устранении косой паховой грыжи. Верхний лоскут апоневроза наружной косой мышцы живота подшивают к паховой связке, мышцы при этом оставляют нетронутыми, а подшивают их поверх имеющегося шва к нижнему лоскуту апоневроза.
Применяется для пластики грыж детей с 6-ти месячного возраста.
Подкожный слой механически сдвигают, после проведения кожного разреза выделяют мешок с грыжевым содержимым и отсекают его, накладывая шелковый шов. После этого на сформированную складку апоневроза накладывают еще 2-4 шва, они укрепляют стенку пахового канала.
Ограничения в послеоперационном периоде
Устранение послеоперационных вентральных грыж обычно выполняется под общим наркозом. Выполняется иссечение старого послеоперационного рубца, после чего выделяется и обрабатывается грыжевой мешок. После вскрытия грыжевого мешка и погружения его содержимого (органов брюшной полости) назад в брюшную полость производится ушивание дефекта в мышечном слое. Выкроенный сетчатый эндопротез фиксируется к тканям передней брюшной стенки. В заключении выполняется ушивание разреза косметическим швом.
После проведения герниопластики сетчатым протезом частота рецидивов грыж составляет менее 1%. Послеоперационный болевой синдром выражен минимально ввиду отсутствия натяжения местных тканей.
Интенсивные физические нагрузки возможны спустя 1 месяц после герниопластики, при этом физическая активность в быту практически не ограничивается.
Герниопластика с установкой сетчатого эндопротеза нередко выполняется амбулаторно, и пациент может покинуть стационар уже в день операции. Преимуществом данной методики является возможность ее выполнения с применением местной или эпидуральной анестезии, что крайне важно для пожилых пациентов и больных с сердечно-легочной патологией.
Причины возникновения послеоперационных осложнений достаточно многообразны и могут быть обусловлены как неправильным выбором метода пластики грыжевых ворот, так и нарушениями техники выполнения оперативного вмешательства. Все осложнения после выполнения грыжесечений условно разделяют на две большие группы: осложнения ближайшего и отдалённого послеоперационного периода.
Наиболее типичные осложнения раннего послеоперационного периода – местные раневые осложнения: гематома, воспалительный инфильтрат и нагноение. Серома послеоперационной раны после проведения оперативных вмешательств с использованием синтетических эксплантатов не расценивается в качестве раневого осложнения;
серома – следствие закономерной реакции жировой клетчатки на имплантацию синтетического инородного материала. При этом необходимо отметить, что пластика пахового канала по сравнению с пластикой передней брюшной стенки при вентральных грыжах сопровождается значительно меньшей частотой возникновения сером.
Это связано как с более низкой агрессивностью хирургического вмешательства, так и с расположением эксплантата под апоневрозом без контакта его с жировой клетчаткой. Кроме того, минимальную частоту возникновения сером отмечают при применении методики эксплантации «sublay» и применении эксплантатов из полипропилена.
Гематома послеоперационной раны – следствие неадекватного гемостаза. Необходимо отметить, что при пластике передней брюшной стенки с применением эксплантатов требования к качеству выполнения гемостаза значительно возрастают. Это связано с тем, что применение данного вида пластики не позволяет надеяться на сдавление и тампонирование кровоточащих сосудов и может сопровождаться формированием обширных гематом.
Особое место в структуре послеоперационных осложнений после выполнения пластики с применением синтетических эксплантатов занимают гнойно-септические осложнения; они определяют особые требования к ведению пациентов. При появлении признаков нагноения послеоперационной раны производят разведение её краёв с применением тактики лечения в соответствии с классическими канонами гнойной хирургии.
Большое значение для профилактики развития раневых гнойно-септических осложнений имеет соблюдение принципов асептики. Недопустимо применение эксплантатов, стерилизация которых проводилась не в заводских условиях, и тем более после повторной стерилизации. Кроме того, фиксацию эксплантата и ушивание операционной раны также необходимо проводить инертным шовным материалом, прошедшим качественную заводскую обработку.
Нагноение послеоперационной раны может быть обусловлено и нарушениями техники выполнения хирургического вмешательства: отсутствием герметичности послеоперационной раны и мест установки дренажей, несоблюдением принципов постоянной аспирации раневого отделяемого. В этих случаях необходимо применение глухого шва послеоперационной раны, тщательный контроль за эффективностью функционирования дренажей и их раннее удаление (на 2-е-З-и сутки после выполнения оперативного вмешательства) с последующим выполнением пункций остаточной полости.
При проведении пластики с натяжением тканей и перемещении содержимого грыжевого мешка в брюшную полость, в особенности при уменьшении её объёма, развивается повышение внутрибрюшного давления, которое определяет ряд системных нарушений (табл. 68-3).
Таблица 68-3. Функциональные нарушения при абдоминальном компартмент-синдроме
| Система | Функциональные нарушения |
| Сердечно-сосудистая | Снижение венозного возврата крови, увеличение общего периферического сосудистого сопротивления, снижение сердечного выброса, увеличение ЦВД и давления заклинивания лёгочной артерии |
| Система дыхания | Увеличение пикового инспираторного давления, увеличение сопротивления, гипоксемия, гиперкапния, ацидоз, снижение динамического комплаенса |
| Система мочеотделения | Снижение почечного кровотока, снижение клубочковой фильтрации, снижение реабсорбции глюкозы, олигурия или анурия |
| Система пищеварения | Снижение перфузионного давления органов желудочно-кишечного тракта, снижение мезентериального кровотока, парез кишечника |
| Центральная нервная система | Повышение внутричерепного давления, снижение перфузионного давления головного мозга |
Наиболее грозное осложнение резкого повышения давления в брюшной полости после выполнения пластики передней брюшной стенки – абдоминальный компартмент-синдром, характеризующийся развитием полиорганной недостаточности.
В зависимости от уровня повышения внутрибрюшного давления выделяют четыре степени абдоминального компартмент-синдрома:
- I степень – 10-15 мм рт.ст.;
- II степень – 15-25 мм рт.ст.;
- III степень – 25-35 мм рт.ст.;
- IV степень – более 35 мм рт.ст.
У пациентов после выполнения плановых лапаротомий давление в брюшной полости может достигать I степени без развития клинических признаков абдоминального компартмент-синдрома, а при повышении внутрибрюшного давления до 35 мм рт.ст. и выше он развивается в 100% клинических наблюдений с высоким риском летального исхода.
Клинические симптомы проявления абдоминального компартмент-синдрома неспецифичны. Ежедневный осмотр и пальпация живота также не дают точных представлений о величине внутрибрюшного давления. В связи с этим для специфической диагностики абдоминального компартмент-синдрома в раннем послеоперационном периоде необходимо проводить ежедневный мониторинг внутрибрюшного давления, которое может быть измерено как прямым методом посредством дренажей, так и непрямыми методами через полость желудка, в бедренной вене или в мочевом пузыре.
Наиболее простой способ определения давления в брюшной полости – измерение давления внутри мочевого пузыря. Хорошо растяжимая и эластичная стенка мочевого пузыря при объёме содержимого не более 100 мл выполняет функцию пассивной мембраны и с высокой точностью отражает внутрибрюшное давление. Техника измерения внутрибрюшного давления аналогична таковой при определении ЦВД.
При измерении давления пациент должен находиться в положении лёжа на спине строго на горизонтальной поверхности. Для определения давления используют мочевой катетер Фолея, через который в мочевой пузырь вводят 50-100 мл стерильного 0,9% раствора натрия хлорида. Величину давления оценивают по уровню жидкости в сообщающемся капилляре при помощи измерительной линейки, принимая за ноль верхний край лонного сочленения.
Избежать развития абдоминального компартмент-синдрома позволяет, главным образом, правильный выбор адекватного способа пластики грыжевых ворот. Определённую роль отводят также профилактике развития пареза кишечника. Единственный эффективный метод лечения уже развившегося абдоминального компартмент-синдрома – хирургическая декомпрессия, достоверно снижающая летальность;
Рецидив грыжи – одно из поздних осложнений операции грыжесечения. Основные причины возврата заболевания – слабость собственных тканей пациента, технические погрешности выполнения операции, а также чрезмерные физические нагрузки при отсутствии сформированного прочного рубца.
Чрезмерное натяжение сшиваемых тканей – основная причина рецидива грыжи. Неоспоримым считают факт, что частота рецидива значительно ниже при ненатяжной пластике с использованием синтетических эксплантатов. Рецидив грыжи при пластике эксплантатом развивается в результате смещения сетки или выхождения грыжевого образования через не укреплённый сеткой дефект апоневроза.
Основными нарушениями техники фиксации эксплантата служат:
- использование нитей малых диаметров или только герниостеплеров, что приводит к отрыву эксплантата при кашле или физической нагрузке;
- фиксация эксплантата к изменённым тканям;
- выраженное натяжение тканей с последующим их «прорезыванием»;
- недостаточная площадь соприкосновения эксплантата и собственных тканей пациента.
Осложнения отдалённого послеоперационного периода
Невралгия после выполнения стандартных видов пластики – достаточно редкое осложнение. Её развитие, как правило, связано с погрешностями хирургической техники выполнения пластики и, в частности, с попаданием в шов нервных стволов или их сдавлением. Для предупреждения возникновения невралгий во время выполнения хирургического вмешательства необходима отчётливая визуализация нервных стволов, а фиксацию эксплантата необходимо выполнять швами, параллельными ходу нервных стволов.
При возникновении хронической невралгии проводят консервативную терапию, включающую введение нестероидных противовоспалительных препаратов, витаминов группы В и физиотерапевтическое лечение. При неэффективности консервативной терапии выполняют повторное хирургическое вмешательство, направленное на полное или частичное удаление эксплантата или невротомию.
Фото: полипропиленовая сетка для герниопластики
Как при любом ином виде оперативного вмешательства возможны случаи осложнений. К ним можно отнести:
- воспаление и нагноение послеоперационных швов;
- гематому;
- рецидив патологии;
- повреждение сопутствующих операции органов (семенного канатика, пищевода, кишечника и т.д.);
- чрезмерное натяжение сшитых тканей;
- смещение импланта, в результате неправильной фиксации;
- осложнения после проводимого наркоза.
Источник
