Грыжа пищеводного отверстия диафрагмы история болезни хирургия
Ïðîâåäåíèå ïàëüïàöèè ãðóäíîé êëåòêè è òîïîãðàôè÷åñêîé ïåðêóññèè. Îñìîòð îáëàñòè ñåðäöà è ñîñóäîâ ïàöèåíòà. Îáñëåäîâàíèå ïîëîñòè ðòà è æèâîòà. Ñóòü áèîõèìè÷åñêîãî àíàëèçà êðîâè è ðåíòãåíîëîãè÷åñêîãî èññëåäîâàíèÿ ïðè ãðûæå ïèùåâîäíîãî îòâåðñòèÿ äèàôðàãìû.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÃÎÓ ÂÏÎ «ÀËÒÀÉÑÊÈÉ ÃÎÑÓÄÀÐÑÒÂÅÍÍÛÉ ÌÅÄÈÖÈÍÑÊÈÉ ÓÍÈÂÅÐÑÈÒÅÒÌÈÍÈÑÒÅÐÑÒÂÀ ÇÄÐÀÂÎÎÕÐÀÍÅÍÈß ÐÎÑÑÈÉÑÊÎÉ ÔÅÄÅÐÀÖÈÈ»
Êàôåäðà Îáùåé õèðóðãèè
ÈÑÒÎÐÈß ÁÎËÅÇÍÈ
Êëèíè÷åñêèé äèàãíîç: Ãðûæà ïèùåâîäíîãî îòâåðñòèÿ äèàôðàãìû.ÃÝÐÁ: Äèñòàëüíûé õðîíè÷åñêèé ðåôëþêñ-ýçîôàãèò.
Êóðàòîð:
Ëóêîâà Ò.Ñ.
Ïðåïîäàâàòåëü:
Ô¸äîðîâ Â.Â.
Áàðíàóë 2015 ã
ÏÀÑÏÎÐÒÍÀß ×ÀÑÒÜ
Ô.È.Î.: Í
Ïîë: Æ Âîçðàñò: 54 ãîäà
Ñåìåéíîå ïîëîæåíèå: çàìóæåì; 2 äåòåé
Ìåñòî ðàáîòû: ïðîäàâåö â ìàãàçèíå.
Äàòà ïîñòóïëåíèÿ â áîëüíèöó:24.02.15. ã.
Äàòà êóðàöèè: ñ 27.02.15 ïî 13.03.2015
Ìåñòî æèòåëüñòâà: ï. Ìàëèíîâîå-Îçåðî.
Êåì íàïðàâëåí: Äèàãíîñòè÷åñêèé öåíòð, Àëòàéñêîãî êðàÿ
Äèàãíîç íàïðàâèâøåãî ó÷ðåæäåíèÿ: Ãðûæà ïèùåâîäíîãî îòâåðñòèÿ äèàôðàãìû.
Ïðè ïîñòóïëåíèè
ÆÀËÎÁÛ
Ïðè ïîñòóïëåíèè: Íà áîëè çà ãðóäèííîé, èððàäèèðóþùèå â ìåæëîïàòî÷íóþ îáëàñòü; äàâÿùèå áîëè â ýïèãàñòðàëüíîé îáëàñòè, ñâÿçàííûå ñ ïðèåìîì ïèùè, òÿæåñòü â æèâîòå, îùóùåíèå ïåðåïîëíåíèÿ ïîñëå ïðèåìà ïèùè, òîøíîòó, îòðûæêó âîçäóõîì, ïðèâêóñ êèñëîãî âî ðòó, ñðûãèâàíèå ïðè íàêëîíàõ, ïîâûøåííàÿ ïîòëèâîñòü â íî÷íîå âðåìÿ ñóòîê.
Íà äåíü êóðàöèè
æàëîáû ñîõðàíåíû.
ANAÅMNESISMORBI
Ñ÷èòàåò ñåáÿ áîëüíîé ñ îêòÿáðÿ ìåñÿöà 2014ãîäà. Ñíà÷àëà ïîÿâèëàñü áîëü çà ãðóäèíîé äàâÿùåãî õàðàêòåðà ñ èððàäèàöèåé â ìåæëîïàòî÷íîå ïðîñòðàíñòâî, áîëè â ýïèãàñòðàëüíîé îáëàñòè, ñâÿçàííûå ñ ïðèåìîì ïèùè,. Ïî ïîâîäó äàííûõ æàëîá îáðàòèëàñü â ïîëèêëèíèêó ïî ìåñòó æèòåëüñòâà, ãäå áûëî íàçíà÷åíî ðåíãåíîëîãè÷åñêîå èññëåäîâàíèå, êîòîðîå ïîêàçàëî çàòåìíåíèå â ëåãî÷íîé òêàíèíà íà îñíîâàíèå ÷åãî áûë âûñòàâëåí äèàãíîç ïíåâìîíèÿ, íàçíà÷åíî ëå÷åíèå. Óëó÷øåíèé íà ôîíå ëå÷åíèÿ íå íàáëþäàëîñü. Áîëüíàÿ áûëà íàïðàâëåíà â Äèàãíîñòè÷åñêèé öåíòð ã. Áàðíàóë íà äèàãíîñòèêó, ãäå è áûë ïîñòàâëåí äàííûé äèàãíîç.
ANAEMNESIS VITAE
Ñîöèàëüíûé àíàìíåç: ìàòåðèàëüíàÿ îáåñïå÷åííîñòü óäîâëåòâîðèòåëüíàÿ.
Äåòñòâî: ðàçâèâàëàñü íîðìàëüíî, îò ñâåðñòíèêîâ â ðàçâèòèè íå îòñòàâàëà.
Ïðîôåññèîíàëüíûé àíàìíåç: Ðàáîòàåò ïðîäàâöîì â ìàãàçèíå, èíîãäà ïîäíèìàåò òÿæåñòè ïðè ðàçãðóçêå òîâàðà.
Áûòîâîé àíàìíåç: æèâåò â áëàãîóñòðîåííîé êâàðòèðå. Ñàíèòàðíî-ãèãèåíè÷åñêèå óñëîâèÿ óäîâëåòâîðèòåëüíûå. Ïèòàíèå ðåãóëÿðíîå, ðàçíîîáðàçíîå.
Àêóøåðñêî-ãèíåêîëîãè÷åñêèé àíàìíåç: íà÷àëî ìåíñòðóàöèè â 15 ëåò, ðåãóëÿðíûå, áåçáîëåçíåííûå. Òðè áåðåìåííîñòè: äâîå ðîäîâ, îäèí ìèêðîàáîðò. Êëèìàêñ ñ 45 ëåò.
Ýïèäåìèîëîãè÷åñêèé àíàìíåç: êîíòàêò ñ èíôåêöèîííûìè áîëüíûìè îòðèöàåò.
Ãåìîòðàíñôóçèîííûé àíàìíåç: òðàíñôóçèè îòðèöàåò.
Ïðèâû÷íûå èíòîêñèêàöèè: êóðåíèå, àëêîãîëü, íàðêîòèêè íå óïîòðåáëÿåò.
Àëëåðãîëîãè÷åñêèé àíàìíåç: íå îòÿãîùåí, íåïåðåíîñèìîñòü ëåêàðñòâåííûõ ñðåäñòâ, áûòîâûõ âåùåñòâ, ïèùåâûõ ïðîäóêòîâ îòðèöàåò.
Ïåðåíåñåííûå çàáîëåâàíèÿ: íå èìååò, âåíåðè÷åñêèå è ïñèõè÷åñêèå çàáîëåâàíèÿ, òóáåðêóëåç è áîëåçíü Áîòêèíà – îòðèöàåò.
Íàñëåäñòâåííîñòü: íå îòÿãîùåíà.
Statuspraesenscommunis
Îáùåå ñîñòîÿíèå: óäîâëåòâîðèòåëüíîå
Ñîçíàíèå: ÿñíîå
Ïîëîæåíèå áîëüíîãî: àêòèâíîå
Òåëîñëîæåíèå: ïðîïîðöèîíàëüíîå
Êîíñòèòóöèÿ: íîðìîñòåíè÷åñêàÿ.
Ïèòàíèå: íîðìàëüíîå.
Ðîñò: 159 Âåñ: 70 ÈÌÒ:22.7
Îñàíêà: ïðÿìàÿ
Èññëåäîâàíèå îòäåëüíûõ ÷àñòåé òåëà
Êîæíûå ïîêðîâû
Öâåò: òåëåñíûé
Ýëàñòè÷íîñòü êîæè: ñîõðàíåíà
Èñòîí÷åíèå èëè óïëîòíåíèå êîæè íå îáíàðóæåíî.
Âëàæíîñòü êîæíûõ ïîêðîâîâ: óìåðåííàÿ
Ñûïè, ðàñ÷åñîâ, êðîâîïîäòåêîâ íå îáíàðóæåíî.
Íîãòè
Ôîðìà: íîðìàëüíàÿ
Ëîìêîñòü, ïîïåðå÷íàÿ èñ÷åð÷åííîñòü íå îáíàðóæåíî
Ïîäêîæíàÿ êëåò÷àòêà
Ðàçâèòèå ïîäêîæíî-æèðîâîãî ñëîÿ:óìåðåííîå (2ñì ïîä ëîïàòêîé)
Îòåêè: îòñóòñòâóþò
Ëèìôàòè÷åñêèå óçëû: ïàëüïèðóåìûå ëèìôàòè÷åñêèå óçëû íå óâåëè÷åííû
Ïîäêîæíûå âåíû: ìàëîçàìåòíû
Ãîëîâà
Ôîðìà: îâàëüíàÿ
Ðàçìåðû: íîðìîöåôàëèÿ
Ïîëîæåíèå ãîëîâû: ïðÿìîå
Äðîæàíèå è êà÷àíèå (ñèìïòîì Ìþññå): îòðèöàòåëüíûé
Øåÿ
Èñêðèâëåíèå: íå âûÿâëåíî
Ïàëüïàöèÿ ùèòîâèäíîé æåëåçû: áåçáîëåçííàÿ
Ëèöî
Âûðàæåíèå ëèöà: æèâîå
Ãëàçíàÿ ùåëü: íå èçìåíåíà
Âåêè: òåëåñíîé îêðàñêè
Ãëàçíîå ÿáëîêî: íîðìàëüíîå
Êîíúþíêòèâà: áëåäíàÿ
Ñêëåðû: áåëûå
Çðà÷êè: ôîðìà-êðóãëàÿ, ðåàêöèÿ çðà÷êîâ íà ñâåò ïðÿìàÿ è ñîäðóæåñòâåííàÿ
Íîñ: ôîðìà íîðìàëüíàÿ, èçúÿçâëåíèå êîí÷èêà íîñà îòñóòñòâóåò, êðûëüÿ íîñà â àêòå äûõàíèÿ íå ó÷àñòâóþò
Ãóáû: ñèììåòðè÷íû, öâåò ðîçîâûé, âûñûïàíèÿ îòñóòñòâóþò, òðåùèíû îòñóòñòâóþò. ñåðäöå ðåíòãåíîëîãè÷åñêèé ãðûæà ïèùåâîäíûé
Îïîðíî-äâèãàòåëüíûé àïïàðàò
Îñìîòð
Êîíôèãóðàöèÿ ñóñòàâîâ: íîðìàëüíàÿ, ïðèïóõëîñòåé, äåôîðìàöèé íå âûÿâëåíî.
Îêðàñêà êîæè íàä ñóñòàâàìè: íå èçìåíåíà
Ñòåïåíü ðàçâèòèÿ ìûøå÷íîé ñèñòåìû: óìåðåííàÿ
Ïîâåðõíîñòíàÿ ïàëüïàöèÿ
Òåìïåðàòóðà íàä ïîâåðõíîñòüþ ñóñòàâà íå èçìåíåíà.
Ñóñòàâíûå øóìû: îòñóòñòâóþò.
Ïåðêóññèÿ
Áåçáîëåçíåííàÿ ïåðêóññèÿ êîñòåé.
Ñèñòåìà îðãàíîâ äûõàíèÿ
Îñìîòð ãðóäíîé êëåòêè
Ôîðìà ãðóäíîé êëåòêè: íîðìîñòåíè÷åñêàÿ
Àñèììåòðèÿ îòñóòñòâóåò
Ýêñêóðñèÿ îáåèõ ñòîðîí ãðóäíîé êëåòêè ïðè äûõàíèè ðàâíîìåðíàÿ
Òèï äûõàíèÿ: ñìåøàííûé
×àñòîòà äûõàòåëüíûõ äâèæåíèé â îäíó ìèíóòó, ðèòì äûõàíèÿ: 18 â ìèíóòó, ïðàâèëüíûé, óìåðåííîé
Ïàëüïàöèÿ ãðóäíîé êëåòêè.
Ýëàñòè÷íîñòü: õîðîøàÿ
Áîëåçíåííîñòü îòñóòñòâóåò
Ãîëîñîâîå äðîæàíèå: íå èçìåíåíî
Ñðàâíèòåëüíàÿ ïåðêóññèÿ ëåãêèõ: ïåðêóòîðíûé çâóê ÿñíûé
Òîïîãðàôè÷åñêàÿ ïåðêóññèÿ.
Âûñîòà ñòîÿíèÿ âåðõóøåê ëåãêèõ: ñïðàâà – 3 ñì, ñëåâà – 4 ñì.
Øèðèíà ïîëåé Êðåíèãà: ñïðàâà – 6 ñì, ñëåâà – 6 ñì.
Íèæíèå ãðàíèöû ëåãêèõ ïî âñåì âåðòèêàëüíûì ëèíèÿì ñ îáåèõ ñòîðîí:
Àóñêóëüòàöèÿ ëåãêèõ: äûõàíèå âåçèêóëÿðíîå, ïîáî÷íûå äûõàòåëüíûå øóìû îòñóòñòâóþò, áðîíõîôîíèÿ íå èçìåíåíà
Ñèñòåìà îðãàíîâ êðîâîîáðàùåíèÿ
Îñìîòð îáëàñòè ñåðäöà è ñîñóäîâ
Ñåðäå÷íûé ãîðá íå îáíàðóæåí, âåðõóøå÷íûé òîë÷îê íå âèäåí, ñèñòîëè÷åñêîå âòÿæåíèå, ýïèãàñòðàëüíàÿ ïóëüñàöèÿ îòñóòñòâóþò.
Ïàëüïàöèÿ îáëàñòè ñåðäöà
Âåðõóøå÷íûé òîë÷îê ñëåâà íà 2 ñì ëàòåðàëüíåå ãðóäèíû â V ìåæðåáåðüå
Ñèìïòîì «êîøà÷üåãî ìóðëûêàíüÿ» îòðèöàòåëüíûé
Ïóëüñ: íà îáåèõ ðóêàõ îäèíàêîâûé, ðèòìè÷íûé, íàïðÿæåííûé, ïîëíûé, áîëüøîé.
Ïåðêóññèÿ
Ãðàíèöû îòíîñèòåëüíîé òóïîñòè ñåðäöà:
Ïðàâàÿ ãðàíèöà: â IV ìåæðåáåðüå, íà 1,5 ñì ëàòåðàëüíåå ïðàâîãî êðàÿ ãðóäèíû
Ëåâàÿ ãðàíèöà: â V ìåæðåáåðüå íà ðàññòîÿíèè 1,5 ñì ìåäèàëüíåå îò ëåâîé ñðåäèííî-êëþ÷è÷íîé ëèíèè
Âåðõíÿÿ ãðàíèöà: íà III ðåáðå ïî ëåâîé ïàðàñòåðíàëüíîé ëèíèè
Òîíû è èõ õàðàêòåðèñòèêà:
Ñèëà: ñîîòíîøåíèå òîíîâ íà âåðõóøêå è îñíîâàíèè íå íàðóøåíî,
Òåìáð: íå èçìåíåí,
×àñòîòà: íîðìîêàðäèÿ,
Ðèòì: ïðàâèëüíûé,
Êîëè÷åñòâî òîíîâ: íå èçìåíåíî.
Îðãàíû ìî÷åâûäåëåíèÿ
Îñìîòð
 ïîÿñíè÷íîé îáëàñòè ïîêðàñíåíèå, ïðèïóõëîñòü, îòåê êîæè íå íàáëþäàåòñÿ.
Ïàëüïàöèÿ
Ïàëüïàöèÿ áåçáîëåçíåííà, ïî÷êè íå ïàëüïèðóþòñÿ.
Ïàëüïàöèÿ ìî÷åâîãî ïóçûðÿ â íàäëîáêîâîé îáëàñòè: áåçáîëåçíåííà, íå ïàëüïèðóåòñÿ.
Ïåðêóññèÿ
Ñèìïòîì Ïàñòåðíàöêîãî: îòðèöàòåëüíûé.
Status localis:
Ñèñòåìà îðãàíîâ ïèùåâàðåíèÿ.
Îñìîòð ïîëîñòè ðòà: ñëèçèñòûå áëåäíî-ðîçîâûå, ÷èñòûå.
ßçûê âëàæíûé áåç òðåùèí, ñ íåáîëüøèì áåëûì íàëåòîì, ñîñî÷êîâûé ñëîé íå èçìåí¸í.
Îñìîòð æèâîòà: ïëîñêèé, áåç ãðûæåâûõ âûïÿ÷èâàíèé è ðóáöîâ.
Ñèììåòðè÷åí, ó÷àñòâóåò â àêòå äûõàíèÿ, ïåðèñòàëüòèêà è àíòèïåðèñòàëüòèêà íå âèäíû, ïîäêîæíûå âåíîçíûå àíàñòàìîçû («ãîëîâà ìåäóçû») íå âèäíû.
Ïàëüïàöèÿ æèâîòà
Ïîâåðõíîñòíàÿ ïàëüïàöèÿ:
Áåçáîëåçíåííàÿ, ãðûæåâûå âûïÿ÷èâàíèÿ, ðàñõîæäåíèå ìûøö ïåðåäíåé áðþøíîé ñòåíêè íå îáíàðóæåíî. Áðþøíàÿ ñòåíêà íå íàïðÿæåíà.
Ãëóáîêàÿ ïàëüïàöèÿ
Ïðè ãëóáîêîé ïàëüïàöèè ïî Îáðàçöîâó-Ñòðàæåñêî ïàëüïèðóåòñÿ ñèãìîâèäíàÿ êèøêà â ëåâîé ïîäâçäîøíîé îáëàñòè, áåçáîëåçíåííà, öèëèíäðè÷åñêîé ôîðìû, ïëîòíîé êîíñèñòåíöèè, ïîâåðõíîñòü ãëàäêàÿ äèàìåòðîì îêîëî 2 ñì, ïåðèñòàëüòèêà óìåðåíà. Íèñõîäÿùàÿ îáîäî÷íàÿ êèøêà – ãëàäêàÿ, ïëîòíàÿ, áåçáîëåçíåííàÿ, ýëàñòè÷íûé òÿæ äèàìåòðîì îêîëî 2 ñì, ïîäâèæíàÿ. Ñëåïàÿ êèøêà áåçáîëåçíåííà, ðàñïîëîæåíà â ïðàâîé ïîäâçäîøíîé îáëàñòè â âèäå óïðóãîãî, óìåðåííî ïëîòíîãî öèëèíäðà äèàìåòðîì îêîëî 4 ñì, ñìåùàåòñÿ â ïðåäåëàõ 2-3 ñì. Âîñõîäÿùàÿ îáîäî÷íàÿ êèøêà ïàëüïèðóåòñÿ â âèäå ïëîòíîãî, ãëàäêîãî, ýëàñòè÷íîãî, áåçáîëåçíåííîãî òÿæà äèàìåòðîì îêîëî 2 ñì, ïîäâèæíàÿ. Ïîïåðå÷íàÿ îáîäî÷íàÿ êèøêà ïàëüïèðóåòñÿ â âèäå ïîïåðå÷íî ðàñïîëîæåííîãî öèëèíäðà, óìåðåííî ïëîòíîé êîíñèñòåíöèè äèàìåòðîì îêîëî 3,5 ñì, ïîäâèæíîãî, áåçáîëåçíåííîãî, íå óð÷àùåãî. Æåëóäîê ïàëüïèðóåòñÿ â ýïèãàñòðàëüíîé è ñðåäíåé ìåçîãàñòðàëüíîé îáëàñòè.
Ïðè ãëóáîêîé ïàëüïàöèè ïå÷åíè íèæíèé êðàé ïå÷åíè íå âûõîäèò èç-ïîä êðàÿ ðåáåðíîé äóãè ïëîòíîýëàñòè÷åñêîé êîíñèñòåíöèè, áåçáîëåçíåííûé. Ñèìïòîì êà÷åëåé îòðèöàòåëüíûé. Æåë÷íûé ïóçûðü ïðè ïàëüïàöèè áåçáîëåçíåííûé. Ñèìïòîì Îðòåðà îòðèöàòåëüíûé. Ñèìïòîì Ìþññè îòðèöàòåëüíûé.
Ïåðêóòîðíî ðàçìåðû ïå÷åíè ïî Êóðëîâó: ïî ñðåäèííî-êëþ÷è÷íîé ëèíèè: 9 ñì, ïî ïåðåäíåé ñðåäèííîé ëèíèè 8 ñì, ïî ëåâîé ðåáåðíîé äóãå 7 ñì.
Ñåëåçåíêà – â ïîëîæåíèè íà ñïèíå (ïî Îáðàçöîâû-Ñòðàæåñêî) è íà ïðàâîì áîêó (ïî Ñàëè) íå ïàëüïèðóåòñÿ.
Äîïîëíèòåëüíûõ ïàòîëîãè÷åñêèõ îáðàçîâàíèé â áðþøíîé ïîëîñòè íå îáíàðóæåíî.
Ïåêóòîðíî: ñâîáîäíîé æèäêîñòè â áðþøíîé ïîëîñòè íå îïðåäåëÿåòñÿ.
Ñèìïòîì ôëþêòóàöèè îòðèöàòåëüíûé. Ãàçà â áðþøíîé ïîëîñòè íå âûÿâëåíî.
Àóñêóëüòàòèâíî: øóì ïåðèñòàëüòèêè êèøå÷íèêà.
Àóñêóëüòàöèÿ æèâîòà: øóì òðåíèÿ áðþøèíû îòñóòñòâóåò.
Äèàãíîç ïðè ïîñòóïëåíèè: Ãðûæà ïèùåâîäíîãî îòâåðñòèÿ äèàôðàãìû.
Ïëàí îáñëåäîâàíèÿ:
1. Îáùèé àíàëèç êðîâè.
2. Îáùèé àíàëèç ìî÷è
3. Áèîõèìè÷åñêèé àíàëèç êðîâè.
4. Ñóòî÷íàÿ ðÍ-ìåòðèÿ.
5. ÓÇÈ
6. Ýíäîñêîïèÿ
7. Ðåíãåíîëîãè÷åñêîå èññëåäîâàíèå.
Ðàçìåùåíî íà Allbest.ru
…
Источник
Паспортная часть
ФИО: Андрющенко Валентина Алексеевна
Возраст: 5.03. 1950г
Пол: женский
Место работы: пенсионерка
Диагноз направившего учреждения: Гастрит с повышенной кислотообразующей функцией. ГЭРБ.
Дата поступления в больницу:17.04.13
Диагноз при поступлении: Гастрит с повышенной кислотообразующей функцией. ГЭРБ.
Клинический диагноз: Фиксированная параэзофагеальная грыжа пищеводногоотверстия диафрагмы 2 ст. Рефлюкс-эзофагит.
Дата операции:18.04.13
Название операции: Крурорафия, фундопликация по Ниссену.
Исход заболевания:
Жалобы
При поступлении больная предъявляет жалобы на постоянную отрыжку воздухом, чаще в покое, изжогу возникающая как после еды, так и натощак, особенно при наклоне туловища и в положении лежа, дискомфорт в области эпигастрии, чувство голода.История заболевания
Считает себя больной около года когда появились частая отрыжка воздухом и изжога после еды, к врачу не обращалась. Спустя некоторое время отрыжка воздухом беспокоила постоянно, изжога возникала как после еды, так и натощак, присоединились чувство дискомфорта в эпигастрии, спазмы в области желудка, больная обратилась в больницу. После проведенного обследования (ФЭГДС ) былпоставлен диагноз Гастрит с повышенной кислотообразующей функцией. ГЭРБ. Лечилась у гастроэнтеролога больницы Радиоприбор без эффекта.
Больная была направлена в больницу № 7 г. Запорожья с целью обследования, уточнения диагноза и лечения.
История жизни
Родилась 5.03.1950г. Росла и развивалась в соответствии с возрастом. Жилищно-бытовые условия хорошие.
В школу пошла в 7 лет, получила среднее испециальное образование. Трудовую деятельность начала с 22 лет. Рабочий день был нормирован, работа не была связана с какими-либо профессиональными вредностями.
В настоящий момент у больной менопауза . Menses с 14 лет , цикл регулярный. Беременности две , двое родов . Роды в срок, без особенностей .
Вредных привычек не имеет .
Из детских инфекций перенесла ветряную оспу , не часто болела ОРЗ . Травм и операцийне было . Гемотрансфузии отрицает . Туберкулёз , ЗППП , вирусный гепатит , опухоли отрицает . В контакте с инфекционными больными не была .
Наследственный анамнез не отягощён .
Аллергические реакции не отмечает .
Настоящее состояние больного (Status praesens objectivus).
Состояние больной удовлетворительное.
Температура тела 36,7oС.
Сознание ясное.
Положение активное.
Выражение лица невыражает каких-либо болезненных процессов.
Рост 156 см , вес 56 кг. Телосложение правильное. Конституциональный тип нормостенический.
Кожные покровы и видимые слизистые чистые, обычной окраски, влажные. Эластичность и тургор тканей сохранены. Кровоизлияния, сыпи и рубцы на коже и слизистых оболочках отсутствуют.
Подкожная жировая клетчатка умеренно развита, толщина кожной складки в областиугла лопатки около двух сантиметров. Отеков нет.
Лимфатические узлы – затылочные, околоушные, подчелюстные, подбородочные, шейные, надключичные, подключичные, подмышечные, локтевые, паховые, подколенные, не пальпируются, кожа над ними без изменений.
Мышцы развиты умеренно, тонус их сохранен. Атрофии мышц при осмотре не обнаружено. Контрактур, уплотнений в мышцах нет.
Кости без патологическихизменений. Искривлений позвоночника, за исключением физиологических, нет. Болезненности при пальпации, перкуссии костей нет.
Суставы обычной формы, безболезненны, кожа над ними без изменений. Движения в суставах сохранены в полном объёме, без хруста, свободные. Болезненности при пальпации суставов нет.
Система дыхания
Состояние верхних дыхательных путей
Дыхание свободное, осуществляетсячерез нос, выделений из носа нет. При осмотре гортани изменений в ней не определяется. Голос без осиплости.
Осмотр грудной клетки
Форма грудной клетки нормостеническая, эпигастральный угол близок к прямому. Западаний и выпячиваний в над- и подключичных пространствах нет. Ширина межрёберных промежутков около 1,5 см, направление рёбер косое. Обе половины грудной…
Источник
Московский Государственный
Медико- Стоматологический Университет
с курсом
эндохирургических технологий
Заведующий кафедрой:
профессор Э.В. Луцевич
Преподаватель:
ассистент А.А. Синьков
История болезни
Куратор:
Дата курации:
25.05.2003
Москва 2003 г.
Паспортные
данные:
Ф.И.О.: | |
Возраст: | 1928 год рождения |
Семейное положение: | замужем |
Образование: | среднее специальное |
Профессия, | Пенсионер |
Место жительства: | |
Поступила в | 10.04.2003 |
Дата операции | 22.04.2003 |
Жалобы при
поступлении:
на боль в левом
эпигастрии и за грудиной, возникающие
после приема пищи, усиливающиеся в
горизонтальном положении и при наклоне
туловища вперед; на изжогу и отрыжку
кислым.
Кроме того,
предъявляла жалобы на боли и ограничение
подвижности в коленных, голеностопных,
плечевых суставах, а так же в мелких
суставах костей рук.
Anamnesis
morbi:
Считает
себя больной более 20 лет, когда стала
отмечать вышеперечисленные жалобы. С
течением времени характер их проявления
нарастал. Тем не менее к врачу по их
поводу не обращалась.
В
феврале 2003 года находилась на стационарном
лечении в терапевтическом отделении
МСЧ №47 по поводу деформирующего
полиостеоартроза, где после проведенного
комплексного обследования была переведена
в I
хирургическое отделение для лечения в
плановом порядке.
Anamnesis
vitae:
Родилась
в 1928 году в семье служащих. В детстве
росла и развивалась правильно, от
сверстников не отставала. Замужем, имеет
2 детей. Отмечает
наличие
генетической предрасположенности к
коронарному атеросклерозу.
Перенесенные
заболевания: ОРВИ, ОРЗ, частые пневмонии.
Вредных привычек не имеет.
Сопутствующие
заболевания: деформирующий полиостеоартроз
с поражением коленных, голеностопных,
плечевых суставов, мелких суставов
костей рук ФН 2-3 ст.; хроническая
железодиффицитная анемия ( в стадию
ремиссии ); артериальная гипертензия 2
ступени 1 степени; ИБС, стенокардия
напряжения 2 функциональный класс, НК-
1 ст.
1986 году перенесла
операцию по поводу катаракты обоих
глаз.
Аллергологический
анамнез не отягощен.
Status
praesens:
Общее
состояние больной удовлетворительное,
сознание ясное, положение активное.
Конституция нормостеническая, осанка
сутуловатая, походка медленная. Рост
174 см. Вес 70 кг. tо
тела 36,6. Кожа и слизистые обычного цвета.
Выявляется деформация коленных,
голеностопных, плечевых суставов, мелких
суставов костей рук.
Дыхательная
система:
Конституция
нормостеническая, межреберные промежутки
сглаженные, грудная клетка симметрична.
Искривления позвоночника нет. Границы
легких не изменены, перкуторный звук
легочный, аускультативно определяется
везикулярное дыхание над всей поверхностью
легких.
Сердечно-
сосудистая система:
Границы
сердца расширены влево. Тоны сердца
приглушены, ритм правильный. Шумы
отсутствуют. ЧСС= 80 в 1 мин. АД 130/80.
Система
органов пищеварения:
Язык
влажный, обложен белесоватым налетом
по всей поверхности. Живот не вздут,
симметричный, равномерно участвует в
акте дыхания; мягкий, болезненный в
эпигастрии. Печень, желчный пузырь и
селезенка не пальпируется. Размеры
печени: 9-9-8 см.
Система
органов мочеотделения:
Дизурических
расстройств нет. Симптом Пастернацкого
отрицателен с обеих сторон.
Предварительный
диагноз:
Скользящая
грыжа пищеводного отверстия диафрагмы.
План
обследования:
Общий
анализ кровиОбщий
анализ мочиБиохимический
анализ кровиКоагулограмма
ЭКГ
Рентгеноконтрастное
исследование пищеводно- гастрального
переходаЭзофагогастродуоденоскопия
Консультация
терапевтаRW
ВИЧ
Данные
лабораторных и инструментальных методов
обследования:
Соседние файлы в предмете Хирургия
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
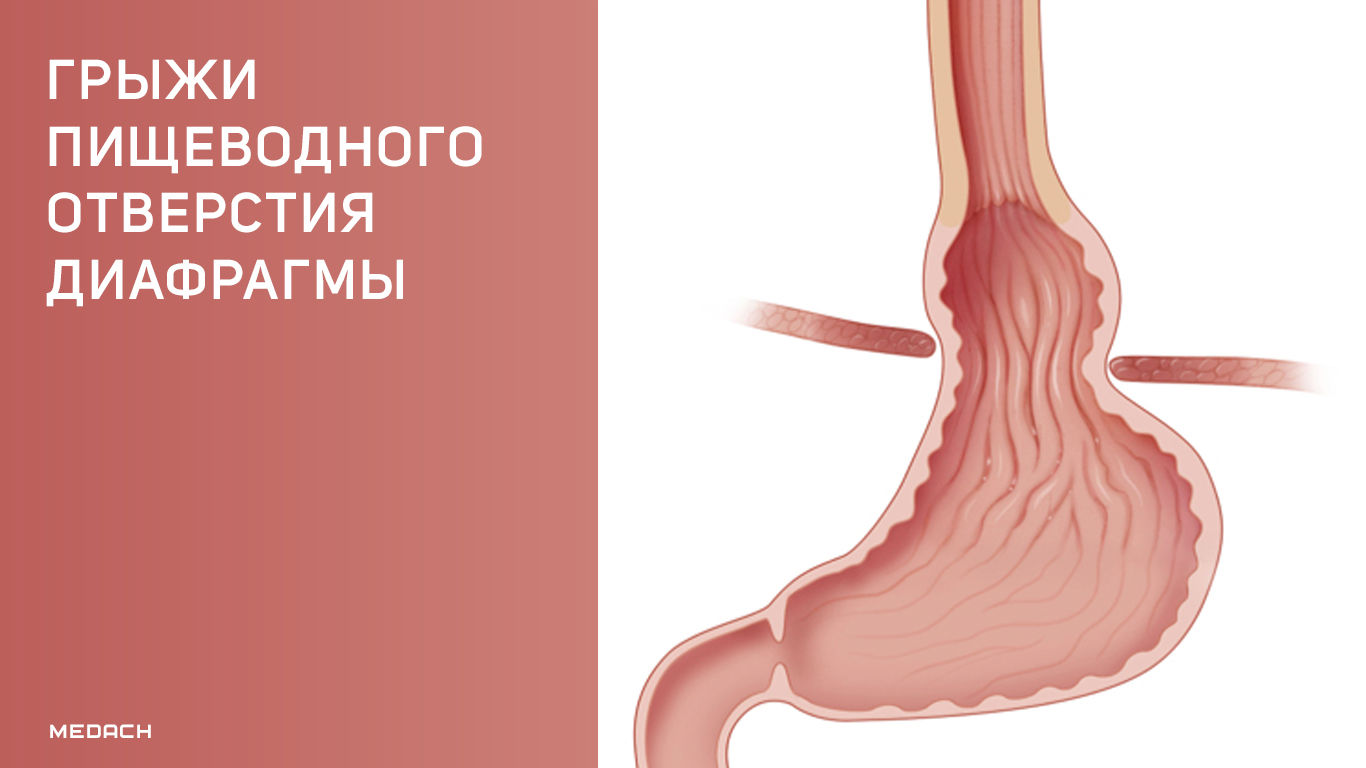
Грыжа пищеводного отверстия диафрагмы (ГПОД) — это патологическое состояние, при котором содержимое брюшной полости выходит в средостение через пищеводное отверстие диафрагмы [1].
Концепция ГПОД или хиатальной грыжи была разработана в 1951 г. Allison, который впервые обнаружил, что существует связь между наличием ГПОД и эзофагитом [2]. Действительно, при гастроэзофагеальной рефлюксной болезни (ГЭРБ) и ГПОД наблюдается множество схожих клинических симптомов, в том числе гастроэзофагеальный рефлюкс, который в случае ГПОД возникает из-за неадекватного сокращения волокон и молекулярных изменений в мышечных клетках диафрагмы, что, в свою очередь, препятствует работе нижнего пищеводного сфинктера и приводит к нарушению пищеводного клиренса [2].
Воздействие кислоты на пищевод индуцирует повреждение слизистой оболочки, а затем и трансмуральное повреждение, что может вызвать укорочение пищевода и тем самым сместить место пищеводно-желудочного перехода выше уровня пищеводного отверстия диафрагмы [2].
Еще одним важным фактором, который способствует развитию ГПОД, является нарушение работы фиксирующего аппарата пищевода. При частых рвотах, чрезмерном напряжении мышц передней брюшной стенки и повышенном внутрибрюшном давлении (ожирение, многоплодная беременность) может произойти ослабление френоэзофагеальной мембраны, дегенерация эластических тканей, расширение ножек диафрагмы с последующим формированием ГПОД.
Помимо перечисленных факторов, возникновению ГПОД способствуют:
- операции на пищеводе и желудке (эзофагокардиомиотомия, гастрэктомия);
- торакоабдоминальная аневризма аорты;
- нарушения костной системы, обусловленные декальцинацией и дегенерацией костной ткани;
- врожденные аномалии скелета, ЖКТ [25].
Существует международная классификация хиатальных грыж. По ней различают четыре типа ГПОД.
Грыжи I типа — это скользящие грыжи пищевода, где гастроэзофагеальное соединение смещается над диафрагмой. Желудок остается в своем обычном продольном положении [7], дно желудка локализуется ниже пищеводно-желудочного перехода.
Грыжи II типа — это чистые параэзофагеальные грыжи. Гастроэзофагеальное соединение остается в нормальном анатомическом положении, но часть дна желудка проходит через пищеводное отверстие диафрагмы.
Грыжи III типа представляют собой комбинацию типов I и II, когда через пищеводное отверстие диафрагмы выходят пищеводно-желудочное соединение и дно желудка.
Грыжи IV типа характеризуются наличием анатомический структуры, отличной от желудка, выходящей из брюшной полости через пищеводное отверстие в средостение (сальник, толстая/тонкая кишка).
Более 95 % ГПОД относятся к I типу; при этом встречаются и самые тяжелые эпизоды ГЭРБ, в т. ч. пищевод Барретта.
Помимо перечисленных типов хиатальных грыж, в зарубежной литературе можно встретить термин «гигантская параэзофагеальная грыжа» (giant paraesophageal hernia, GPEH). Тем не менее, четкого определения этот термин не имеет: одни специалисты говорят о том, что GPEH можно считать хиатальную грыжу, через которую вышло > 30 % желудка, другие же пишут, что к GPEH относятся грыжи с выходом > 50 % желудка в средостение [5].
В России наибольшей популярностью пользуется анатомо-рентгенологическая классификация ГПОД [3]:
- Скользящая (аксиальная, осевая) грыжа характеризуется тем, что абдоминальная часть пищевода, кардия и фундальная часть желудка могут через расширенное пищеводное отверстие диафрагмы свободно проникать в грудную полость и возвращаться обратно в брюшную (при перемене положения тела больного).
- Параэзофагеальная грыжа — конечная часть пищевода и кардия остаются под диафрагмой, но часть фундального отдела желудка проникает в грудную полость и располагается рядом с грудным отделом пищевода.
- Смешанный вариант грыжи — сочетание аксиальной и параэзофагеальной форм.
Зачастую ГПОД протекает бессимптомно, потому нередко является случайной находкой во время рентгенологического или эндоскопического исследований.
В случае клинически значимой ГПОД могут наблюдаться как пищеводные (отрыжка, изжога, одинофагия, тошнота, рвота), так и экстрапищеводные симптомы (фарингит/ ларингит, осиплость голоса, загрудинные боли, разрушение зубной эмали и др.) [4].
Диагноз хиатальной грыжи устанавливается инструментально. К основным методам диагностики ГПОД относятся:
- лучевые методы: рентгенография органов грудной клетки, рентгеноскопия пищеводно-желудочного перехода с использованием контрастного вещества per os, нативная компьютерная томография (КТ) органов грудной полости;
- эндоскопические методы: эзофагогастродуоденоскопия (ЭГДС), пищеводная манометрия, пищеводная pH-метрия [3].
На обычной рентгенограмме органов грудной клетки можно увидеть:
- ретрокардиальный уровень жидкости — характерный признак параэзофагеальной ГПОД;
- внутриорганный газ — если в средостение через хиатальную грыжу попали петли кишечника.
Рентгеноскопия пищеводно-желудочного перехода с пероральным использованием контрастного вещества информативна с точки зрения визуализации собственно пищеводно-желудочного перехода и его локализации относительно диафрагмы.
КТ полезна в неотложной ситуации для пациентов с подозрением на заворот содержимого параэзофагеальной грыжи или странгуляционную непроходимость.
ЭГДС необходима для оценки состояния слизистой пищевода, желудка и двенадцатиперстной кишки, а также для определения расположения желудка относительно пищевода.
Пищеводная манометрия необходима для оценки диафрагмальных ножек и расположения нижнего пищеводного сфинктера. Вместе с манометрией также проводится pH-метрия для уточнения факта наличия ГЭРБ и оценки ее тяжести.
NB! Стандартом диагностики является сочетание ЭГДС с рентгеноскопией пищеводно-желудочного перехода. Последнее можно выполнять и с барием, и с водорастворимым контрастом, однако последнего в случае ГПОД лучше избегать, т. к. такие пациенты имеют повышенный риск аспирации с исходом в аспирационный пневмонит [3].
При случайном выявлении хиатальной грыжи, т.е. при ее бессимптомном течении, никакого специфического лечения не требуется.
В ситуации, когда ГПОД выявляется на фоне существующего рефлюкс-эзофагита и умеренной ГЭРБ, необходимо консервативное лечение ГЭРБ, основу которого составляют изменение образа жизни и пищевых привычек, а также медикаментозная терапия (ингибиторы протонной помпы, антациды, опционально-эрадикационная терапия).
При наличии хиатальной грыжи в сочетании с ГЭРБ тяжелого течения, в т.ч. устойчивой к терапии, необходимо хирургическое лечение.
В случаях странгуляции грыжевого содержимого и/или явлений непроходимости — желудочной или кишечной — необходимо экстренное хирургическое вмешательство.
Оперативное устранение хиатальных грыж проводится под эндотрахеальным наркозом через лапароскопический доступ. Пациент находится в положении лежа на спине. В качестве профилактики венозных тромбоэмболических осложнений (ВТЭО) обязательно использование компрессионного трикотажа. Устанавливается мочевой катетер [2].
Первый (10 мм) троакар (А) устанавливается в околопупочной области выше и слева от пупка, примерно в 15 см от мечевидного отростка (рис.1) [4].

Рисунок 1 | Расположение троакаров. Зеленым цветом указываются троакары толщиной 5 мм, синим — троакары толщиной 10 и 12 мм.
Порт А отводится под лапароскоп (чаще всего — 30- или 45-градусная оптика), потому он должен быть расположен в описанном выше месте для полноценной визуализации верхнего этажа брюшной полости и средостения. Четыре других троакара устанавливаются под визуальным контролем со стороны брюшной полости в следующих местах:
- троакар толщиной 5 мм — для левой руки оператора (В) — на расстоянии 7–11 см от мечевидного отростка вдоль края правой реберной дуги;
- порт толщиной 12 мм — для правой руки оператора (C) — на расстоянии 12 см от мечевидного отростка вдоль края левой реберной дуги;
- порт толщиной 5 мм — для ассистента (D) — на расстоянии 5 см от правого порта хирурга вдоль левой реберной дуги;
- еще один порт толщиной 5 мм устанавливается отдельно чуть ниже мечевидного отростка (Е) (через него заводится ретрактор печени).
Несмотря на существование различных типов ГПОД, основные оперативные приемы и этапы актуальны во всех случаях.
Основными этапами хирургического лечения ГПОД являются [4]:
- приведение желудка и грыжевого мешка в интраабдоминальное положение;
- иссечение грыжевого мешка;
- достижение адекватной интраабдоминальной длины пищевода;
- закрытие пищеводного отверстия диафрагмы (крурорафия, в т.ч. с использованием сетчатых имплантатов [5]);
- антирефлюксные процедуры (различные виды фундопликации).
После хирургического лечения также необходимо проведение консервативной терапии (ингибиторы протонной помпы, симптоматическая терапия), а также последующая модификация образа жизни и соблюдение диеты (стол №1 с последующим расширением). Только в этом случае после хирургического лечения может быть достигнут благоприятный исход [6].
В случае систематического нарушения диеты, частого переедания, гиподинамии есть вероятность рецидива хиатальной грыжи, для устранения которого потребуется повторное хирургическое вмешательство [5].
Источники:
- Roman S., Kahrilas P. J. The diagnosis and management of hiatus hernia //bmj. – 2014.
- Yu H. X. et al. Esophageal hiatal hernia: risk, diagnosis and management //Expert review of gastroenterology & hepatology. – 2018.
- Затевахин И. И. и др. Абдоминальная хирургия. – 2016. – С. 410-412.
- Siegal S. R., Dolan J. P., Hunter J. G. Modern diagnosis and treatment of hiatal hernias //Langenbeck’s archives of surgery. – 2017.
- Dallemagne B. et al. Treatment of giant paraesophageal hernia: pro laparoscopic approach //Hernia. – 2018.
- Kohn G. P. et al. Guidelines for the management of hiatal hernia //Surgical endoscopy. – 2013.
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
