Грыжа на пищеводе это излечимо
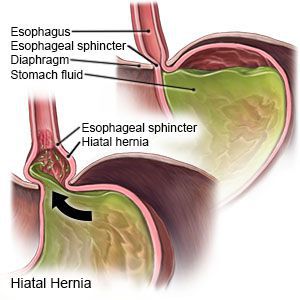
Грыжа пищевода – это рецидивирующее смещение брюшного конца пищевода, кардиального отдела желудка, иногда петель кишечника в заднее средостение через пищеводное отверстие диафрагмы. Проявляется болями в эпигастральной области и грудной клетке, кашлем, рвотой с прожилками крови, икотой. Диагностика основывается на рентгенографии органов брюшной и грудной области, ЭГДС. На начальных этапах грыжа пищевода требует соблюдения некоторых консервативных мероприятий (снижение веса, отказ от тугих ремней и поясов, сон с приподнятым головным концом), при их неэффективности и развитии тяжелой гастроэзофагеальной рефлюксной болезни необходимо оперативное лечение.
Общие сведения
Грыжа пищевода (диафрагмальная грыжа, грыжа пищеводного отверстия диафрагмы) – хроническое рецидивирующее заболевание, характеризующееся перемещением начального абдоминального отдела пищеварительной трубки в наддиафрагмальную область через естественное (пищеводное) отверстие в диафрагме. Чаще всего в грудную полость смещаются абдоминальный конец пищевода и кардия желудка. В основе патогенеза грыжи пищевода лежит повышение внутрибрюшного давления и ослабление связочного аппарата в области пищеводного отверстия диафрагмы.
Именно поэтому патологией в основном страдают женщины (это связано с беременностью) и пожилые люди. Так, до 40 лет распространенность заболевания составляет всего 10%, а после 70 лет – уже 70% случаев. Также замечено, что жители развитых стран чаще сталкиваются с данным состоянием. Связывают этот факт с привычками питания – употребление бедной клетчаткой пищи приводит к запорам и значительному напряжению при дефекации, что в свою очередь ведет к повышению внутрибрюшного давления и образованию грыжи. У пациентов отделений гастроэнтерологии грыжи пищевода выявляют в 6 раз чаще, чем в общей популяции.
Грыжа пищевода
Причины
В основе появления грыжи пищевода лежат два патогенетических фактора: ослабление связочного аппарата, фиксирующего кардиальный отдел желудка, и повышение внутрибрюшного давления. Если первый фактор чаще всего связан с врожденными особенностями, то к повышению давления в брюшной полости могут приводить запоры, повышенный метеоризм, асцит, лишний вес, беременность, избыточные физические нагрузки.
Также существует ряд факторов, ведущих к укорочению пищевода и последующему подтягиванию его абдоминального конца и кардиального отдела желудка в средостение. К таким факторам относят некоторые заболевания пищевода, пороки сердца. К состояниям, увеличивающим риск развития грыжи пищевода, относят ожирение, хронические обструктивные заболевания легких, запоры, метеоризм, частую рвоту, беременность, старческий возраст, различные дисплазии соединительной ткани, асцит.
Патогенез
Смещение нижних отделов пищевода и кардиального отдела желудка в грудную клетку происходит без участия брюшины, поэтому грыжа пищевода не имеет грыжевого мешка. После образования грыжи блуждающий нерв значительно расслабляется, исчезает угол Гиса (острый угол, под которым пищевод впадает в желудок, препятствует обратному забросу пищи в пищевод), прекращает функционировать клапанный механизм кардии (также препятствует гастроэзофагеальному рефлюксу). Из-за перечисленных механизмов кровообращение в кардиальном отделе желудка нарушается; это ведет к усугублению гастроэзофагеальной рефлюксной болезни, а следовательно – и к прогрессированию грыжи.
Классификация
В зависимости от того, какие именно части пищеварительной трубки проникают в пищеводное отверстие диафрагмы, выделяют три вида грыж пищевода: скользящая, или аксиальная (в заднее средостение смещаются пищевод, кардия желудка); параэзофагеальная (нижняя часть пищевода и кардия желудка остаются под диафрагмой, а в грудную полость смещается только дно желудка) и смешанная (сочетает в себе свойства и аксиальной, и параэзофагеальной грыж).
Симптомы грыжи пищевода
Зачастую даже большие грыжевые выпячивания никак не проявляются. Наиболее тяжелое течение имеют огромные грыжи с проникновением в заднее средостение большей части желудка и кишечника. Выявление патологии тесно связано с диагностикой гастроэзофагеального рефлюкса, однако отмечается, что прогрессирование грыжи чаще всего не ухудшает течение ГЭРБ. Наиболее частым проявлением заболевания является болевой синдром.
Боль может возникать в эпигастральной области, левом подреберье, в области сердца. Интенсивность боли обычно тесно связана со временем приема пищи и ее объемом – сильная боль возникает сразу после еды, и чем обильнее была трапеза, тем боль интенсивнее. Боль усиливается при наклонах, сгибаниях туловища, физической нагрузке. Уменьшить проявления болевого синдрома можно приемом антацидных средств. Иногда боли при грыже пищевода могут напоминать приступ стенокардии.
К другим, более редким, симптомам относят рвоту (часто с прожилками крови), эпизоды цианоза, задержки дыхания во сне, выбухание левой половины грудной клетки, изжогу, кислую отрыжку, кашель, нарушение глотания, икоту.
Осложнения
Грыжа пищевода часто осложняется развитием эзофагита рефлюксного генеза, язв пищевода, рубцовых стриктур с укорочением пищевода. В желудке может образоваться пептическая язва, упорно не поддающаяся лечению, часто осложняющаяся кровотечениями, перфорацией. При наличии параэзофагеальной грыжи в средостение может смещаться кишечник с развитием его ущемления и кишечной непроходимости.
Из-за сильных болей, возникающих сразу после приема пищи, пациенты могут испытывать отвращение к еде, что приводит к значительной потере веса и истощению. Со стороны респираторной системы возможны эпизоды остановки дыхания во сне, развитие аспирационной пневмонии из-за регургитации содержимого желудка.
Диагностика
Обследование пациентов осуществляется врачом-гастроэнтерологом и абдоминальным хирургом. Два основных метода диагностики грыжи пищевода – рентгенологический и эндоскопический в совокупности обеспечивают лишь 85% достоверности результата. Консультация врача-эндоскописта требуется для проведения эзофагогастродуоденоскопии.
Во время ЭГДС визуализируется неизмененный пищевод, вокруг нижней части которого ритмично смыкается диафрагма (в такт дыхательным движениям), либо виден циркулярно выбухающий в просвет пищевода кардиальный отдел желудка – это наиболее достоверные критерии грыжи пищевода. Однако, следует помнить, что данные признаки могут наблюдаться и из-за рвотных движений, часто возникающих при проведении эндоскопа через глотку, что обуславливает высокую частоту гипердиагностики грыжи пищевода. В большинстве случаев ЭГДС позволяет лишь диагностировать рефлюкс содержимого желудка в пищевод.
Рентгенологическая диагностика диафрагмальной грыжи осуществляется в несколько этапов. Сначала осуществляют обзорную рентгенографию органов брюшной полости, на которой регистрируют тень пищевода, расположение куполов диафрагмы и газового пузыря желудка. На следующем этапе проводится рентгенография пищевода и рентгенография желудка с введением контраста в вертикальном положении. Оценивается прохождение контраста по пищеварительной трубке, скорость опорожнения желудка.
На третьем этапе производятся снимки в горизонтальном положении и с опущенным головным концом. В норме запирательный механизм кардии и угол Гиса препятствуют обратному перемещению бариевой взвеси в пищевод. При грыже пищеводного отверстия эти механизмы не работают, поэтому отмечается гастроэзофагеальный рефлюкс. После этого пациент снова возвращается в вертикальное положение, и исследуется положение газового пузыря желудка, наличие или отсутствие контраста в пищеводе.
При небольших размерах, отсутствии клинической симптоматики грыжа пищевода после подобного исследования диагностируется лишь у трети пациентов. Некоторые гастроэнтерологи рекомендуют дополнить рентгенологическое исследование специальными методиками, благодаря которым повышается давление в брюшной полости. Однако большинство авторов сходятся на том, что подобные методы лишь ухудшают состояние больного и приводят к гипердиагностике патологии.
Помочь в постановке диагноза может и эзофагеальная манометрия. При проведении этого исследования оценивается функциональное состояние нижнего сфинктера пищевода, его протяженность и способность к расслаблению при глотании, а также выявляются эпизоды его релаксации вне периодов глотания. Широкого распространения этот метод не получил. УЗИ органов брюшной полости, КТ и МСКТ, не предоставляют достоверных данных для диагностики грыжи пищевода, однако позволяют провести дифференциальную диагностику с другими заболеваниями пищеварительного тракта.

КТ ОБП (3D-реконструкция) пищевода и желудка. Аксиальная грыжа пищеводного отверстия диафрагмы, пищеводно-желудочный переход и кардия (красная стрелка) в грудной полости. Желудок (синяя стрелка), пищевод (зеленая стрелка).
Дифференциальная диагностика
Дифференцировать заболевание следует с патологией, сопровождающейся эзофагитом; стенокардией; поражением нервов грудного отдела спинного мозга; релаксацией купола диафрагмы; синдромом Кастена (грыжа пищеводного отверстия диафрагмы, холецистит, язвенная болезнь ДПК); триадой Сейнта (грыжа пищевода, дивертикулы толстой кишки, ЖКБ).
Лечение грыжи пищевода
Лечение всегда начинают с консервативных мероприятий. Пациенту рекомендуют нормализовать вес, отказаться от использования тесных поясов и ремней. Спать следует с приподнятым головным концом. Питаться нужно часто, небольшими порциями, включать в рацион достаточное количество клетчатки. Медикаментозная терапия направлена на предупреждение и лечение главного осложнения – ГЭРБ. Для этого используются ингибиторы протонной помпы в постепенно снижающихся дозировках курсом до двух месяцев, с последующим переходом на кратковременный курс антацидов. В лечение обязательно включают прокинетики (домперидон).
Оперативное лечение грыжи пищевода показано при развитии тяжелых форм гастроэзофагеальной рефлюксной болезни; торпидного рефлюкс-эзофагита, не поддающегося консервативному лечению; пищевода Баррета (предраковое состояние, появляющееся на фоне ГЭРБ). Может быть проведена как открытая, так и лапароскопическая операция. Для устранения эзофагеальной грыжи используют эндоскопическую фундопликацию и гастрокардиопексию, выполняют операцию Белси.
Прогноз и профилактика
Прогноз благоприятный при условии своевременной профилактики тяжелых осложнений. Самоизлечение невозможно, но при соблюдении рекомендаций гастроэнтеролога отмечается течение заболевания с минимальными клиническими проявлениями и даже без них. Профилактика включает в себя регулярное эндоскопическое обследование пациентов из группы риска, особенно гастроэнтерологического профиля. Обязательно проведение противорецидивной терапии заболеваний пищеварительного тракта.
Источник
Дата публикации 17 сентября 2018Обновлено 23 июля 2019
Определение болезни. Причины заболевания
Наверняка, услышав слово «грыжа», многие представляют подкожное выпячивание на животе: пупочная, паховая, послеоперационная грыжи, а также грыжа белой линии живота. Но практически никто никогда не слышал о таком довольно распространённом заболевании, как грыжа пищеводного отверстия диафрагмы.
Впервые ГПОД была описана французским хирургом P. Ambroise в 1579 году и итальянским анатомом G. Morgagni в 1769 году, но, к сожалению, это заболевание до сих пор не так часто выявляется на ранних этапах, оставаясь не распознанным и не диагностированным, и поэтому не подвергается целенаправленному лечению.
В настоящее время в странах Европы и США число пациентов с тяжёлыми формами ГПОД увеличилось в 2-3 раза. В связи с этим у гастроэнтерологов появилось такое выражение: XX век — это век язвенной болезни, а XXI век — это век рефлюкс-эзофагита и ГПОД.
В России частота выявления ГПОД колеблется от 3% до 33%, а в пожилом возрасте — до 50% среди патологий желудочно-кишечного тракта (ЖКТ).
ГПОД составляют 98% всех грыж диафрагмы. В структуре заболеваний ЖКТ эти грыжи занимают третье место после желчнокаменной болезни, язвенной болезни желудка и 12-перстной кишки.[1][15]
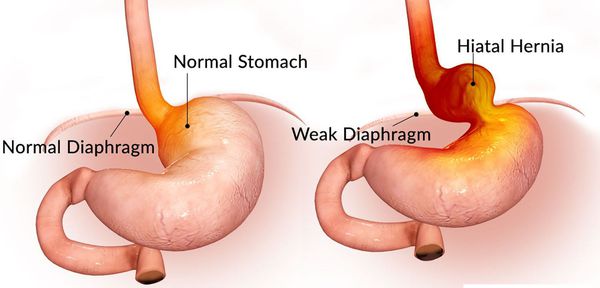
Грыжа пищеводного отверстия диафрагмы (ГПОД) — заболевание, при котором происходит смещение нижней части пищевода или желудка относительно диафрагмы из брюшной полости в грудную.
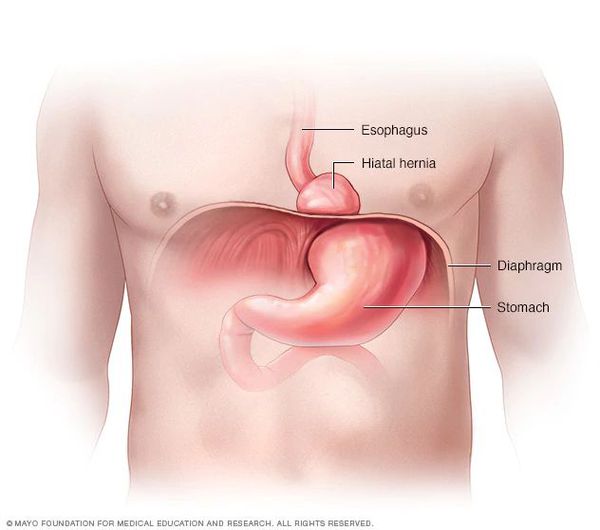
Очень редко через пищеводное отверстие могут выходить петли кишечника.
Среди причин возникновения ГПОД можно выделить несколько факторов:
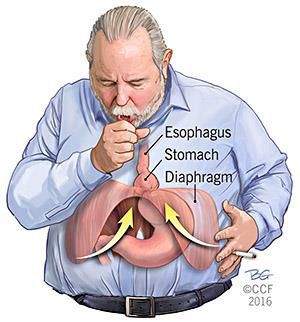
- Механический фактор — расширение пищеводного отверстия некомпрессионного характера по причине раздвижения внутренних ножек диафрагмы. В результате этого отверстие увеличивается, и кардиальный отдел желудка постепенно подтягивается в средостение Раздвижение ножек диафрагмы провоцирует интенсивная нагрузка на мышцы и повышение внутрибрюшного давления.⠀⠀⠀⠀⠀
⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀⠀
- Морфологический фактор — структурно-функциональная недостаточность органов и их структурных элементов в районе пищеводного отверстия диафрагмы. Ввиду данной недостаточности ослабевают мышечные и соединительнотканные структуры диафрагмы и повышается внутрибрюшное давление.
- Тракционный фактор — постепенное ослабление пищеводно-диафрагмальной связки и перерастяжение мышечно-сухожильного футляра (мембраны Бертелли-Лаймера). Недостаточность фиксирующего аппарата пищевода приводит к удлинению правой внутренней диафрагмальной ножки позади пищевода, что становится причиной образования отверстия, открывающего путь для продвижения кардиального отдела желудка в заднее средостение.[2][5][15][19]
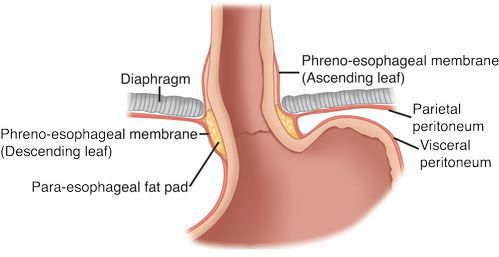
Кроме того, на образование ГПОД влияет нарушение пищеводно-фундального угла (угла Гиса) и клапана Губарева (складки слизистой в месте перехода пищевода в желудок). Однако эти факторы не являются ведущими причинами образования грыжи, так как они возникают вследствие деструктивных процессов, указанных выше.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы грыжи пищеводного отверстия диафрагмы
У абсолютного большинства пациентов «увидеть ГПОД глазом» не возможно. Однако её можно заподозрить по предъявляемым жалобам при развитии некоторых осложнений ГПОД:
- хронических или острых желудочно-кишечных кровотечений;
- развития стеноза (сужения) дистального отдела пищевода;
- выраженная недостаточность кардии желудка, которая сопровождается регулярным срыгиванием пищи.
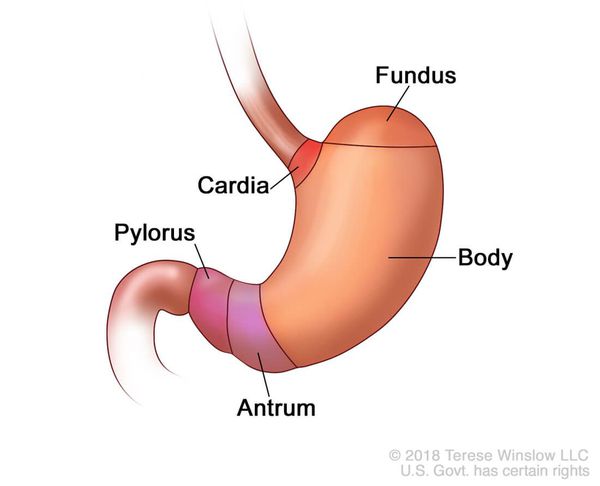
Также могут развиться клинические признаки таких заболеваний, как анемия, кахексия (крайнее истощение организма), водно-электролитные расстройства.[7][13][18]
Одним из ведущих методов диагностики является сбор жалоб пациента, позволяющий выявить клинические признаки болевого синдрома, гастроэзофагеального рефлюкса. При опросе больных стоит обращать внимание на следующие ведущие клинические симптомы:
- болевые ощущения в подложечной области;
- болевые ощущения за грудиной;
- изжога;
- жжение языка;
- рвота и тошнота;
- отрыжка;
- чувство горечи во рту;
- частые приступы икоты;
- срыгивание пищи во время наклонов туловища.
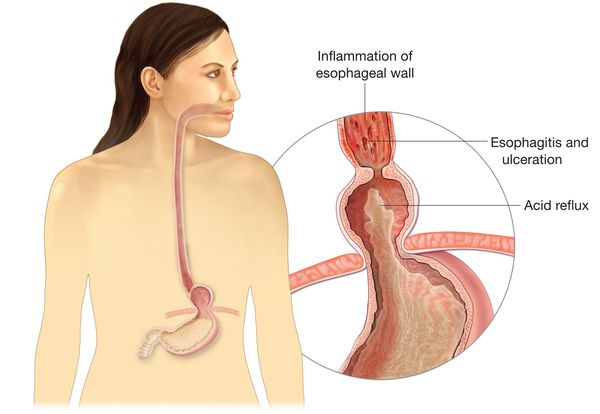
При наличии у пациента хотя бы одного из перечисленных симптомов нужно проводить фиброгастродуоденоскопию (ФГДС), а при наличии более двух — углублённое комплексное обследования с целью подтверждения или опровержения предварительного диагноза «ГПОД».[5][6][16]
Патогенез грыжи пищеводного отверстия диафрагмы
Рассматривая этиопатогенез ГПОД, трудно предположить его существенное отличие от патогенеза грыж иной локализации, к тому же диафрагмальная грыжа нередко обнаруживается у пожилых людей и пациентов с такими заболеваниями, как грыжа передней брюшной стенки, варикозное расширение вен нижних конечностей, дивертикул пищеварительного тракта, органоптоз, геморрой, плоскостопие и другие нарушения. Данный факт также свидетельствует о том, что у пациентов старше 60 лет диафрагмальные грыжи весьма часто сочетаются с паховыми, бедренными, пупочными грыжами или грыжей белой линии живота.
Таким образом предрасполагающими факторами грыжеобразования являются:
- процессы возрастного старения тканей;
- повышение внутрибрюшного давления по причине ненадлежащего рациона питания, ожирения, запоров, беременности и т. д.
Нарушение связочного аппарата пищевода у пациентов с ГПОД также связано с нарушением липидного обмена и дефицитом аскорбиновой кислоты в организме.
Механизм образования ГПОД следующий:
- расширение пищеводного отверстия образует своеобразные грыжевые ворота;
- повышение внутрибрюшного давления становится причиной «прохождения» внутренних органов — абдоминального отдела пищевода, прилегающей части желудка, кишечника или сальника — через «увеличившееся» пищеводное отверстие.
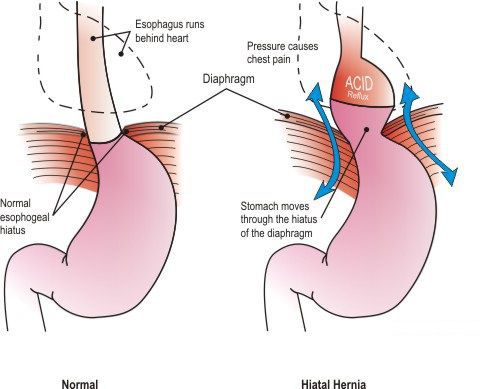
Классификация и стадии развития грыжи пищеводного отверстия диафрагмы
Классификация ГПОД строиться на анатомических особенностях:
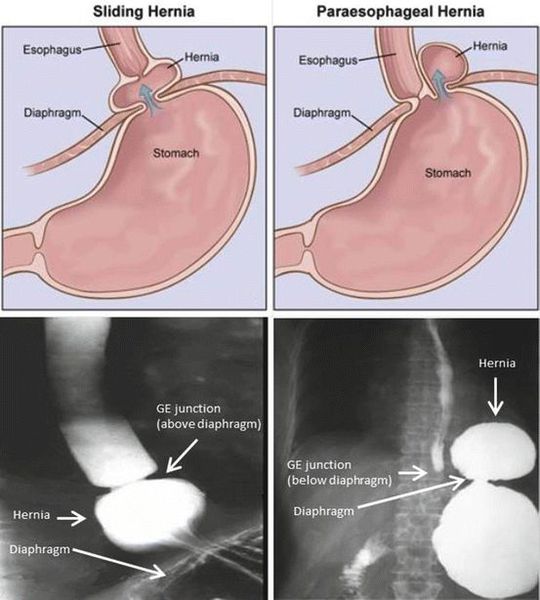
- Скользящая грыжа (аксиальная или осевая) — беспрепятственное смещение абдоминальной части пищевода, кардии и фундальной части желудка в грудную полость через расширенное пищеводное диафрагмальное отверстие и возвращение в брюшную полость (происходит в случае перемены положения тела);
- Невправимая грыжа — грыжа, «застрявшая» в грыжевых воротах и не способная продвинуться ни вперёд, ни назад.
- Параэзофагеальная грыжа — пищевод и кардия остаются на своих местах под диафрагмой, но часть желудка попадает в грудную полость и располагается близко к грудному отделу пищевода.
- Смешанный вариант ГПОД — сочетание скользящей и параэзофагеальной грыж.
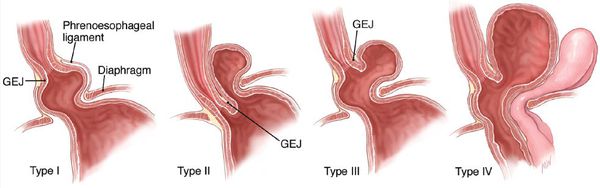
По объёму проникновения желудка в грудную полость различают четыре степени тяжести ГПОД:
- ГПОД I степени (пищеводная) — проникновение в грудную полость абдоминального отдела пищевода, кардии и их расположение на уровне диафрагмы, при этом желудок прилегает к диафрагме;
- ГПОД II степени (кардиальная) — проникновение в грудную полость абдоминального отдела пищевода, при этом часть желудка находится непосредственно в области пищеводного отдела диафрагмы;
- ГПОД III степени (кардиофундальная) — расположение абдоминального отдела пищевода, кардии и части желудка непосредственно над диафрагмой;[7][12][13][17]
- ГПОД IV степени (гигантская) — расположение всех отделов желудка над диафрагмой.
Осложнения грыжи пищеводного отверстия диафрагмы
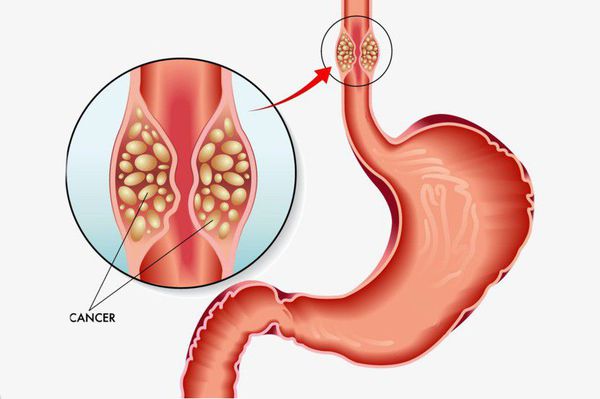
Основным осложнением ГПОД является рефлюкс-эзофагит. На фоне регулярного заброса желудочного содержимого (соляной кислоты и ферментов пищеварения) в просвет пищевода происходят воспалительные изменения пищеводной стенки, которые могут быть выражены в различной степени.

Длительное существование рефлюкс-эзофагита приводит к раковому перерождению стенки пищевода.
Также могут развиться такие заболевания, как хронический гастрит и пептическая язва грыжевой части желудка. Эти осложнения зачастую проявляются болями в эпигастрии, нарушением аппетита и т.д. Их симптомы обычно скрываются за клиническими проявлениями самой грыжи.
Длительное существование ГПОД способно стать причиной формирования рубцового стеноза (сужения) пищевода. Это грозит невозможностью прохождения из пищевода в желудок вначале твёрдой пищи, а при запущенных случаях не проходит и жидкая пища.
При ГПОД может развиться желудочно-кишечное кровотечение вследствие развития пептических язв, эрозий пищевода и желудка из-за постоянного заброса в пищевод желудочного сока и повреждения (эрозии) кровеносных сосудов. Также нередким осложнением ГПОД является уменьшение эритроцитов в крови (анемия). В случае острого массивного желудочного кровотечения и неустранённой кровопотери возникает гиповолемический шок и железодефицитная анемия, а в связи с атрофией фундального отдела желудка и нарушением выработки гастромукопротеина — белка, защищающего слизистую оболочку желудка — может возникнуть В12-дефицитная (пернициозная) анемия.
Очень редким осложнением ГПОД является её ущемление, некроз и перфорация стенки желудка с развитием перитонита. К ущемлению может привести абсолютно любой фактор, связанный с повышением внутрибрюшного давления — кашель (в особенности надсадный), физическая нагрузка и даже переедание.
Диагностика грыжи пищеводного отверстия диафрагмы
Для диагностики ГПОД, помимо детального расспроса пациента, используется почти все способы исследования, применяемые в гастроэнтерологии. К обязательным методам диагностики относятся:
- клиническое и рентгенологическое обследование;
- фиброэзофагогастродуоденоскопия (ФЭГДС);
- эзофаготонометрия;
- pH-метрия пищевода и желудка;
- УЗИ брюшной полости.[12][158]
Ведущими инструментальными методами считаются рентген-диагностика и ФЭГДС.[8][16]
Рентген-диагностика
Благодаря рентгенологическому методу диагностики произведены фундаментальные исследования ГПОД, разработаны классификации, изучены различные формы данной патологии, разработан ряд показаний и противопоказаний к различным видам лечения хиатальных грыж.
Современное полное название — «Полипозиционное рентгендиагностическое исследование пищевода, желудка и двенадцатиперстной кишки с использованием жидкой взвеси сульфата бария на трахоскопе».
Данное рентгенологическое обследование позволяет достоверно диагностировать различные формы ГПОД, включая “малые” эзофагеальные грыжи, выявлять недостаточность кардии, гастроэзофагеальный рефлюкс, рефлюкс-эзофагит, исключать недостаточность кардии, связанную с нарушением пассажа пищи в нижележащих отделах ЖКТ.
Эндоскопическая эзофагогастродуоденоскопия
В середине XX века были разработаны и широко внедрены в клиническую практику новейшие технологии в эндоскопии. Они позволили значительно расширить возможности диагностики гастроэнтерологических заболеваний.
Особенность эндоскопической эзофагогастродуоденоскопии заключается в:
- использовании гибкой волоконной оптики и создании эндоскопических приборов — фиброгастроскопов;
- высокой разрешающей способности этих приборов с возможностью проводить исследования при визуализации изображения на мониторе;
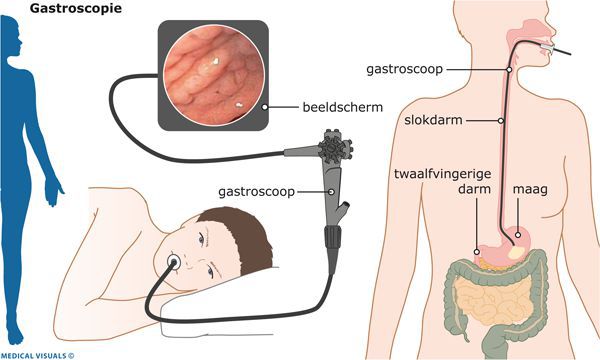
- малоинвазивности эндоскопической диагностики;
- минимальном проценте возникающих осложнений;
- отсутствии необходимости специальной подготовки пациента, проводимой перед началом эндоскопических исследований;
- амбулаторном характере способов эндоскопической диагностики.
Всё это позволяет рекомендовать данный метод диагностики не только пациентам, но и населению в целом для проведения диспансеризации и выявления заболевания на ранних этапах.
Конечно же, эндоскопическая диагностика ГПОД — непростая процедура, однако врачами ФЭГДС она рассматривается в качестве скринингового метода, показанного всем пациентам, включая людей с минимальными симптомами гастроэзофагеального рефлюкса, диспепсии или дисфагии (нарушения пищеварения или глотания), а также всем, кто страдает заболеваниями пищеварительного тракта.
К основным прямым и косвенным симптомам ГПОД, обычно проявляющимся при осуществлении ФЭГДС, относятся:
- уменьшенное расстояние от передних резцов до кардии;
- уменьшенная длина абдоминального отдела пищевода;
- грыжевая полость;
- “второй вход” в желудок;
- зияние (раскрытие) кардии или её неполное смыкание;
- пролапс (выпячивание) слизистой желудка в пищевод;
- рефлюкс (обратный ток) содержимого желудка в полость пищевода;
- сегментарная дилятация (расширение) пищевода в области девятого сегмента;
- отсутствующая, слабо визуализирующаяся или размытая Z-линия;
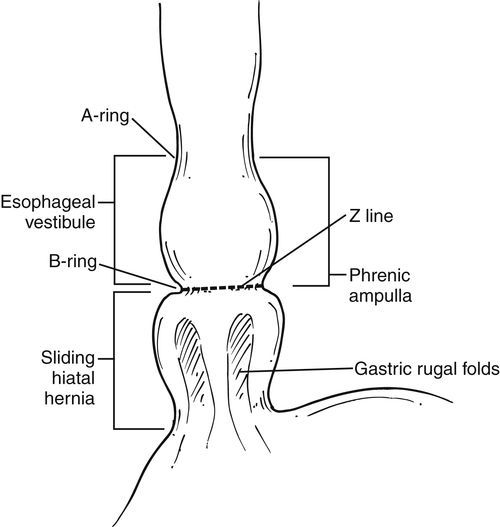
- уплощённая складка кардиоэзофагального перехода, обнаруженная во время инверсионного осмотра кардии;
- сглаженый угол Гисса, также обнаруженный во время инверсионного осмотра кардии.
Большую часть перечисленных эндоскопических симптомов ГПОД можно выявить благодаря видеомониторированию во время ФЭГДС, что помогает установить безошибочный диагноз.
Лечение грыжи пищеводного отверстия диафрагмы
При первых проявлениях ГПОД лечение начинают с консервативных мероприятий. Чаще всего в клинике ГПОД на первый план выходят симптомы рефлюкс-эзофагита. По этой причине показано консервативное лечение, направленное в первую очередь на устранение этих клинических проявлений. Прежде всего, это рациональный режим питания и диета, дополненная медикаментозной терапией.
Лекарственные препараты при ГПОД:
- антациды — блокируют соляную кислоту в желудочном соке;
- H2-антигистаминовые средства — уменьшают количество вырабатываемой соляной кислоты;
- ингибиторы протонного насоса — также снижают выработку соляной кислоты («Омез», «Омепразол», «Гастрозол», «Ранитидин», «Пантопразол»);
- прокинетики — улучшают состояние слизистой желудка и пищевода, оптимизируют их моторику, избавляют от болевых ощущений и тошноты («Мотилак», «Мотилиум», «Метоклопрамид», «Ганатон», «Итомед», «Тримебутин»).
- витамины группы В — ускоряют регенерацию тканей желудка.
Однако единственным радикальным и самым эффективным лечением, устраняющим причины и проявления ГПОД, является хирургическое лечение.
Операция показана и при отсутствии результата или при малой эффективности от проведённой консервативной лекарственной терапии более года.
Хирургическое лечение ГПОД — это низведение желудка в брюшную полость, ликвидация ворот грыжи и выполнение антирефлюксной операции.
На сегодняшний день разработано более 50 методик оперативного лечения данного заболевания, и в каждом случае врач-хирург индивидуально выбирает оптимальную для пациента методику.
В настоящее время распространённым методом оперативного лечения ГРОД является лапароскопическая фундопликация по Ниссену с задней крурорафией (ушивание ножек диафрагмы). Данный метод считается наиболее адекватным способом восстановления барьерной функции желудочно-пищеводного перехода.
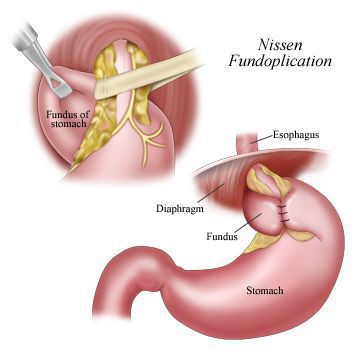
Малая травматичность с выраженным косметическим эффектом, снижение послеоперационных осложнений, ранняя реабилитация и другие факторы делают оперативные вмешательства через лапароскопические доступы операциями выбора в лечении ГПОД и их осложнений.[12][14][15][19][20]
Прогноз. Профилактика
Прогноз заболевания простой: чем раньше оно обнаружено, установлен диагноз и проведено лечение, тем его проще лечить, и, соответственно, улучшаются результаты терапии. Чем выше стадия заболевания и больше осложнений, тем хуже отдалённые результаты: меньше выживаемость.
Пациенты с диагностированной ГПОД подлежат диспансерному (динамическому) наблюдению у врача-гастроэнтеролога. Людям с таким диагнозом врачи рекомендуют:
- правильное питание — в обязательном порядке показано соблюдение специальной диеты, предполагающей исключение продуктов питания, которые способствуют раздражению кишечника;
- соблюдение рационального режима питания — приём пищи небольшими порциями каждые несколько часов;
- избегание резких наклонов вперёд и резких изменений положения тела (по возможности) — все эти движения могут вызвать или усилить боли в области грудины и изжогу;
- избегание поднятия тяжестей — не следует поднимать тяжести более 5 кг;
- строго избегать тугого затягивания пояса и ношения сдавливающей живот одежды — это может увеличить давление в брюшной полости;
- регулярное выполнение упражнений лечебной физкультуры для укрепления мышечного корсета и восстановления тонуса диафрагмы;
- вечерний приём пищи не позже, чем за 2,5-3 часа до сна;
- нормализация стула, избегание запоров и диареи, которые приводят к повышению внутрибрюшного давления и образованию ГПОД;
- употребление нерафинированного растительного масла (по одной чайной ложке) до и после приёма пищи;
- проведение курсового лекарственного лечения ГПОД;
- при неэффективности или усилении симптомов заболевания, а также появлении осложнений проводить оперативное лечение.
Источник
