Грыжа лечение в армавире

Выхождение органов брюшной полости через природные или приобретённые отверстия в брюшине называется грыжей живота.
Основная причина развития грыж живота — нарушение равновесия между внутрибрюшным давлением и способностью стенок живота ему противодействовать. Общие факторы образования грыж принято делить на две группы:
- Предрасполагающие факторы. К ним относят особенности конституции человека, сложившиеся на основе наследственных или приобретённых свойств. Это, прежде всего, наследственная предрасположенность к образованию грыж, а также типовые, половые и возрастные различия в строении тела. Например, изменения в брюшной стенке, связанные с беременностью, тяжёлым физическим трудом, при нарушении питания (ожирение или истощение).
- Производящие факторы, способствующие повышению внутрибрюшного давления или его резким колебаниям. Например, поднятие груза, кашель при хронических заболеваниях лёгких, продолжительные запоры, затруднение мочеиспускания при аденоме предстательной железы.
Взаимодействие указанных факторов определяет локализацию и характер образующейся грыжи. Также нередки случаи послеоперационной грыжи брюшной полости.
Как правило, развитие грыжи происходит постепенно. В начальной стадии заболевания больной ощущает незначительные тянущие боли в области формирующейся грыжи, усиливающиеся при повышении внутрибрюшного давления (при поднятии тяжестей, кашле, акте дефекации и др.). Боли постепенно усиливаются, и через определённый период времени в зоне их локализации больной (или врач) обнаруживает небольшое опухолевидное образование круглой или овальной формы, появляющееся при физическом напряжении и исчезающее при принятии горизонтального положения.
Болевые ощущения в начальной стадии заболевания, когда происходит растяжение интактной брюшины с формированием грыжевого мешка, достаточно интенсивны, но не достигают остроты, характерной для ущемления. По мере увеличения грыжевого выпячивания боли становятся слабее и даже полностью исчезают. В последующем, при длительном существовании грыжи и больших её размерах, при скользящих и рецидивирующих грыжах они вновь становятся постоянным симптомом и основной жалобой больных. Болевой синдром возникает в момент выхождения грыжи и полностью проходит после её вправления. Чем больше грыжевое выпячивание, тем более значительные неудобства оно причиняет при ходьбе и физической работе, резко ограничивает трудоспособность и создаёт не только физические, но и психологические проблемы в повседневной жизни.
При сформировавшейся грыже основным симптомом заболевания становится появление опухолевидного образования. Характерный признак — изменение его размеров. Оно увеличивается в вертикальном положении, при кашле и натуживании, а в горизонтальном положении или при ручном вправлении уменьшается или даже совсем перестаёт определяться.
Устранить грыжу и предотвратить возможные осложнения можно только хирургическим путём.
Наиболее опасное осложнение грыжи, угрожающее жизни больного и требующее немедленного хирургического вмешательства – ущемление. Под ущемлением понимают внезапное или постепенное сдавление какого-либо органа брюшной полости (грыжевого содержимого) в грыжевых воротах, приводящее к нарушению его кровоснабжения и в конечном итоге к некрозу.
Ущемлению могут подвергаться различные органы, составляющие грыжевое содержимое. Чаше всего ущемлённой оказывается тонкая кишка или прядь большого сальника, реже — участок поперечной ободочной или сигмовидной кишки. Крайне редко ущемляются органы, расположенные мезоперитонеально: восходящая кишка, мочевой пузырь, матка и её придатки и др. Наиболее опасно ущемление кишки, поскольку оно чревато её некрозом, развитием тяжёлой странгуляционной кишечной непроходимости и перитонита.
Основные виды грыж
Пупочные грыжи
Пупочные грыжи у взрослых обычно бывают приобретёнными и могут иметь значительные размеры. Характерно существенное преобладание размеров грыжевого выпячивания над диаметром грыжевых ворот, в результате чего создаются предпосылки для ущемления внутренних органов.
Паховые грыжи
Паховые грыжи составляют 75—80% общего количества грыж. Основная причина образования паховых грыж — слабость задней стенки пахового канала. Паховые грыжи диагностируют преимущественно у мужчин (90%). Это связано с тем, что паховый канал у женщин уже и длиннее, чем у мужчин, имеет щелевидную форму, лучше укреплён мышечными и сухожильными слоями. Основные разновидности представлены косыми и прямыми паховыми грыжами.
Косая паховая грыжа выходит через наружную паховую ямку, в составе элементов семенного канатика, покрытых наружной семенной фасцией, проходит паховый канал, выходит через наружное отверстие пахового канала и может опускаться в мошонку, растягивая её. Такую грыжу называют пахово-мошоночной.
Прямая – проходит только через наружное отверстие пахового канала. Прямая грыжа всегда лежит медиальнее семенного канатика, который имеет нормальный размер, не связан с грыжей и только прилежит к ней. Пульсация нижней надчревной артерии определяется кнаружи от грыжевых ворот.
Прямые грыжи нередко бывают скользящими и содержат стенку мочевого пузыря. Кроме болей в области грыжи, чувства неудобства при движении и опухолевидного образования, таких больных могут беспокоить дизурические явления.
Бедренные грыжи
Бедренные грыжи выходят через бедренный канал и располагаются ниже проекции паховой связки. Они составляют 5% всех наружных грыж живота. Бедренные грыжи значительно чаще встречают у женщин, что обусловлено особенностями строения таза. Бедренные грыжи чаще, чем паховые, представляют трудности для диагностики и чаще ущемляются. В процессе своего формирования бедренная грыжа проходит три стадии:
- начальная — грыжевое выпячивание не выходит за пределы внутреннего бедренного кольца;
- канальная — грыжевое выпячивание располагается около сосудистого пучка, не выходит за пределы поверхностной фасции и не проникает в подкожную жировую клетчатку скарповского треугольника;
- полная — когда грыжа проходит весь бедренный канал, его внутреннее и наружное отверстия и выходит в подкожную клетчатку бедра; эту стадию грыжи обнаруживают чаще всего.
Послеоперационные грыжи
Послеоперационные грыжи выходят из брюшной полости в области послеоперационного рубца и располагаются чаще на передней брюшной стенке, реже — в поясничной области. Чаще всего они возникают после экстренных лапаротомий по поводу воспалительных заболеваний органов брюшной полости и ранений.
Послеоперационные грыжи часто бывают обширных и гигантских размеров и иногда причиняют больным, среди которых много молодых пациентов, не меньшие физические и душевные страдания, чем те заболевания, по поводу которых их оперировали. Беспокоят боли в животе, запоры, невозможность заниматься физическим трудом, эстетический дискомфорт. Грыжевые ворота располагаются в области послеоперационного рубца, они образованы разошедшимися, рубцово изменёнными краями мышц и апоневроза. Наружные покровы послеоперационной грыжи представлены рубцовой тканью, интимно сращённой с грыжевым мешком и кожей. Они бывают настолько истончены, что может быть видна перистальтика кишечника. Рубцы брюшной стенки подвержены мацерации и изъязвлению.
Лечение
Консервативное лечение грыжи невозможно. Оперативное лечение называют грыжесечением. Она включает следующие этапы:
- рассечение тканей над грыжевым мешком;
- выделение грыжевого мешка до шейки;
- вскрытие грыжевого мешка и вправление содержимого в брюшную полость;
- прошивание, перевязка грыжевого мешка у шейки и его отсечение;
- пластика грыжевых ворот местными тканями или аллопластическими материалами
Сетка протеза служит каркасом для прорастания соединительной тканью, по прочности равной или превосходящей прочность апоневроза. Наиболее широко используемые синтетические материалы — полиэстер, политетрафторэтилен, полипропилен. Нетканные пластины из пористого политетрафторэтилена максимально инертны к тканям организма, их можно располагать даже интраперитонеально без риска вызвать спаечный процесс. Закрытие грыжевых ворот аллопластическим материалом называют ненатяжной герниопластикой.
Шаблонное использование одного типа вмешательства неприемлемо для клинической практики. Например, хорошо зарекомендовавшие себя с точки зрения отдалённых результатов методы ненатяжной герниопластики не показаны детям, опасны при ущемлённых грыжах из-за возможности инфицирования сеток, стоимость операции вдвое выше, чем при традиционном грыжесечении. Видеоэндоскопические операции требуют применения общего обезболивания, соответствующего технического оснащения, специальной подготовки операционной бригады, невозможны при ущемлённых и рецидивных грыжах. Выбор метода может быть ограничен возрастом и сопутствующими заболеваниями пациента, состоянием тканей брюшной стенки и величиной грыжевого дефекта. Приоритет следует отдать наиболее простому и наименее травматичному вмешательству, с помощью которого можно надёжно ликвидировать дефект брюшной стенки.
Источник
Демин Никита Валерьевич
кандидат медицинских наук, уролог-андролог, детский хирург, доцент кафедры эндоурологии РУДНИ
Оглавление
1) Методики [1]
2) Преимущества [2]
3) Получите медицинскую помощь [3]
4) Этапы лечения [4]
5) Подходы к герниопластике [5]
…
Оглавление
- Методики
- Преимущества
- Получите медицинскую помощь
- Этапы лечения
- Подходы к герниопластике
- Причины рецидива
Паховая грыжа – наиболее частая патология. У мальчиков паховая грыжа встречается значительно чаще, чем у девочек. В 10% случаях грыжа может быть двусторонней.
Методики оперативного лечения:
- полостная операция. Паховое грыжесечение
- лапароскопическая операция. Лапароскопическая герниорафия
“Паховая грыжа у детей связана с незаращением влагалищного отростка брюшины, который к моменту рождения ребенка должен быть полностью облитерирован. Основное отличие этой патологии у детей то, что она носит врожденный характер. При сохранении сообщения на уровне семенного канатика, возникает паховая грыжа, а при более низком незаращении вагинального отростка брюшины – пахово-мошоночная грыжа. У девочек паховая грыжа имеет такой же механизм возникновения, что и у мальчиков, но чаще встречается с двух сторон. Данный вид патологии подлежит обязательному оперативному лечению, так как, достаточно часто, может возникнуть грозное осложнение – ущемление. У девочек может происходить ущемление яичника в паховом канале. Современные подходы к оперативному лечению подразумевают перевязку, пересечение влагалищного отростка брюшины на уровне глубокого пахового кольца.”
Преимущества оперативного лечения у доктора Демина:
- превосходный результат
- отличный косметический результат
- современное оснащение
- применение лапароскопических малоинвазивных методик
Как получить медицинскую помощь
| Бесплатная медицинская помощь | Платная медицинская помощь |
|---|---|
| Направление по ОМС (обязательное медицинское страхование) | Платная медицинская помощь согласно прейскуранту медицинских услуг |
| ДМС (добровольное медицинское страхование) |
Как пройти лечение:
- Запись на прием. По телефону (89031830141), запись на прием с сайта, по E-mail.
- Консультация. Очно.
- Госпитализация и сбор анализов. Сбор необходимых анализов и подготовка к операции.
- Оперативное лечение. Полостная операция. Лапароскопическая герниорафия.
- Выписка. Рекомендации в послеоперационном периоде.
Паховая грыжа, как и грыжа любой другой локализации, лечится исключительно хирургическими методами. Все консервативные методики, которые существуют на сегодняшний день и предполагают, например, ношение бандажа, не дают возможности избавиться от грыжи или предотвратить возможное развитие осложнений.

Хирургическое лечение же предполагает выполнение открытой операции на паховом канале. Выполняется оперативное вмешательство, как правило, под местной анестезией с применением седативных препаратов, которые помогают лучше подготовить пациента к оперативному лечению и улучшить переносимость вмешательства.
Общая анестезия применяется исключительно редко по двум причинам:
- она несет куда большие риски для пациента по сравнению с местным обезболиванием, которого зачастую оказывается достаточно для проведения лечения;
- при выполнении операции нередко врачи просят пациента натужиться для определения грыжевого мешка и его последующего иссечения. Естественно, что сделать это можно только в том случае, если пациент находится в сознании.
Подходы к герниопластике
Собственно оперативное вмешательство предполагает:
- рассечение кожи и подкожно-жировой клетчатки в области грыжевого мешка;
- иссечение грыжевого мешка и возвращение его содержимого в брюшную полость;
- укрепление стенки пахового канала.
Классической методикой предполагается создание двойной складки апоневроза поперечной мышцы живота. Иными словами формируется как бы два слоя фиброзной ткани в области задней стенки пахового канала, которая считается наиболее слабой и чаще всего является местом образования грыжевых ворот.
Одной из главных задач оперативного лечения является недопущение рецидива грыжи, а добиться этого удается не всегда, особенно при использовании классических методик. Именно поэтому сегодня более распространенным является подход к лечению с использованием специальных искусственных сеток. Изготовленные из тефлона или других полимеров, они имеют мелкоячеистую структуру, помещаются в паховый канал и играют роль его задней стенки.
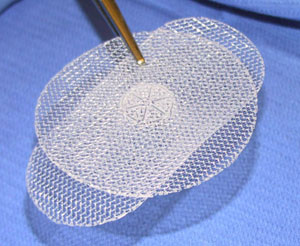
Синтетическая сетка не воспринимается организмом, как чужеродное тело, а потому не отторгается. Она довольно быстро обрастает соединительной тканью и позволяет значительно укрепить паховый канал даже при выраженной слабости мышц передней брюшной стенки.
Рецидивы после операции
Рецидивы после оперативного вмешательства могут быть связаны с:
- несоблюдением рекомендаций в раннем послеоперационном периоде. Если пациент начинает вставать на следующий день после операции или поднимать значительные тяжести через неделю после нее, то это ведет к значительному увеличению вероятности рецидива, поскольку рана не успевает зажить, а повышение уровня внутрибрюшного давления способствует формированию новой паховой грыжи. После операции в течение трех-четырех месяцев рекомендуют полностью воздерживаться от физических нагрузок;
- несоблюдение диеты после операции (употребление продуктов, которые способствуют газообразованию, ведет к выраженному повышению внутрибрюшного давления);
- сохранению основной причины, которая привела к появлению грыжи, и может стать причиной ее рецидива, несмотря на проведенную операцию. Речь идет, прежде всего, о хроническом кашле или постоянных запорах.
Несмотря на то, что после операции возможно возникновение рецидива, ее проведение необходимо все больным с выраженной и прогрессирующей паховой грыжей, поскольку:
- только операция позволяет избавиться от грыжи;
- операция позволяет предупредить возможные осложнения, в частности, ущемление грыжевого содержимого в грыжевых воротах;
- эффективность оперативного лечения является достаточно высокой.
Источник
Уважаемый пациент!
Если вам назначено оперативное вмешательство, для проведения которого необходима анестезия, вы должны внимательно изучить данную информацию.
Помните: при несоблюдении рекомендаций проведение анестезии, а следовательно и операции, будет невозможен. 
Если для обеспечения операции, которую планирует Ваш хирург, необходима общая АНЕСТЕЗИЯ (обезболивание), важно понимать, что анестезия – не просто защита от боли. В задачу анестезиолога входит контроль и управление всеми жизненно-важными функциями – дыханием, кровообращением, обменом веществ – в условиях чрезвычайной для организма ситуации, связанной с операцией. Поэтому вопросы, которые будет задавать анестезиолог, осматривая Вас накануне операции, коснутся самых разных сторон Вашего состояния и жизни.
В этом разделе вы найдете АНКЕТУ пациента, вы можете скачать ее на странице ниже, просьба откровенно ответить на все вопросы, указанные в анкете. Любая информация имеет для нас только медицинское значение, а поэтому сокрытие ее бессмысленно и опасно.
В зависимости от вида операции и Вашего состояния анестезиолог выберет тот или иной вид анестезии, оптимально отвечающий требованиям Вашей безопасности. Хирург просит Вашего согласия на операцию и фиксирует его в истории болезни; точно так же анестезиолог должен получить Ваше согласие на выбранный им вид анестезии и те процедуры, которые будут при этом необходимы.
Помните, что в клинике Вы попадаете в руки опытной операционной бригады из 4-5 человек, включая вашего хирурга и анестезиолога. Наша клиника располагает медицинским оборудованием последнего поколения, отвечающая всем современным стандартам медицинской помощи, позволяет осуществлять точный контроль и управление всеми жизненноважными функциями организма (сердечно-сосудистой, дыхательной, нервной систем во время и после операции).
Современные препараты, которые применяются в нашей клинике, позволяют максимально снизить, а в большинстве случаев полностью убрать неприятные ощущения при оперативном вмешательстве организма.
Перед проведением операции вам необходимо пройти обследование. Ниже мы указали стандартные предоперационные исследования. Но вы должны понимать, что, учитывая клиническую ситуацию, список может быть расширен!
Итак, перед операцией вы должны иметь на руках следующие результаты исследований:
- общий анализ крови с лейкоформулой
- биохимический анализ крови: глюкоза крови на тощак, белок, мочевина, креатинин, АЛТ, АСТ, общий, прямой билирубин, амилаза
- фенотип
- МОР, гепатит В, гепатит С
- коагулограмма (АЧТВ, МНО, ПТИ, фибриноген)
- общий анализ мочи
- консультация кардиолога
- консультация терапевта
- УЗИ сердца
- УЗИ сосудов нижних конечностей (по рекомендации анестезиолога) после 60 лет, либо независимо от возраста при наличии сопутствующей (кардиологической, неврологической, пульмонологической и т.д.) патологии
Важным требованием перед проведением общей анестезии является воздержание от приема пищи и жидкости как минимум 6 (шести) часов до анестезии. В длительном голодании перед операцией нет необходимости.
Что еще разрешается или, наоборот, запрещается перед операцией:
- прием пищи и жидкостей (соки, вода, чай, кофе и др) прекратить за 6 часов до операции
- выполнить гигиенические процедуры (вечером, накануне операции)
- не употреблять алкогольные напитки в течение 3 суток перед анестезией, по возможности отказаться от курения
- если Вы регулярно принимаете лекарства (например, от повышенного давления, их рекомендуется принять не менее, чем за 6 часов до процедуры с небольшим количеством (50-100 мл) воды или рассосать под языком).
- так же просим Вас при подготовке к наркозу не пользоваться перед операцией косметикой и снять украшения, часы, которые могут помешать контролю за Вашим состоянием во время операции
- пожалуйста, не приезжайте за рулем самостоятельно
- украшения и ценные вещи оставьте дома
- ваша одежда должна быть удобной, не стеснять движения
После операции
В течение 24 часов после анестезии НЕЛЬЗЯ:
- Принимать алкогольные напитки и не назначенные лекарства
- Управлять транспортными средствами, работать с механизмами или выполнять опасную работу
- По возможности не принимать ответственные решения, подписывать важные документы


Источник
