Формирующая грыжа опто хиазмальной цистерны
Оптико-хиазмальный арахноидит – базальный менингоэнцефалит средней черепной ямки, при котором поражаются зрительные нервы и хиазма. Основные проявления патологии – боль в области глазницы, ухудшение зрения, общая слабость, повышенная зрительная утомляемость. Диагностика базируется на проведении офтальмоскопии, периметрии, визометрии, исследовании реакции зрачков на свет и краниографии. Консервативная терапия оптико-хиазмального арахноидита включает назначение антибиотиков, глюкокортикостероидов, антигистаминных средств, витаминов группы В и С. При низкой эффективности медикаментозного лечения осуществляется оперативное вмешательство.
Общие сведения
Оптико-хиазмальный арахноидит – наиболее распространённая форма воспаления паутинной оболочки, при которой патологический процесс локализируется в области основания головного мозга. Согласно статистическим данным, в 60-80% случаев причиной развития заболевания становится наличие хронических очагов инфекции в области придаточных синусов носа. В 10-15% установить этиологию болезни не удается, такие варианты рассматриваются как идиопатические. Ученые изучают роль аутоиммунных механизмов в возникновении арахноидита. Патология с одинаковой частотой встречается среди лиц мужского и женского пола. Базальный менингоэнцефалит распространён повсеместно.

Оптико-хиазмальный арахноидит
Причины оптико-хиазмального арахноидита
Ведущее значение в развитии данной патологии отводится воспалению околоносовых пазух. Инфекционные агенты (вирусы, микроорганизмы) попадают в черепную коробку через естественные отверстия синусов. Реже появление симптомов оптико-хиазмального арахноидита связано с острым течением отита, мастоидита. Основные этиологические факторы болезни:
- Черепно-мозговая травма. Внутричерепные повреждения потенцируют образование фиброзные спаек в области арахноидеи. Из-за появления первых симптомов спустя некоторое время после ЧМТ взаимосвязь между травмой и арахноидитом не всегда прослеживается.
- Нейроинфекции. Воспаление паутинной оболочки головного мозга обусловлено внутричерепными осложнениями, развивающимися на фоне гриппа, ангины, туберкулёза. Симптомы болезни часто диагностируют у больных нейросифилисом. Причина фиброзирующей формы – длительная персистенция вируса гриппа в ликворе.
- Множественный склероз. Это аутоиммунная патология, при которой поражается миелиновая оболочка нервных волокон не только головного, но и спинного мозга. Патологические изменения наиболее выражены в участке зрительного перекреста и перивентрикулярном пространстве больших полушарий.
- Врождённые пороки. Аномалии строения зрительного канала и костных стенок орбиты способствуют проникновению инфекции во внутричерепную полость. Это приводит к развитию очаговой симптоматики и рецидивирующему течению болезни.
Патогенез
В основе механизма развития лежит воздействие инфекционного агента (чаще – вирусной природы) на мозговые оболочки. В первую очередь поражается паутинная оболочка, а следом за ней и мягкая. Изменения в структуре нервной ткани сильнее выражены в зоне хиазмы и прилежащих зрительных нервов. Из-за локального воспаления расширяются сосуды, увеличивается их проницаемость. Наблюдается повышенная экссудация и формирование клеточных инфильтратов в зоне оболочек мозга. Затем возникают циркуляторные расстройства, провоцирующие нарастание гипоксических проявлений и развитие аллергических реакций.
Со временем воспалительный процесс приводит к фибропластическим изменениям арахноидеи в области зрительного перекрёста и оптических нервов. Разрастание соединительной ткани обуславливает формирование обширных синехий между твёрдой и паутинной оболочками. Помимо фиброзных тяжей образуются кисты, полости которых заполнены серозным содержимым. Выделяют множественные мелкие или единичные крупные кистозные образования. Кисты могут окружать хиазму со всех сторон, приводить к сдавливанию зрительных нервов. Компрессия нервов является основной причиной их дегенеративно-дистрофических изменений, а в последующем – атрофии.
Классификация
Различают острое и хроническое течение заболевания. К хроническому варианту относят наследственную семейную атрофию зрительных нервов (амавроз Лебера). Прослеживается чёткая генетическая предрасположенность к развитию этой формы болезни. Согласно клинической классификации принято рассматривать 3 типа оптико-хиазмального арахноидита, в симптоматике которых доминируют следующие признаки:
- Синдром ретробульбарного нерва. Наиболее распространённый вариант течения. Возможно одностороннее или асимметричное снижение зрения. Патология сопровождается фасцикулярным сужением зрительных полей.
- Кистозные образования. Клинические проявления имитируют симптомы опухоли оптико-хиазмальной зоны. Увеличение кист в объёме способствует компрессии структур мозга. Если размер патологических образований небольшой, симптоматика отсутствует.
- Осложнённый застой диска зрительного нерва. Данная форма болезни встречается крайне редко. Признаки воспаления отсутствуют, нарастание отека свидетельствует о повышении внутричерепного давления. Вторично в патологический процесс вовлекается внутренняя оболочка глазного яблока.
Симптомы оптико-хиазмального арахноидита
Для патологии характерно острое начало. Пациенты предъявляют жалобы на двухстороннее ухудшение зрения, сильную головную боль, которая не купируется приемом анальгетиков. Возникает повышенная утомляемость при выполнении зрительных нагрузок (чтение книг, работа за компьютером, просмотр фильмов). Прогрессирование заболевания приводит к сильной боли в окологлазничной области, иррадиирующей в лоб, переносицу, надбровные зоны, виски. Болевой синдром может локализироваться непосредственно в орбите.
Больные отмечают, что острота зрения снижается очень быстро. При тяжелом течении зрительная дисфункция достигает максимума уже через несколько часов, но чаще этот процесс занимает 2-3 дня. Постепенно из зрительного поля выпадают отдельные участки. Зрачки могут быть разного размера. У пациентов страдает цветоощущение, особенно – восприятие красного и зеленого цвета. В этот временной промежуток могут возникать диспепсические расстройства (тошнота, рвота). В дальнейшем острый процесс сменяется хроническим. При сопутствующем поражении черепных нервов снижается обоняние. Из-за нарушения иннервации лицевого нерва визуализируется опущение латерального уголка глаза или рта.
При распространении зоны поражения на гипоталамическую область больные страдают частыми вегетососудистыми кризами, нарушается терморегуляция, наблюдаются судорожные подергивания мышц. Отмечается повышенная потливость, жажда, субфебрилитет, нарушения сна. В отличие от острого процесса, при хроническом течении патологии симптоматика нарастает постепенно. Некоторые пациенты отмечают, что после проведения диагностической цистернографии зрение восстанавливается на короткий промежуток времени.
Осложнения
Распространённое осложнение патологии – атрофия зрительного нерва. У больных существует высокая вероятность дислокации структур головного мозга. При увеличении кистозных образований наблюдается компрессия мозговой ткани и очаговая симптоматика. Распространение патологического процесса на другие оболочки мозга становится причиной менингита, менингоэнцефалита. При осложненном течении возможно формирование внутричерепных абсцессов. При вторичном поражении желудочков мозга возникает вентрикулит. Пациенты входят в группу риска развития острого нарушения мозгового кровообращения.
Диагностика
На ранних стадиях постановка диагноза затруднена. Поскольку наиболее частой причиной патологии является поражение околоносовых синусов, на этапе первичной диагностики проводится рентгенография. Для большей информативности выполняется МРТ пазух. При этом удаётся выявить небольшую пристеночную отечность слизистой оболочки клиновидного синуса и поражение задних ячеек решетчатого лабиринта. Инструментальные методы диагностики включают:
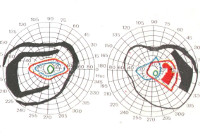
- Периметрию. Обнаруживается сегментарное или концентрическое сужение поля зрения в сочетании с двухсторонними ограничениями или гемианопсиями в височных отделах. Если заболевание протекает по типу ретробульбарного неврита, у больных наблюдаются центральные скотомы.
- Визометрию. Диагностируется прогрессирующее снижение остроты зрения. Характер поражения симметричный с обеих сторон. Исключением является ретробульбарная форма, при которой поражен один глаз либо оба, но асимметрично.
- Офтальмоскопию. Визуализируются отек и гиперемия диска оптического нерва. При повышенном внутричерепном давлении ДЗН имеет застойный вид. Зона отека распространяется на перипапиллярную область сетчатой оболочки и область желтого пятна.
- Исследование зрачковой реакции. В начале развития менингоэнцефалита реакция зрачков вялая. Прогрессирование болезни приводит к тому, что зрачковая реакция отсутствует. Визуально может определяться мидриаз или анизокория.
- Краниография. При хронической форме заболевания отмечается утолщение стенки турецкого седла. Шишковидное тело становится обызвествленным. Нарастают признаки внутричерепной гипертензии. У детей раннего возраста отмечается незначительное расхождение черепных швов.
- Пневмоцистернография. Методика позволяет изучить характер изменений в хиазмальной цистерне. Выявляются спайки, одиночные или множественные кисты. Для улучшения визуализации в полость цистерны вводится воздух.
При односторонней форме патологии обследование пациента необходимо повторить через 1-2 недели из-за высокого риска отсроченного поражения второго глаза. Также для болезни характерно явление «мигрирующих дефектов», при котором отельные изменения поля зрения определяются в других участках.
Лечение оптико-хиазмального арахноидита
При остром течении болезни назначается медикаментозное лечение. Продолжительность консервативной терапии составляет 3-6 месяцев. После купирования острого процесса показана физиотерапия. При помощи электрофореза вводятся препараты кальция, витамин РР. Эффективно применение иглорефлексотерапии продолжительностью 10 сеансов. Для устранения симптоматики оптико-хиазмального арахноидита назначают:
- Антибиотики. Используются антибактериальные средства цефалоспоринового ряда. Дополнительно могут применяться сульфаниламиды. Продолжительность антибиотикотерапии не должна превышать 5-7 дней.
- Гормональные средства. Глюкокортикостероиды (преднизолон) показаны при остром процессе или тяжелом течении заболевания. Со временем гормоны заменяют нестероидными противовоспалительными средствами.
- Поливитаминные комплексы. При оптико-хиазмальном арахноидите рекомендовано применение витаминов группы С, В. Введение глюкозы с аскорбиновой кислотой следует чередовать с никотиновой кислотой.
- Антигистаминные препараты. Н2-гистаминоблокаторы используются при аллергическом или токсико-инфекционном происхождении менингоэнцефалита. Дополнительно с гипосенсибилизирующей целью назначаются препараты кальция.
- Дезинтоксикационную терапию. Показана в случае развития воспаления на фоне внутричерепной инфекции. Применяются растворы глюкозы, реополиглюкина, гемодеза. Путь введения – внутривенно капельно.
- Гипотензивную терапию. С целью снижения внутричерепного давления при признаках гипертензии вводятся осмоактивные вещества.
При отсутствии эффекта от медикаментозной терапии показано проведение люмбальной пункции с введением кислорода в оптико-хиазмальную цистерну. Цель данной манипуляции – разрушить соединительнотканные сращения. Хирургическое лечение арахноидита сводится к рассечению спаек и удалению кист в области хиазмальной цистерны и у основания мозга. Оперативное вмешательство противопоказано при менингеальной симптоматике, плеоцитозе или признаках отека ДЗН. С целью профилактики рецидива заболевания в послеоперационном периоде назначается противовоспалительная терапия. Для контроля эффективности лечения выполняют спинномозговую пункцию. Лечение проводится совместно офтальмологом и неврологом. Требуется консультация нейрохирурга.
Прогноз и профилактика
Исход оптико-хиазмального арахноидита определяется степенью тяжести и характером течения заболевания. При лёгком течении болезни прогноз благоприятный, поскольку зрительные нарушения мало выражены. Прогрессирование патологии может привести к стойкой потере зрения. Специфические профилактические меры не разработаны. Неспецифическая профилактика направлена на своевременное лечение инфекций головного мозга и воспаления околоносовых синусов. При возникновении симптоматики в отдаленном периоде после ЧМТ пациент должен состоять на диспансерном учете у невропатолога.
Источник
Оптико-хиазмальный арахноидит. Причины. Симптомы. Диагностика. Лечение
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Оптикохиазмальный арахноидит, в сущности, является внутричерепным осложнением какой-либо инфекции, проникающей к базальным мозговым оболочкам, облегающим зрительный перекрест. Наиболее частой причиной возникновения оптико-хиазмального арахноидита является вяло текущий воспалительный процесс в клиновидной пазухе.
Способствующим фактором являются аномалии соотношения этих пазух и зрительных каналов. Оптико-хиазмальный арахноидит, по определению А.С.Киселева и соавт. (1994), представляет собой наиболее частую форму арахноидита основания головного мозга, в клинической картине которого преобладают нарушения зрения. При оптико-хиазмальном арахноидите имеет место диффузный продуктивный процесс в базальных оболочках головного мозга и прилегающих зонах вещества головного мозга с преимущественным поражением базальных цистерн головного мозга, оболочек зрительных нервов и зрительного перекреста. Таким образом, понятие оптико-хиазмального арахноидита объединяет две нозологические формы – ретробульбарный неврит и собственно неврит зрительных нервов в области их перекреста, причем в таком варианте первичным патологическим процессом выступает арахноидит, а вторичным – неврит зрительных нервов.
[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Что вызывает оптикохиазмальный арахноидит?
По данным многих авторов, оптико-хиазмальный арахноидит относится к полиэтиологичным заболеваниям, среди которых отмечаются такие, как общие инфекции, заболевания околоносовых пазух, ЧМТ, семейная предрасположенность и др. По данным О.Н.Соколовой и соавт. (1990), от 58 до 78% всех случаев оптикохиазмального арахноидита обусловлены инфекционно-аллергическими процессами с преимущественным вовлечением в них околоносовых пазух.
Полиэтиологичность оптико-хиазмального арахноидита обусловливает и разнообразие патологических форм, которыми проявляется это заболевание, а также и патологических процессов, лежащих в его основе. Большое значение в этом отношении придают аллергии, аутоиммунным процессам, ЧМТ, наличию фокальной инфекции, по тем или иным причинам имеющей доступ к мозговым оболочкам основания черепа. Результатом действия указанных факторов является возникновение воспалительных пролнферативно-продуктивных процессов в оболочках головного мозга и спинно-мозговой жидкости, являющихся одновременно питающей средой и защитным барьером для головного мозга. Изменение метаболизма в указанных средах способствует возникновению сенсибилизации к образующимся катаболитам (аутоантигенам), нарушающим внутриклеточный метаболизм и приводящим к распаду нервных клеток. Продукты распада вещества и оболочек головного мозга замыкают порочный круг, усиливая общий патологический процесс, доводя его иногда до состояния необратимости. Поскольку основные аллергические процессы развиваются в паутинной оболочке, именно ее можно считать основным субстратом, на котором возникают и развиваются патогенетические механизмы оптико-хиазмального арахноидита.
Возникновение церебральных арахноидитов теснейшим образом связано с состоянием иммунной системы организма. Так, Н.С.Благовещенская и соавт. (1988) установили, что при риногенных церебральных арахноидитах возникают значительные изменения иммунологических показателей клеточного и гуморального иммунитета, сопровождающиеся вторичной иммунной депрессией или иммунодефицитным состоянием. Большую роль в этом играет вирусная инфекция. Так, было установлено, что поражение нервной системы может возникать не только при остром заболевании гриппом, но и вследствие субклинических его форм, выражающихся в длительном пребывании вируса в спинно-мозговой жидкости. По данным В.С.Лобзина (1983), именно последний факт является причиной возникновения так называемых фиброзирующих арахноидитов, могущих играть решающую роль в возникновении оптико-хиазмального арахноидита «неясной этиологии».
Определенное значение в развитии оптико-хиазмального арахноидита, по мнению многих авторов, может иметь наследственная предрасположенность к данному заболеванию, либо конкретная его форма в виде синдрома Лебера – двустороннее снижение остроты зрения, центральная скотома, отек диска зрительных нервов с последующей полной атрофией зрительных нервов.
Симптомы оптико-хиазмального арахноидита
Основным симптомом оптико-хиазмального арахноидита является резкое, часто быстро наступающее нарушение зрения на оба глаза, обусловленное битемпоральной гемианопсией, характерной для поражения центральной части зрительного перекреста. Наряду с понижением остроты зрения и изменения его полей, при оптико-хиазмальном арахноидите страдает и цветоощущение, особенно на красный и зеленый цвет. При оптико-хиазмальном арахноидите практически всегда имеются те или иные признаки воспаления на глазном дне.
При оптико-хиазмальном арахноидите нередко наблюдается невыраженная неврологическая и эндокринная симптоматика. Периодически возникает слабая или умеренная головная боль, некоторые диэнцефальные, гипоталамические и гипофизариые симптомы, такие как повышенная жажда, потливость, субфебрилитет, нарушение углеводного обмена, ритмичности в чередовании сна и бодрствования и др. Усиление головных болей свидетельствует о дальнейшем распространении воспалительного продуктивно-пролиферативного процесса на оболочки головного мозга с образованием в них спаек и кист, нарушающих ликвородинамику. При этом может возникать и повышение внутричерепного давления.
Диагностика оптико-хиазмального арахноидита
Диагностика, как правило, в начальной стадии оптико-хиазмального арахноидита затруднительна. Однако подозрение на наличие оптико-хиазмального арахноидита должна вызвать жалоба больного, страдающего какой-либо формой воспалительного процесса в околоносовых пазухах, на снижение остроты и «объема» зрения. Такой больной должен срочно пройти тщательное комплексное оториноларингологическое, офтальмологическое и неврологическое обследование При обзорной рентгенокраниографии могут выявляться признаки повышения внутричерепного давления, а при рентгенографии, КТ, МРТ околоносовых пазух – наличие в них патологических изменений, среди которых значимыми для установления диагноза оптико-хиазмального арахноидита являются даже небольшой пристеночный отек слизистой оболочки клиновидной пазухи или легкая вуаль задних ячеек решетчатого лабиринта. Наиболее ценным диагностическим методом является пневмоцистернография, с помощью которой возможно обнаружение кистозно-слипчивого процесса в области базальных цистерн головного мозга, в том числе и цистерне зрительного перекреста, при поражении которой она либо полностью не заполняется воздухом, либо чрезмерно расширена. Метод КТ позволяег выявить деформации различных отделов субарахноидального пространства, возникающие вследствие образования кист и спаек в цистерне перекреста, а также наличие гидроцефалии, а МРТ – структурные изменения ткани головного мозга.
Дифференциальную диагностику оптико-хиазмального арахноидита проводят с опухолями гипофиза и хиазмально-селлярной области, при которых самым частым симптомом, так же как и при оптико-хиазмальном арахноидите, является битемпоральная гемианопсия. Для гемиапопсий опухолевой природы, в отличие от оптико-хиазмального арахноидита, характерна четкость их контуров и не характерно появление центральной скотомы. Оптико-хиазмальный арахноидит дифференцируют также от аневризм сосудов артериального круга большого мозга, расположенных над клиновидной пазухой, при которых могут наблюдаться парацентральные гемианопсические выпадения. Указанные изменения полей зрения бывает трудно отличить от парацентральных скотом, которые при оптико-хиазмальном арахноидите встречаются в 80-87% случаев. Оптико-хиазмальный арахноидита в острой стадии следует дифференцировать также от тромбоэмболии пещеристого синуса и других объемных процессов в области зрительного перекреста и основания черепа.
[11], [12], [13], [14], [15], [16]
Что нужно обследовать?
Как обследовать?
Какие анализы необходимы?
Лечение оптико-хиазмального арахноидита
Методы лечения больных с оптико-хиазмальным арахноидитом определяются его этиологией, локализацией первичного очага инфицирования, стадией заболевания, глубиной патоморфологических изменений как в самой структуре зрительных нервов, так и в окружающих зрительный перекрест тканях, общим состоянием организма, его специфической (иммунной) и неспецифической резистентностью. Как правило, в дебютной стадии заболевания применяют неоперативное лечение; при отсутствии эффекта или если первичный очаг инфекции определен, неоперативное лечение сочетают с хирургическим, например при хроническом этмоидите или сфеноидите – вскрытие указанных синусов и ликвидация патологического содержимого.
Неоперативное лечение в острой стадии: антибиотики, сульфаниламиды, десенсибилизирующие препараты, иммунокорректоры и иммуномодуляторы, дегидратационные методы, ангионротекторы, антигиноксанты, витамины группы В, нейротропные средства. Применение биостимуляторов, стероидных препаратов и протеолитиков в острой стадии не рекомендуется в связи с риском генерализации процесса. Эти средства применяют в хронической стадии или в послеоперационном периоде, когда налажен эффективный отток из синуса. Их назначение показано для предотвращения интенсивного рубцевания тканей в области оперативного вмешательства. Для достижения ббльшего эффекта некоторые авторы рекомендуют проводить интракаротидное введение соответствующих антибиотиков.
При достижении положительной динамики, наряду с продолжением комплексного противовоспалительного лечения, целесообразно назначение нейропротекторов и препаратов, улучшающих нервную проводимость. Положительные результаты получены от применения метода чрескожной электрической стимуляции зрительных нервов. Перспективными методами неоперативного лечения оптико-хиазмального арахноидита являются ГБО и методы экстракорпоральной терапии, в частности плазмаферез, УФО-аутогемотерапия.
При хроническом оптико-хиазмальном арахноидите для рассасывания спаек в оптико-хиазмальной области целесообразно применение протеолитических ферментов комплексного действия. К таковым относятся лекозим, в состав которого входят активные протеолитические вещества папайи, химопапаин, лизоцим, и набор протеиназ.
При неэффективности медикаментозного лечения некоторые авторы рекомендуют применять рентгенотерапию, фокусированную па оптико-хиазмальную область, введение в субарахноидальную область воздуха. В целом, при неоперативном лечении больных с оптико-хиазмальным арахноидитом улучшение зрения наступает в 45% случаев, перед остальными больными встает вопрос о хирургическом лечении, в противном случае они обречены на прогрессирующее снижение остроты зрения, вплоть до слепоты. По данным разных авторов, в результате хирургического лечения при различных формах оптико-хиазмального арахноидита в среднем у 25% больных, являющихся инвалидами по зрению, наступает улучшение зрения, из них у 50% – частичная трудовая реабилитация. Оптимальным сроком для хирургического лечения являются первые 3-6 мес после начала снижения остроты зрения, поскольку в эти сроки уже становится ясным, является ли неоперативное лечение эффективным или нет. Нейрохирургическому лечению обычно подлежат больные с остротой зрения ниже 0.1. Целью операции является освобождение зрительных нервов и зрительного перекреста от арахноидальных спаек и кист.
Хирургическое лечение оптико-хиазмального арахноидита. В комплексном лечении больных с оптико-хиазмальным арахноидитом важное значение имеет санация хронических очагов инфекции. В отношении санации околоносовых пазух существуют две точки зрения. Согласно первой, вскрытию подлежат все околоносовые пазухи, в которых лишь заподозрено наличие даже самого минимального указания на патологический процесс. В таких случаях Л.С.Киселев и соавт. (1994) рекомендуют проводить полисинусотомию путем эндоназального вскрытия решетчатого лабиринта, верхнечелюстной пазухи через средний носовой ход и клиновидную пазуху транссептально. Согласно второй точке зрения, вскрытию подлежат лишь те околоносовые пазухи, в которых обнаружены признаки гнойного воспаления. Опыт последних лет показывает, что предпочтение следует отдавать превентивному вскрытию всех околоносовых пазух даже при отсутствии в них признаков какой-либо формы воспаления. О пользе этой методики говорят факты того, что даже вскрытие заведомо нормальной клиновидной пазухи и других околоносовых пазух приводит к улучшению зрения. Вероятно, это обусловлено не только случайным «попаданием» в латентный очаг инфекции, но и в разгрузочном гуморальном эффекте, возникающем в результате появления во время операции неизбежного кровотечения, прерывания гемато- и лимфогенных путей циркуляции инфекции, разрушения барьеров, обусловливающих застойные явления в оптико-хиазмальной области.
В послеоперационном периоде больным назначают антибактериальную, дегидратационную и десенсибилизирующую терапию, применяют протеолитические ферменты и комплексное антиневритическое лечение. После тщательного гемостаза пазухи рыхло тампонируют, применяя тампоны, пропитанные взвесью соответствующего антибиотика и сульфаниламида в стерильном вазелиновом масле. На следующий день часть наиболее легко извлекаемых тампонов удаляют, остальные извлекают через 2 сут. В последующем пазухи промывают различными антисептиками с последующим введением в них различных средств, ускоряющих эпителизацию пазухи и минимизирующих рубцевание ее внутренней поверхности. Основное неоперативное лечение против оптико-хиазмального арахноидита, проводимое офтальмологами, начинают через 3-4 нед после операции на околоносовых пазухах. Однако, но нашему мнению, оно должно начинаться через 2-3 дня после удаления последних тампонов из оперированных синусов.
Источник статьи: https://ilive.com.ua/health/optiko-hiazmalnyy-arahnoidit-prichiny-simptomy-diagnostika-lechenie_109896i15951.html
Источник
