Диафрагмальная грыжа внутриутробная операция

Врожденная диафрагмальная грыжа — порок развития, связанный с выходом органов брюшной полости через дефект в диафрагме в грудную клетку. Данная патология влечет за собой развитие легочной гипоплазии из-за сдавления легочной паренхимы, что приводит к развитию дыхательной недостаточности после рождения и высокой неонатальной смертности. Ранняя хирургическая коррекция данного порока позволяет частично устранить последствия данного порока и уменьшить количество летальных исходов среди новорожденных, но существует и иной, более эффективный способ коррекции этой патологии. В данной статье мы рассмотрим способ внутриутробной коррекции дефекта с помощью баллонной окклюзии трахеи.
В норме закрытие плевроперитонеального отверстия, соединяющего грудную и брюшную полость, должно произойти на восьмой неделе гестации. Одновременно происходит развитие кишечника плода, его удлинение и ротация. Если по каким-то причинам закрытие отверстия в диафрагме не состоялось, петли кишечника выходят в грудную клетку.
Охарактеризовать диафрагмальные грыжи можно по нескольким параметрам. Выделяют ложные и истинные диафрагмальные грыжи. Ложные диафрагмальные грыжи формируются в результате нарушения соединения зачатков диафрагмы между собой. Истинные диафрагмальные грыжи связаны с нарушением процесса формирования диафрагмальных мышц. Также в зависимости от локализации дефекта выделяют:
- Диафрагмально-плевральные (ложные и истинные);
- Парастернальные;
- Френоперикардиальные;
- Грыжи пищеводного отверстия.
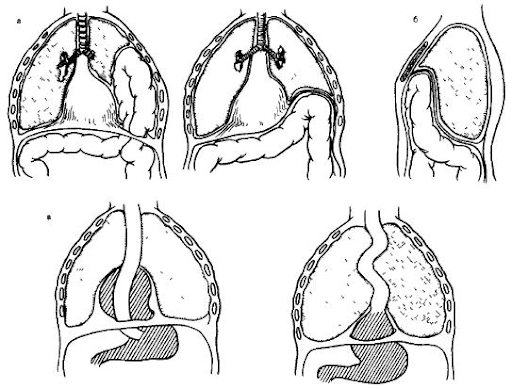
Рисунок 1 | а — диафрагмально-плевральные грыжи (истинная и ложная), б — парастернальная грыжа, в — грыжи пищеводного отверстия (параэзофагеальная, эзофагеальная)
Наиболее часто у детей встречаются диафрагмально-плевральные грыжи и грыжи пищеводного отверстия диафрагмы. Парастернальные грыжи встречаются редко, еще реже — френоперикардиальные. Грыжевое содержимое зависит от локализации дефекта; наиболее часто наблюдается выход петель кишечника, участка печени. Грыжа пищеводного отверстия диафрагмы часто сопровождается смещением желудка вверх и его расположением рядом с пищеводом.
Врожденные диафрагмальные грыжи сопровождаются легочной гипоплазией, степень развития которой влияет на выживаемость детей с данным пороком. Внутриутробная компрессия легких, связанная с выходом в грудную клетку содержимого брюшной полости, замедляет их развитие. Также происходит нарушение дыхательных движений плода из-за механического сдавления, в результате чего уменьшается количество бронхиальных ветвей и альвеол, поражается сосудистая сеть легких.
Внутриутробная коррекция дефекта заключается во введении баллона в трахею плода с помощью фетоскопа. Прежде чем подробно рассмотреть данный метод коррекции, необходимо вспомнить физиологию дыхательной системы плода. В норме легкие плода продуцируют жидкость на протяжении всего периода гестации и выделяют ее через верхние дыхательные пути в амниотическую жидкость. Определенный объем жидкости необходим для стимуляции местных факторов роста. С помощью баллона, установленного в трахее, уменьшается отток продуцируемой жидкости, следовательно, стимуляция факторов роста усиливается.
Вмешательство предпочтительно проводить между 26–30 неделями гестации, т. к. введение баллона раньше этого срока может повлечь за собой повреждение трахеи. Фетоскоп вводится в амниотическую полость и подводится ко рту плода, избегая плаценты. Далее его вводят в ротовую полость и продвигаются вдоль гортани, трахеи до бифуркации, после чего баллон раздувается с помощью введения 0,8 мл физиологического раствора. После того как врач убедится в правильной позиции баллона посредством фетоскопии или УЗИ, устройство отсоединяется от микрокатетера. После оценки состояния плода и матери фетоскоп извлекается, и процедура считается завершенной. Беременная женщина находится под наблюдением в стационаре первые 24–48 часов с непрерывным мониторингом состояния плода, далее контроль состояния плода и положения баллона производится каждые две недели до родов.
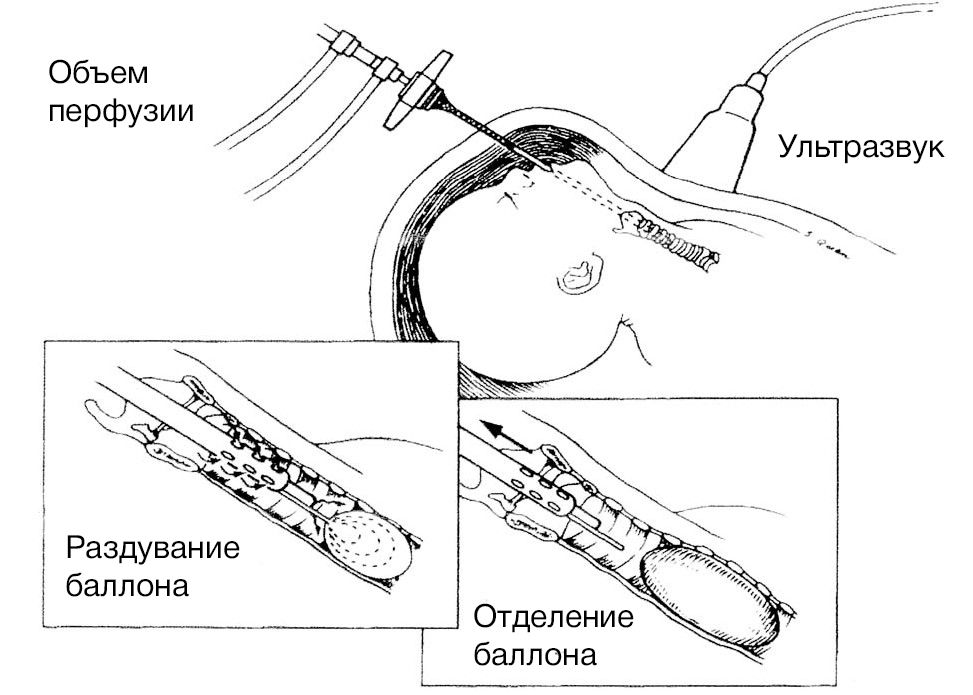
Рисунок 2 | Методика введения баллона с помощью фетоскопа

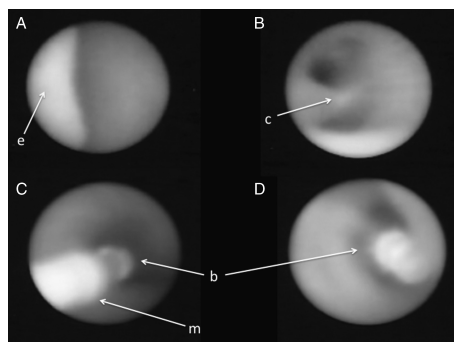
Рисунок 3 | Техника баллонной окклюзии трахеи на 26 неделе гестации. А — надгортанник плода (е), В — бифуркация трахеи (с), С — баллон (b) c микрокатетером (m), D — баллон (b) после раскрытия.
Удаление баллона производится на 34 неделе с помощью повторной фетоскопии или прокола баллона под контролем УЗИ.
В течение четырех-восьми недель легкое усиленно развивается, значительно увеличивается в размере, вытесняя органы брюшной полости. Таким образом, одновременно достигается уменьшение гипоплазии легкого и вправление грыжевого содержимого.
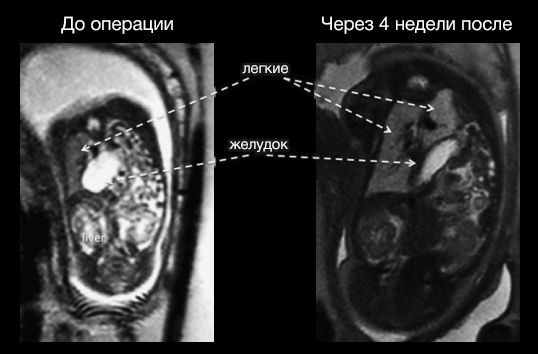
Рисунок 4 | МРТ до проведения процедуры (слева) и спустя 4 недели после установки баллона (справа).
Преимущество метода баллонной окклюзии трахеи перед постнатальным оперативным вмешательством подтверждено многими исследованиями. Отмечается высокая выживаемость по сравнению с «выжидательной» тактикой; процент легочной гипоплазии среди детей с дородовым вмешательством ниже, а оценка по шкале Апгар на 1 и 5 минуте выше, чем у детей без коррекции порока. Учитывая, что врожденная диафрагмальная грыжа связана с высоким уровнем неонатальной смертности, данный метод коррекции является наиболее перспективным.
Источники:
- Э.М. Колесников. Диагностика и лечение диафрагмальных грыж у детей: учебно-методическое пособие/ Минск: БГМУ, 2014.
- Ю.Ф.Исаков. Хирургические болезни детского возраста. Учебник в 2т. / Москва – ГЭОТАР-МЕДИА, 2004. – Т.1.
- Неонатология. Национальное руководство. Москва – ГЭОТАР-МЕДИА, 2009.
- Павличенко М.В., Косовцова Н.В., Маркова Т.В. Опыт баллонной окклюзии трахеи при вторичной гипоплазии легких у плодов с врожденной диафрагмальной грыжей. Российский вестник акушера-гинеколога, 2018.
- Ruano R, Yoshisaki CT, da Silva MM, Ceccon ME, Grasi MS, Tannuri U, Zugaib M. A randomized controlled trial of fetal endoscopic tracheal occlusion versus postnatal management of severe isolated congenital diaphragmatic hernia. Ultrasound in Obstetrics and gynecology 2012; Vol. 39
- Ruano R, Ali RA, Patel P, Cass D, Olutoye O, Belfort MA. Fetal endoscopic tracheal occlusion for congenital diaphragmatic hernia: indications, outcomes, and future directions. OBSTETRICAL AND GYNECOLOGICAL SURVEY. Vol. 69
Нашли опечатку? Выделите фрагмент и нажмите Ctrl+Enter.
Источник
источник
Исход врожденной диафрагмальной грыжи. Сочетанная патология при диафрагмальной грыже.
Пренатальное консультирование семей с диафрагмальной грыжей у плода принципиально отличается от постнатальных консультаций, поскольку в общей структуре исходов беременностей при этом пороке, надолю благоприятных исходов приходится не более 10%. Так, по данным Российского мультицентрового исследования, при ДГ, выявленной пренатально, выжили ли шь 2 (7,1 %) ребенка из 28. В 64,3% наблюдений семьи приняли решение в пользу прерывания беременности независимо от наличия или отсутствия сочетанных аномалий развития и/или ХА. В оставшейся группе в 17,8% случаев беременность закончилась срочными родами, в 14,3% -преждевременными родами, в 3,6% – антенатальной гибелью плода. Из 9 детей, родившихся живыми, 3 умерли до операции, 6 были оперированы. После хирургической коррекции погибли 4 детей из 6. Только 2 ребенка были живы на момент сбора катамнестических данных.
Печальные результаты исходов при врожденной диафрагмальной грыже диктуют необходимость расширения комплекса обследований плода с целью уточнения постнатального прогноза. В настоящее время большое значение в клинической практике уделяется изучению возможных прогностических факторов и дополнительных методов исследования плода при ДГ. Некоторые авторы выделяют главные и второстепенные прогностические факторы. К главным, по их мнению, относятся объем легких, вычисленный пренатально, характер дыхательных движений и характеристики кривых скоростей кровотока в легочных артерии и вене; к второстепенным -расположение грыжи, наличие печени в грудной полости, присоединение многоводия, а также раннее обнаружение порока. Это мнение, безусловно, заслуживает внимания, хотя до сих пор окончательный перечень основных прогностических пренатальных факторов при ДГ не установлен.
Одним из основных неблагоприятных факторов, влияющих на исход при диафрагмальной грыже, является наличие сочетанных аномалий развития или другой патологии. По нашим данным, в такой ситуации большинство пациенток приняли решение о прерывании беременности по медицинским показаниям. В 6% от общего количества пациенток с сочетанными ДГ наступила антенатальная гибель, в 19% -дети родились живыми, но погибли до операции в связи с респираторными проблемами. В 13% случаев ДГ сочеталась только с задержкой внутриутробного развития. Эти дети были оперированы, но умерли в связи с развитием легочной недостаточности и послеоперационными осложнениями (кишечная непроходимость). Таким образом, все случаи сочетания ДГ с пороками развития других органов и систем, а также с задержкой развития плода, имели неблагоприятный исход.
При изолированных диафрагмальных грыжах прогноз для жизни представляется более благоприятным. В отличие от группы с сочетанными изменениями среди пациенток с изолированными ДГу плода при пролонгировании беременности не было ни одного случая антенатальной гибели. Все новорожденные были оперированы, т. е. доля детей, дожившихдо операции, при изолированной ДГ была в 2 раза больше, чем при сочетанной ДГ (соответственно 25 и 13%). После операции умер 1 ребенок в связи с послеоперационными осложнениями, развившимися на 9-е сутки, что существенно ниже, чем при сочетанных ДГ (соответственно 8 и 13% в общей структуре перинатальных исходов). В отличие от случаев сочетанной ДГ, при изолированных ДГ 17% беременностей закончились благополучно: 2 ребенка живы и на момент сбора данных здоровы. По данным литературы, в зарубежных клиниках этот показатель существенно выше, варьирует от 28 до 50% и в среднем составляет 37%.
Большое значение для точного составления прогноза при диафрагмальной грыже имеет срок пренатального выявления этого порока. Раннее выявление ДГ позволяет не только более полно обследовать пациентку, но дает возможность семье принять взвешенное решение о прерывании или пролонгировании беременности. По нашим данным, в группе, где диагноз был поставлен до 24 нед, в 85% случаев беременность была прервана по медицинским показаниям по сравнению с 40% в группе с поздней диагностикой ДГ. Законодательство нашей страны позволяет прервать патологическую беременность в любом сроке, поэтому такая разница в показателях, по нашему мнению, связана исключительно с ранним выявлением ДГ. Чем больше времени до родов остается у родителей на раздумья, тем более сложным представляется решение о пролонгировании беременности. Груз моральной ответственности за нездорового будущего ребенка, а также материальные затраты необходимые на лечение становятся основными причинами решения о прерывании беременности. Следовательно, срок пренатальной диагностики порока принципиально влияет на исходы беременностей.
Помимо отсутствия сочетанной патологии и срока выявления диафрагмальной грыжи, важное значение при прогнозировании возможных до- и послеоперационных осложнений имеет пренатальная оценка состояния легких, поскольку именно респираторные проблемы стоят на первом месте в перечне причин, приводящих к летальным исходам при ДГ.
Легочная гипоплазия при диафрагмальной грыже возникает в результате сдавления развивающихся легких плода смещенными в грудную полость брюшными органами. Возникновение ДГ приводит не только куменьшению объема функционально полноценной легочной паренхимы, но и к нарушению всех трех стадий (железистая, каналикулярная, альвеолярная) формирования легких плода. Гипоплазия легких при ДГ характеризуется уменьшением количества бронхиальных ветвей и альвеол, а также поражением сосудистой сети легких. Количество ветвей легочной артерии не соответствует количеству бронхов, артерии имеют меньший диаметр и более толстую мышечную стенку.
В настоящее время предпринимаются различные попытки дородовой оценки состояния легких. Прежде всего, следует обращать внимание на размеры грыжи и, соответственно, на объем функционирующей легочной ткани, а также на срок первого обнаружения ДГ.
Очевидно, что пренатальное ультразвуковое исследование не позволяет достоверно оценить размеры грыжевого выпячивания. Косвенным признаком значительных размеров грыжи и, соответственно, неблагоприятного постнатального прогноза может служить наличие печени в грудной клетке. Тем не менее, поданным К. Heling и соавт., корреляция между положением печени и исходом беременности не выявлена.
Величина грыжи – это не единственный фактор, влияющий на состояние ткани легких. Фактор времени также оказывает действие на постнатальный прогноз. Чем дольше незрелые легкие плода находятся под давлением смещенных органов, тем хуже прогноз, поскольку это создает неблагоприятные условия для их развития и созревания. Поданным G. Sharland и соавт., показатели смертности при ДГ коррелируют с временем обнаружения порока. При ранней (до 25 нед) диагностике ДГ выжили только 33% новорожденных, при поздней манифестации порока и, соответственно, поздней диагностике – 67%. Однако некоторые авторы не подтверждают эти закономерности. По данным К. Heling и соавт., при ранней (22-27 нед) диагностике ДГ выживаемость составила 80%.
При составлении постнатального прогноза при пренатально выявленной диафрагмальной грыже многие исследователи наибольшее значение придают оценке объема легких. Этот показатель тесно связан с площадью легкого, которую можно оценить при поперечном сканировании грудной клетки. В конце 90-х годов для оценки постнатального прогноза было предложено использование индекса, отражающего степень гипоплазии легких. Для его вычисления значение двух взаимно перпендикулярных диаметров легкого с противоположной от грыжи стороны следует перемножить, и результат разделить на значение окружности головы. По данным G. Lipshutz и соавт., при значении индекса< 0,6 в 100% исходы были летальными, тогда как при его значении >1,4 все плоды выжили. По данным J. Deprest и соавт., основным прогностическим критерием по легочной гипоплазии является значение индекса менее 1 при наличии смещения печени в грудную клетку. Некоторые авторы опровергают значение этого параметра. Так, в исследованиях К. Heling и соавт. при индексе менее 1,0 смертность составила 25% вместо ожидаемой 100%, а при индексе 1,4 выживаемость не превысила 40% вместо ожидаемой 100%. Так или иначе, до сегодняшнего дня этот индекс остается одним из основных прогностических пренатальных критериев, однако поиски дополнительных эхографических маркеров несостоятельности легких при ДГ продолжаются.
Несколько лет назад были предприняты попытки найти корреляцию между повышением индекса резистентности в легочной артерии и развитием гипоплазии легких и легочной гипертензией в неонатальном периоде. Известно, что причинами повышения давления в системе легочной артерии при ДГ является уменьшение количества легочных сосудов и объема капиллярного русла, а также повышенная резистентность аномально толстой мышечной артериальной стенки. Еще в начале 90-х годов были проведены исследования, демонстрирующие связь между гипоплазией легких, вызванной ДГ, и появлением реверсного кровотока в легочных венах. Несмотря на очевидную связь сосудистого компонента и постнатальных легочных осложнений, допплерографическая оценка кровотока в легочных артерии и венах при ДГ не нашла широкого распространения в связи с низкой воспроизводимостью и значительными погрешностями при пренатальном исследовании.
Недостаточно эффективной оказалась и оценка активности дыхательных движений плода. В 1993 г. Н. Fox и соавт. показали, что при наличии ДГ у плода и регистрации движения жидкости через полость носа и рта прогноз для жизни лучше, чем при отсутствии таких движений. Движение жидкости можно оценить с помощью цветового допплеровского картирования (ЦДК). Изменение амплитуды коррелирует с частотой гипоплазии легких и ухудшает прогноз для жизни, однако оценка этого параметра достаточно субъективна, поэтому он также не нашел применения в клинике.
Косвенным признаком постнатального неблагополучия при диафрагмальной грыже у плода может служить присоединение многоводия. Возникновение многоводия при ДГ можно объяснить сдавлением пищевода и, соответственно, нарушением процесса глотания вод плодом. Кроме того, глотание меняется при перемещении в грудную полость желудка или его части. При наличии многоводия летальность в постнатальном периоде может достигать 89%, тогда как при его отсутствии – составляет около 50%.
>>мой комментарий – мне врачи говорили шансы 50/50, приведенная здесь статистика звучит страшнее как то
Источник
Советы при врожденной диафрагмальной грыже
1. Какие типы врожденной диафрагмальной грыжи наиболее распространены?
Известны 3 типа диафрагмальной грыжи — заднебоковая (грыжа Бохдалека (Bochdalek)), парастернальная (грыжа Морганьи) и центральная (френо-перикардиальная)). Грыжа Бохдалека — наиболее частый вариант, она встречается в 80% случаев. Вследствие заднебокового дефекта диафрагмы кишечник перемещается в грудную клетку, легкое сдавливается и развивается его гипоплазия.
2. Какова клиническая картина врожденной диафрагмальной грыжи?
Основной симптом врожденной диафрагмальной грыжи — нарушения дыхания. С рождения или в первые часы жизни у новорожденного возникает тяжелая одышка, втяжение межреберий на вдохе, цианоз. При объективном осмотре выявляется резкое ослабление дыхательных шумов на стороне поражения. Топы сердца лучше выслушиваться па противоположной ему стороне. Из-за того, что новорожденный дышит с усилием, воздух проникает в кишечник. Последний расширяется и еще больше нарушает дыхание.
Предоставленная естественному течению диафрагмальная грыжа приводит к смещению средостения, нарушению венозного возврата и сердечного выброса.
3. Что подтверждает диагноз диафрагмальной грыжи?
Диагноз диафрагмальной грыжи подтверждается обнаружением на рентгенограмме грудной клетки в прямой проекции множественных петель кишечника, наполненных газом, на стороне грыжи. Однако, если рентгенография делается до того, как воздух проник в кишечник, выявляются только смещение средостения, необычное расположение сердца и затемнение в одной половине грудной клетки.
Для подтверждения диагноза рентгенографию повторяют после введения через пазогастральный зонд воздуха или контрастного вещества.
4. Какие пороки развития сопутствуют врожденной диафрагмальной грыже?
В 50% случаев диафрагмальной грыжи имеются сопутствующие пороки развития. При множественных тяжелых сопутствующих пороках выживает менее 10% больных. В случаях, когда врожденная диафрагмальная грыжа выявляется еще во внутриутробном периоде (до 25 недель беременности), пороки развития часто бывают потенциально смертельными.
Кроме незавершенного поворота кишечника и гипоплазии легких, особенно часто встречаются пороки сердца (63%), далее по частоте следуют пороки мочевых путей и половых органов (23%), желудочно-кишечного тракта (17%), центральной нервной системы (14%) и дополнительные пороки легких (5%).
Врожденная диафрагмальная грыжа слева
5. Какие терапевтические мероприятия должны предшествовать транспортировке ребенка и операции?
Возможно, самой простой и наиболее эффективной паллиативной мерой является декомпрессия желудка путем постановки пазогастрального зонда. Она предотвращает дальнейшее растяжение кишечника и улучшает легочную вентиляцию. Эндотрахеальная интубация позволяет обеспечить адекватную легочную вентиляцию и оксигенацию. Кроме того, она также предотвращает дальнейшее растяжение кишечника.
Так как гипоплазия легких предрасполагает к их баротравме, давление на вдохе не должно превышать 30 мм ртутного столба. Адекватность ИВЛ обеспечивают за счет увеличения частоты дыхания до 40-60 в 1 минуту. Кроме того, необходимо обеспечит венозный доступ, достаточное введение жидкости и коррекцию ацидоза.
6. Что такое период мнимого благополучия?
В то время как 65% детей с врожденной диафрагмальной грыжей рождаются мертвыми или умирают вскоре после рождения, у 25% этот порок развития диагностируется после 28 дней жизни. Дети, у которых симптомы врожденной диафрагмальной грыжи развиваются после первых 24 часов жизни, выживают почти в 100%. Тяжесть нарушений дыхания зависит от степени гипоплазии легких. Отсутствие или слабая выраженность дыхательных нарушений у новорожденного свидетельствует о достаточном, совместимом с жизнью объеме легких.
Период мнимого благополучия — это тот отрезок времени, в течение которого у новорожденного вентиляция легких и оксигенация остаются адекватными без интенсивной терапии. Несмотря па последующую декомпенсацию, наличие этого периода свидетельствует о совместимой с жизнью функции легких.
7. Каковы принципы хирургической коррекции врожденной диафрагмальной грыжи?
До операции необходимо добиться стабилизации состояния ребенка. Оптимальный срок операции не установлен. Врожденная диафрагмальная грыжа вызывает физиологические нарушения в легких, которые сами по себе восстановление целости диафрагмы не устраняют, так что нет необходимости производить ее экстренно. В кооперативном исследовании современного состояния проблемы хирургической коррекции врожденной диафрагмальной грыжи Кларк с соавторами установили, что средний возраст, в котором она производилась, превышал 1 сутки жизни.
В случаях, когда применялась экстракорпоральная мембранная оксигенация, возраст составил 170 часов, в остальных — 73 часа. Применяют как трансабдоминальный, гак и трансторакальный доступ. Трансабдоминальный доступ предпочтителен по следующим соображениям:
(1) он облегчает возвращение внутренних органов в брюшную полость;
(2) позволяет устранить дефект диафрагмы при достаточном обзоре и без натяжения;
(3) облегчает выявление и коррекцию сопутствующих пороки развития, в том числе нарушающих проходимость кишечника и
(4) если первоначальные размеры брюшной полости недостаточны, чтобы вместить внутренние органы, позволяет увеличить их или создать грыжевой мешок брюшной стенки с помощью лоскута-протеза.
Трансторакальный доступ используют в основном при рецидивирующей диафрагмальной грыже и у детей старше 1 года.
8. Каково самое опасное осложнение врожденной диафрагмальной грыжи? Устранимо ли оно, и как?
При врожденной диафрагмальной грыже одно или оба легких гипопластичны. Их кровеносная система развита недостаточно. Артерии имеют утолщенный мышечный слой и обладают повышенной реактивностью. Без коррекции врожденной диафрагмальной грыжи у ребенка быстро возникает персистирующий фетальный тип кровообращения, что представляет собой наиболее опасное осложнение.
Персистирование фетального тина кровообращения обусловлено длительным повышением давления в легочной артерии. Происходит сброс крови, минуя легкие (право-левый шунт). Неоксигенированная кровь возвращается в большой круг кровообращения через открытый артериальный проток и открытое овальное окно. Персистирование фетального типа кровообращения приводит к гипоксемии, глубокому ацидозу и шоку. Пусковым механизмом его формирования является ацидоз, гиперкапния и гипоксия, оказывающие на кровеносные сосуды легких резкое сосудосуживающее действие.
Для предотвращения развития персистирующего фетального типа кровообращения используют следующие мероприятия:
а) Мониторинг оксигенации крови или взятие проб артериальной крови на предуктальном (из артерий правой руки) и постдукталыюм (из артерий ног) уровне, выявляющий сброс неоксигепироваппой крови в большой круг кровообращения.
б) Оптимальный для предотвращения гиперкапнии режим ИВЛ с высокой частотой дыхания и низким давлением на вдохе; достаточное введение седативных препаратов, при необходимости — применение миорелаксантов.
в) Адекватную искусственную вентиляцию легких газовой смесыо с высоким, как правило 100%, содержанием кислорода, позволяющую избежать гипоксемии.
г) Восстановление перфузии тканей путем достаточного введения электролитных растворов или крови, инотропных препаратов и бикарбоната натрия, устраняющее метаболический ацидоз.
Если эти мероприятия не дают эффекта, их дополняют введением препаратов, расширяющих артерии малого круга кровообращения (окись азота путем ингаляции, внутривенно присколин (priscoline) или простогландина E2); высокочастотной искусственной вентиляцией легких и, наконец, прибегают к экстракорпоральной мембранной оксигенации. Кроме того, осложнения включают баротравму легких и пневмоторакс и кровотечение, особенно при использовании экстракорпоральной мембранной оксигенации.
9. Каков уровень выживаемости при врожденной диафрагмальной грыже?
Общий уровень выживаемости — 60%. Уровень выживаемости определяется, в основном, степенью гипоплазии легких и наличием тяжелых сопутствующих пороков развития. У детей, не имевших в первые дни жизни тяжелых нарушений дыхания, уровень выживаемости приближается к 100%. В тех клиниках, где применяются такие методы интенсивной терапии, как экстракорпоральная мембранная оксигенация или ингаляции окиси азота, уровень выживаемости не выше, чем в остальных.
В Мичиганском университете (University of Michigan) после введения в практику экстракорпоральной мембранной оксигенации общий уровень выживаемости снизился с 75% до 59%. При использовании специальных критериев для группы больных, которым она проводилась, установлено, что этот метод повышает на 27% выживаемость больных, ранее считавшихся неизлечимыми.
10. Играют ли какую-либо роль в лечении врожденной диафрагмальной грыжи внутриутробные вмешательства?
Пока внутриутробная хирургическая коррекция врожденной диафрагмальной грыжи не вышла за рамки эксперимента. В 1997 г в проспективном исследовании установлено, что она не улучшает прогноза по сравнению с общепринятой постнатальной хирургической коррекцией. Его авторы считают, что коррекцию пренатально диагностированной врожденной диафрагмальной грыжи надо производить постнатально, так как открытая внутриутробная хирургическая коррекция не улучшает исхода и не повышает выживаемости.
– Также рекомендуем “Советы при опухоли брюшной полости у детей – Вильмса и нейробластомы”
Оглавление темы “Советы при хирургических болезнях.”:
- Советы при эмпиеме плевры
- Советы при раке легкого
- Советы при выявлении очага в легком
- Советы при расслаивающейся аневризме аорты
- Советы при стенозе привратника у ребенка
- Советы при непроходимости кишечника у новорожденных и грудных детей
- Советы при атрезии заднего прохода
- Советы при атрезии пищевода и трахеопищеводном свище
- Советы при врожденной диафрагмальной грыже
- Советы при опухоли брюшной полости у детей – Вильмса и нейробластомы
Источник
