Черепно мозговая грыжа наиболее часто локализуется в

Черепно-мозговые грыжи.
Врожденным пороком развития являются черепно-мозговые грыжи, которые встречаются с частотой 1:4000-5000 новорожденных. Эта форма порока развития формируется на 4-м месяце внутриутробного развития. Она представляет собой грыжевое выпячивание в области костного дефекта, который может быть различным по своему размеру и форме. Локализуются грыжи обычно в местах соединения костей черепа: между лобными костями, у корня носа, около внутреннего угла глаза (передние грыжи), в области соединения теменных костей и затылочной кости (задние грыжи). Чаще других встречаются передние черепно-мозговые грыжи. По локализации наружного отверстия грыжевого канала они дифференцируются на носолобные, носорешетчатые и носоглазничные. Задние черепно-мозговые грыжи разделяются на верхние и нижние в зависимости от того, где расположен дефект в затылочной области: выше или ниже затылочного бугра. Кроме названных вариантов черепно-мозговых грыж, иногда выявляются так называемые базальные грыжи, при которых имеется дефект костей основания черепа на дне передней или средней черепных ямок, и грыжевой мешок выпячивается в полость носа или носоглотки. Редко встречаются черепно-мозговые грыжи в области сагиттального шва.
Основными формами черепно-мозговых грыж являются: 1) менингоцеле, при которой грыжевой мешок представлен кожей и измененными мягкой и паутинными оболочками, твердая мозговая оболочка обычно не принимает участия в образовании грыжевого выпячивания, а фиксируется к краям дефекта кости; содержимым грыжевого мешка при этом является ЦСЖ; 2) ме-нингоэнцефалоцеле – грыжевой мешок составляют те же ткани, а содержимое его, кроме ЦСЖ, составляет и ткань мозга; 3) менингоэнцефалоцистоцеле – грыжевое выпячивание, в которое, кроме тех же тканей, вовлекается и часть расширенного желудочка мозга. Из перечисленных трех форм черепно-мозговых грыж чаше встречается менингоэнцефалоце-ле, нередко именуемое как энцефалоцеле. При гистологическом изучении грыжевого мешка и его содержимого выявляются утолщение и уплотнение (фиброз) мягкой и паутинной оболочек, резкая атрофия и перерождение оказавшейся в грыжевом мешке мозговой ткани.
Поверхность грыжевого выпячивания может быть покрыта неизмененной кожей или истонченной, рубцово-измененной кожей, имеющей синеватую окраску. Иногда уже при рождении ребенка в центре грыжи имеется ликворный свищ. Нередко в первые годы жизни ребенка размеры грыжевого выпячивания значительно увеличиваются, при этом его кожные покровы истончаются и изъязвляются. Возможен и разрыв грыжевого мешка с массивной ликвореей, опасной для жизни. К тому же изъязвления на поверхности грыжевого мешка и ликворные свищи зачатую инфицируются, что может обусловить развитие гнойного менинигоэнцефалита. Грыжевое выпячивание бывает на ножке (заужено в основании) или же имеет широкое основание. В последнем случае оно нередко пульсирует, а при натуживании ребенка – напрягается. При пальпации грыжевое выпячивание может быть различной плотности, эластичным, флюктуирующим.
Передние черепно-мозговые грыжи вызывают обезображивание лица, деформацию глазниц, носа, при этом нередко отмечаются уплощенная широкая переносица, неправильное расположение глазных яблок, нарушение бинокулярного зрения. При назоорбитальных грыжах, как правило, выявляются деформация и непроходимость слезно-носового канала, часто развиваются конъюнктивит, дакриоцистит. Базальные черепно-мозговые грыжи, располагающиеся в полости носа или носоглотки, по внешнему виду напоминают полипы. Если грыжевой мешок находится в одной половине носа, возникает искривление носовой перегородки; при этом дыхание затруднено, речь невнятная с носовым оттенком.
Очень крупные менингоэнцефалоцеле (есть описание передней черепно-мозговой грыжи диаметром 40 см) обычно сопровождаются выраженной мозговой патологией, и новорожденные в таких случаях оказываются нежизнеспособными. Судьба остальных больных, как правило, зависит от размеров и содержимого грыжевого выпячивания, а также возможности оперативного лечения этого порока развития. Дети нередко испытывают головную боль, головокружение. Очаговая мозговая симптоматика может отс>тствовать или быть умеренно выраженной, однако возможны и очаговые неврологические симптомы, в частности центральные парезы, гиперкинезы, расстройства координации движений и пр., признаки недостаточности функций черепных нервов (I, II, VI, VII, VIII, XII). Возможны эпилептические пароксизмы, отставание умственного развития.
Черепно-мозговые грыжи могут сочетаться с другими врожденными аномалиями: микроцефалией, краниостенозом, гидроцефалией, микрофтальмией, эпикантусом, врожденным птозом верхнего века, аномалией развития сетчатой оболочки глаза и зрительных нервов, колобомами (дефекты тканей глазного яблока), врожденным гидрофтальмом, краниоспинальными аномалиями, расщеплением дужек позвонков.
Фанни Э. Морон, Michael C. Morriss, Джереми Дж. Джонс и Джил В. Хантер
Менингоэнцефалоцеле



Назоорбитальная (фронто-этмоидальная) грыжа.



Назо – этмоидальная грыжа.

Менингоцеле.


Источник
Черепно-мозговая грыжа — довольно редкий порок развития (встречается у 1 из 4000—8000 новорожденных), при котором через дефекты в костях черепа пролабируют оболочки мозга, а иногда и его вещество. Возникновение черепно-мозговых грыж связывают с нарушением развития черепа и мозга в ранних стадиях эмбрионального периода, когда происходит закладка мозговой пластинки и замыкание ее в мозговую трубку. Среди причин, вызывающих черепно-мозговые грыжи, отмечают инфекционные и другие заболевания матери во время беременности. Большое значение придают наследственности.
Черепно-мозговые грыжи делят на:
- передние,
- сагиттальные (свода черепа),
- задние и
- грыжи основания черепа (базилярные).
При базилярных, наиболее редких формах грыж дефект локализуется в области передней или средней черепной ямки, грыжевое содержимое выступает в полость носа или ротовую полость. Преимущественно встречаются передние грыжи, которые локализуются в местах эмбриональных щелей — у корня носа, у внутреннего края глазницы (рис. 106). Задние мозговые грыжи располагаются в области затылочного отверстия (выше или ниже его).

Рис. 106. Передняя мозговая грыжа.
По анатомическому строению черепно-мозговые грыжи подразделяют
- на менингоцеле,
- энцефалоцеле,
- энцефалоцистоцеле (рис. 107).

Рис.107. Формы мозговых грыж. а – менингоцеле; б – энцефалоцеле; в – энцефалоцистоцеле
Менингоцеле (meningocele)—форма, при которой содержимым грыжевого мешка являются только оболочки мозга (мягкая и паутинная) и мозговая жидкость. Твердая мозговая оболочка и мозговое вещество остаются интактными.
Энцефалоцеле (encephalocele) — истинная черепно-мозговая грыжа. Содержимым грыжевого мешка являются мозговые оболочки и измененная мозговая ткань.
Энцефалоцистоцеле (encephalocystocele) — наиболее тяжелая форма, когда содержимым грыжевого мешка является мозговое вещество с частью расширенного желудочка мозга.
Довольно часто наблюдаются отшнуровавшиеся мозговые грыжи. Это наиболее благоприятная форма, когда сообщения с полостью черепа нет.
В тяжелых случаях мозговые грыжи сопровождаются микро- и гидроцефалией.
Клиническая картина при черепно-мозговых грыжах
Черепно-мозговые грыжи имеют разнообразную форму и величину, что обусловливает вариабельность клинической картины. При осмотре ребенка определяется опухолевидное образование, располагающееся чаще в области переносицы, у внутреннего угла глаза или, реже, в затылочной области. Кожа над опухолью не изменена, пальпация безболезненна. При передних грыжах обращают на себя внимание широко расставленные глаза. Консистенция грыжевого выпячивания мягкоэластическая, иногда определяется флюктуация. При беспокойстве ребенка припухлость становится более напряженной; иногда удается определить флюктуацию, что свидетельствует о сообщении с полостью черепа. Значительно реже определяются края костного дефекта черепа.
При передних черепно-мозговых грыжах на первый план выступают деформации лицевого скелета (уплощение переносицы, широко расставленные глаза, косоглазие); задние мозговые грыжи, при которых головной мозг страдает сильнее, часто сопровождаются микроцефалией и умственной отсталостью.
Дифференциальный диагноз передних черепно-мозговых грыж проводят главным образом с дермоидными кистами, которые иногда располагаются у внутреннего угла глаза. В отличие от мозговых грыж дермоидные кисты обычно бывают небольших размеров (редко более 1 —1,5 см), плотной консистенции. Причиной диагностической ошибки является узурация костной пластинки, выявляемая при рентгенологическом исследовании, которую ошибочно принимают за дефект кости при мозговой грыже. Дифференциальной диагностике помогает люмбальная пункция, после которой черепно-мозговая грыжа значительно уменьшается.
Значительно реже черепно-мозговую грыжу приходится дифференцировать с липомой, гемангиомой и лимфангиомой. Спинномозговая пункция в этих случаях также является важным дифференциально-диагностическим приемом. Кроме того, при опухолях мягких тканей никогда не определяются костный дефект и пульсация, характерные для черепно-мозговой грыжи.
Отличить внутриносовую мозговую грыжу от полипа носа позволяют следующие симптомы: своеобразная деформация носового скелета в виде расширения переносья, выбухание одной из сторон его. Носовая перегородка резко отдавлена в противоположную сторону. Цвет грыжи голубоватый в отличие от серого цвета полипа носа. Грыжи, как правило, односторонние, имеют широкое основание. При пункции грыжевого мешка в пунктате обнаруживается ликвор.
Лечение при черепно-мозговых грыжах
Оперативное вмешательство обычно предпринимают в возрасте 1—3 лет. При быстро увеличивающихся грыжах и угрозе прорыва оболочек операция производится в любом возрасте, в том числе и у новорожденных. Резкие нарушения психики ребенка являются противопоказанием к оперативному вмешательству (умственная отсталость наблюдается примерно у 16% детей с черепно-мозговыми грыжами).
При сопутствующей гидроцефалии первым этапом является операция по поводу водянки головного мозга, вторым — черепно-мозговой грыжи.
Среди предложенных многочисленных способов оперативного лечения черепно-мозговой грыжи выделяют два основных: экстра-и интракраниальный.
Экстракраниальный способ заключается в удалении грыжевого мешка и закрытии дефекта кости без вскрытия полости черепа. Его применяют при отшнуровавшихся грыжах и небольших дефектах кости у детей в возрасте до 1 года.
Для закрытия дефекта используют аутотрансплантат из большеберцовой кости, хрящевые пластинки черепа плода, расщепленное ребро, консервированную костную ткань и др. У новорожденных пластика дефекта возможна за счет мягких тканей.
Интракраниальный способ — закрытие внутреннего отверстия костного дефекта с подходом к нему из полости черепа — применяют у детей старше года. Операцию производят в два этапа. Первый этап — интракраниальная пластика дефекта костей черепа, второй этап — удаление грыжевого мешка и пластика носа (выполняют через 3—6 мес).
Известно много модификаций этой операции. Распространенной является операция Герцена в модификации Терновского. Проводят дугообразный разрез кожи по краю волосистой части головы, затем образуют фрезевые отверстия, из которых с помощью пилы Джильи выкраивают костно-надкостничный лоскут, имеющий вид бабочки (во избежание повреждения сагиттального синуса). Лоскут откидывают книзу, после чего открывается свободный доступ к ножке грыжевого мешка. После удаления грыжевого мешка производят пластику внутреннего отверстия дефекта костным трансплантатом, выкроенным из внутренней пластинки костного лоскута. Затем лоскут фиксируют на место шелковыми швами через отверстие, проделанное дрелью. Рану ушивают послойно.
При задних черепно-мозговых грыжах операцию производят в один этап.
Наиболее частые осложнения в послеоперационном периоде — ликворея, нарастание гидроцефалии. Для предупреждения осложнений проводят дегидратационную терапию и систематические люмбальные пункции.
Результаты оперативного лечения черепно-мозговых грыж благоприятные.
Исаков Ю. Ф. Детская хирургия, 1983 г.
Источник
Грыжа мозга (энцефалоцеле) – методы диагностики, лечения по Европейским рекомендациям
I. Происхождение энцефалоцеле. Закрытие нейроэктодермы для формирования нервной трубки начинается на 22 день гестации в нескольких местах вдоль нервной пластинки и затем идет в двух направлениях к передней и задней нейропорам, в 25-26 и 27-28 дни соответственно. Череп образуется из параосевой мезодермы, покрывающей передний мозг.
Клетки, полученные из нервного гребня, формируют эту мезенхимальную ткань, которая разовьется в хрящевой нейрокраниум (хондрокраниум) в основании черепа. Окружающие конечный мозг пузырьки мезенхимы образуют мембраны неврокраниума, из которого сформируется хрящевой череп. Естественное развитие неврокраниума и мозга требует нормальной последовательности в процессе нейруляции. Лицевой череп происходит из жаберных дуг между 4-8 неделями беременности. Нарушение схождения жаберных дуг и хрящевого и перепончатого черепа приводит к образованию базального энцефалоцеле.
Энцефалоцеле были расценены как дефекты нервной трубки, и предполагается, что их происхождение зависит от первичного дефекта черепной нейруляции. Если бы это имело место, то серьезные кожные и нервные структурные аномалии встречались бы при всех энцефалоцеле. Текущие гипотезы рассматривают энцефалоцеле как дефект закрытия нервной трубки, основываясь на результатах исследований искаженной, но относительно хорошо сохранившейся мозговой цитоархитектоники. Большинство авторов полагает, что первичная аномалия при большинстве энцефалоцеле состоит из дефектного перемещения мезодермы между нейроэктодермой и кожной эктодермой.
Причины большинства энцефалоцеле неизвестны. Они могут быть единичными, семейными, экологического и генетического происхождения. Энцефалоцеле были получены экспериментально под воздействием облучения, при избытке витамина А, антагонистов фолиевой кислоты и недоедания. У людей энцефалоцеле были зарегистрированы после воздействия противоэпилептических препаратов (фенитоин, примидон, вальпроат и карбамазепин), варфарина, гипертермии, вирусных инфекций и материнского сахарного диабета.
С цефалоцеле могут быть связаны синдромы Меккеля-Грубера, Кноблох, Walker-Warburg, Жубера, Восс, диссегментарная карликовость, криптофтальм и амниотические синдромы.

II. Эпидемология и заболеваемость. Заболеваемость энцефалоцеле колеблется от 0,8 до 4 на 10000 рождений, преобладания пола нет. Соотношение расщепления позвоночника с cranium bifidum составляет 10:1. Существуют значительные географические различия энцефалоцеле. На затылочное энцефалоцеле приходится 85% случаев в Европе и США, в то время как синципитальное и базальное энцефалоцеле являются более частыми в Африке, Азии и Австралии. Частота анэнцефалии и энцефалоцеле уменьшается за счет а) пренатальной диагностики и прекращения беременности и б) приема фолиевой кислоты.
Классификация и клинические формы мозговых грыж. Цефалоцеле классифицируются в соответствии с костью, в которой находится костный дефект. С практической точки зрения, мы предпочитаем классификацию Рутка et al., в которой поражения сгруппированы в соответствии с их двумя основными местами появления: задние и передние энцефалоцеле.
1. Заднее энцефалоцеле. Они возникают в любой точке от назиона до затылочного отверстия.
а) Затылочное энцефалоцеле является, безусловно, наиболее частым вариантом. Размер образования не всегда отражает объем мозговой ткани. Кожа может быть истонченной, но интактной или иметь изъязвления с утечкой ликвора. Поражения, расположенные выше синусного стока, включают одну или обе затылочные доли, а иногда и части желудочка. При субтенториальной локализации они являются более сложными и содержат части мозжечка, венозных синусов и даже ствола головного мозга.
б) Окципитоцервикальное энцефалоцеле простирается от задней черепной ямки до верхнего сегмента шейного отдела позвоночник.
в) Теменное цефалоцеле обычно расположено по средней линии и содержит одно из полушарий головного мозга.
г) Височные цефалоцеле возникают из большого и малого родничков, как правило, при менингоцеле, и содержат ликвор и остатки нейроглии.
2. Энцефалоцеле передней черепной ямки. Эти пороки развития присутствуют при рождении, но могут не проявляться до взрослой жизни. Они могут отличаться по составу и содержать диспластические ткани мозга или только ликвор. Возможно сочетание с другими аномалиями лица, такими как расщелины губы или неба, микрофтальмия, колобома, катаракты и дефекты мозолистого тела. Энцефалоцеле передней черепной ямки можно разделить на две основные группы:
а) Синципитальное энцефалоцеле выходит из дефекта черепа в слепом отверстии решетчатой пластинки решетчатой кости.
б) Базальные энцефалоцеле находятся более кзади и выступают через пластинку решетчатой кости или из клиновидной кости. Они могут содержать части головного мозга, гипофиза или гипоталамуса, зрительного нерва, хиазмы и передней мозговой артерии. Они сгруппированы в несколько подтипов:
— Трансэтмоидальные
— Транссфеноидальные
— Сфеноэтмоидальные
— Сфено-орбитальные
— Клиновидно-верхнечелюстные
— Затылочные
Клинически базальные энцефалоцеле могут проявляться заложенностью носа, вызывая трудности кормления, спонтанную ринорею, менингит и даже эндокринные нарушения. Они часто связаны с небными трещинами. Базальное энцефалоцеле является одной из причин рецидивирующего менингита. Дифференциальный диагноз проводится с полипами носа, но они почти не встречаются у детей. Полипы носа не увеличивают напряжение при пробе Вальсалвы, в то время как при внутриносовом энцефалоцеле напряжение усиливается (симптом Фюрстенберга).
Сопутствующие аномалии. Приблизительно 50% пациентов с энцефалоцеле рождаются с гидроцефалией, особенно при энцефалоцеле, расположенных сзади. Описанные в сообщениях внутричерепные аномалии включают агенезию мозолистого тела или его гипоплазию, арахноидальные и порэнцефалические кисты, отсутствие прозрачной перегородки, мозжечковую дисплазию или атрофию, нарушения миграции нейронов (нейрональную гетеротопию, лиссэнцефалию, полимикрогирию и пахигирию), атрофию мозга или ствола мозга, мальформации Киари и Денди-Уокера, аномалии белого вещества и др..
Они также могут сочетаться с аномалиями развития венозных синусов и аномалиями синусного стока. Теменные цефалоцеле могут содержать дорзальные межполушарные кисты и дупликатуру сагиттального синуса. Сопутствующие экстракраниальные пороки развития присутствуют примерно в 50% случаев и включают в себя пороки развития глаз, сердца, почек, желудочно-кишечного тракта, костной, легочной и мышечной тканей.
III. Диагностика. Пренатальная диагностика выполняется при скрининге матерей и дородовыми УЗИ и MPT. Оценка клинического состояния младенцев педиатром является обязательной для оценки жизнеспособности детей и для выявления экстракраниальных аномалий. Большинство конвекситальных и теменных энцефалоцеле диагностируются при осмотре. Наличие дефекта черепа служит необходимым условием для подтверждения диагноза. Основным диагностическим инструментом в оценке цефалоцеле является МРТ. В настоящее время для планирования операции считается необходимым выполнение МР-ангиографии и МР-флебографии.
Рентгенография черепа и спиральная КТ с 3D реконструкцией дают очень ценную информацию, особенно в случаях базальной мозговой грыжи.
IV. Лечение энцефалоцеле. Хирургическое лечение требует (а) общей педиатрической оценки и (б) полной нейровизуализации, в том числе МРТ, МР-ангиографии и КТ в костном режиме. Хирургия не показана в случаях с прогнозом, несовместимым с жизнью. Детям с гидроцефалией, имеющим плохой прогноз, может быть показано наложение шунта в качестве паллиативной меры. Срочная операция нужна в случаях: а) отсутствия покрытия мозга кожей, б) кровотечения, в) утечки ликвора, (г) обструкции дыхательных путей и д) ухудшения зрения.
Плановая операция показана для: а) защиты мозга, б) предотвращения инфекции, в) улучшения функции (дыхательных путей, зрения и т. д.) и г) восстановления контура черепа (косметическая операция).
Методы лечения мозговой грыжи. Следующие методы могут быть использованы для различных типов энцефалоцеле:
1. Конвекситальные и простые синципитальные энцефалоцеле. При конвекситальных энцефалоцеле и при некоторых формах синципитального цефалоцеле выполняется прямой хирургический подход. Ребенок интубируется и укладывается в оптимальном положении для операции. Мешок и зона окружающей кожи тщательно очищается и обрабатывается бетадином. Выполняется разрез кожи, кожа и оболочки свободно рассекаются. Следует попытаться поместить большинство церебральных тканей в полость черепа, что в большинстве случаев является неразрешимой задачей.
Тем не менее, можно пожертвовать некротическими или нежизнеспособными тканями. ТМО, как правило, достаточна, чтобы выполнить первичную пластику. Если это не представляется возможным, проводится дуропластика аутологичным или гетерологичным трансплантатом. Обычно, кожи достаточно, поэтому нет никакой необходимости в ее транспозиции. При необходимости операция проводится совместно с пластическим хирургом.
2. Комбинация синципиталъного и базального энцефалоцеле. При сочетании синципиталь-ного и базального поражения лечение лучше всего проводить с участием челюстно-лицевого и пластического хирургов. Таким образом, должен быть получен к сопутствующим аномалиям и трещинам лица. Такие аномалии часто требуют интраи экстракраниального подхода. Внутричерепной подход предпочтительнее, позволяя поместить жизненно важные структуры в полость черепа и выполнить пластику твердой мозговой оболочки.
Современные подходы включают бифронтальную трепанацию черепа (для большинства поражений) или птериональный или подвисочный подходы для энцефалоцеле распространяющихся в глазницу или в подвисочную ямку. В настоящее время оцениваются возможности эндохирургии в лечении малых базальных цефалоцеле, но эти методы ограничены энцефалоцеле с небольшим дефектом черепа, и не все центры имеют такой опыт.
3. Достижения в лечении мозговых грыж. В дополнение к использованию нейроэндоскопических процедур и черепно-лицевой реконструкции растет интерес к сохранению мозговой ткани и техники, направленной на увеличение объема черепа, чтобы вместить грыжевую ткань.
V. Осложнения лечения мозговых грыж. Современные методы анестезии и нейрохирургии заметно сократили хирургическую летальность. Описанные интраоперационные осложнения включают кровоизлияния и инфаркт мозга. Осложнения после операции включают расхождение краев раны или некроз, ликворею, менингит, поверхностные или глубокие инфекции, развитие гидроцефалии и эпилепсии.
VI. Прогноз энцефалоцеле. Неврологические и интеллектуальные результаты лучше при передних и базальных цефалоцеле, чем при конвекситальных поражениях. Перспективы детей с энцефалоцеле зависят от объема грыжи мозга, наличия микроцефалии, гидроцефалии. Только 20-30% пациентов с задним энцефалоцеле добьются нормального интеллектуального развития. При отсутствии гидроцефалии этот процент увеличивается до 40%, однако многие будут иметь инвалидность. Относящиеся к атрезии цефалоцеле и менингоцеле связаны с гораздо лучшим прогнозом, чем истинное энцефалоцеле.
Атретическое цефалоцеле и черепные менингоцеле в связи с наличием менее функциональной нервной ткани связаны с гораздо лучшим прогнозом, чем истинное энцефалоцеле.
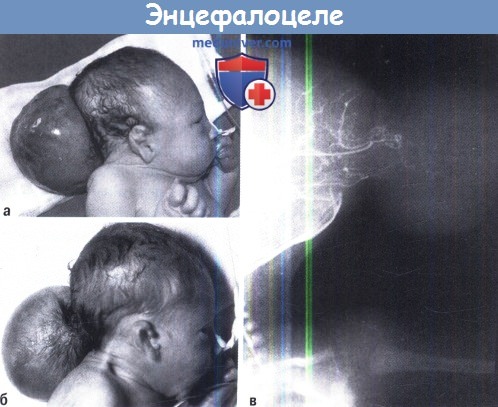
A-В Фотография двух типичных случаев затылочного энцефалоцелле.
Ангиография показывает объем мозговых тканей, проникающих в грыжевой мешок.

А, Б. Фотография новорожденного с теменным энцефалоцеле. МРТ этого же пациента.
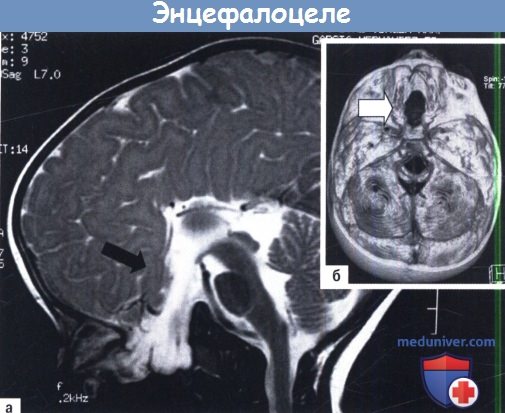
А, Б. Энцефалоцеле основания.
А Визуализация патологических изменений (стрелка) при МРТ и Б 3D-реконструкция черепа, показывающая его дефект (стрелка).
– Также рекомендуем “Краниальное менингоцеле – методы диагностики, лечения по Европейским рекомендациям”
Оглавление темы “Пороки развития черепа и головного мозга.”:
- Классификация пороков развития черепа – cranium bifidum
- Анэнцефалия – методы диагностики, лечения по Европейским рекомендациям
- Грыжа мозга (энцефалоцеле) – методы диагностики, лечения по Европейским рекомендациям
- Краниальное менингоцеле – методы диагностики, лечения по Европейским рекомендациям
- Цефалоцеле с атрезией – методы диагностики, лечения по Европейским рекомендациям
- Дефект кожи головы – методы диагностики, лечения по Европейским рекомендациям
- Перикраниальный синус – методы диагностики, лечения по Европейским рекомендациям
Источник
