Большие и гигантские грыжи
Любое, даже самое успешное хирургическое вмешательство, проведенное на брюшной стенке, чревато появлением еще одной серьезной проблемы – развитием послеоперационной грыжи. Грыжи брюшной стенки – одна из самых частых хирургических патологий. Операции по этому поводу проводятся практически в любом хирургическом отделении, а зачастую, и в условиях дневного стационара. Несмотря на это, послеоперационные грыжи больших размеров опасны для здоровья и жизни пациента и являются серьезной проблемой для хирурга.
Можно ли жить с грыжей?
Можно. Но плохо, а в некоторых случаях и недолго. Сколько вы можете носить на себе «рюкзак», доставляющий огромный дискомфорт и зачастую угрожающий жизни? Под тяжестью этого груза нарушается нормальный процесс дыхания, ухудшается работа сердца, страдает пищеварение, болит спина, нарушается осанка, становится трудно ходить. Согласитесь, ситуация безрадостная. Но самое главное – высокий риск ущемления грыжи и кишечная непроходимость. А это уже реальная опасность. Именно поэтому грыжи необходимо оперировать.
Ждать нельзя лечить
Многие из вас долго не решаются обращаться за медицинской помощью, изо дня в день откладывая визит к врачу. И напрасно. Затягивать с операцией мы категорически не рекомендуем! Чем дольше вы не можете расстаться с «любимой» ношей, тем сильнее будут деформироваться мышцы и сухожилия брюшной стенки. Постепенно боковые мышцы живота сокращаются, расходятся в стороны, а мышечные волокна замещаются соединительной тканью. Мышцы теряют эластичность и растяжимость, а объем брюшной полости уменьшается настолько, что она уже не вмещает внутренние органы, которые до развития грыжи естественным образом располагались там. Теперь же они находятся в грыжевом мешке, который внешне выглядит как большое и неэстетичное выпячивание, сильно снижающее качество жизни человека. Не забудем и о том, что это опасно.
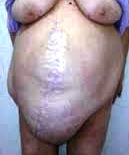
В этих случаях попытка просто «зашить грыжу» или даже «поставить сетку» обречены на неудачу и крайне опасны, так как после удаления грыжевого мешка и вправления внутренних органов в брюшную полость проведение обычной герниопластики (установки сетки, закрывающей грыжевые ворота) может привести к развитию абдоминального компартмент-синдрома – состояния, при котором внутренние органы сдавливаются, поскольку их объем не соответствует объему брюшной полости. В результате этого нарушается их питание, развивается почечная и дыхательная недостаточность, есть риск развития некроза внутренних органов и др. На фото – большая послеоперационная грыжа.
Куда обращаться с этой проблемой?
Если операции по поводу небольших брюшных (вентральных) грыж отработаны уже давно, процент рецидивов невелик и во многих случаях такую операцию можно выполнить даже в условиях дневного стационара. Но в отношении больших и гигантских грыж ситуация иная. Существует не только риск рецидива развития послеоперационной грыжи, но и вероятность развития осложнений как в ходе операции, так и после нее. Именно поэтому по поводу большой или гигантской грыжи вам следует обращаться в медицинские учреждения, где есть специализированные отделения, занимающиеся хирургическим лечением именно этого вида грыж.
Вы правильно сделаете, если обратитесь к нам
В нашем отделении накоплен значительный опыт хирургического лечения послеоперационных грыж с применением самых современных сетчатых материалов и уникальных методик лечения больших и гигантских вентральных грыж.
Мы знаем, как восстановить объем брюшной полости и в совершенстве умеем это делать! Используемые нами методики сепарационной герниопластики, в применении которых мы являемся лидерами в России, позволяют добиться увеличения объема брюшной полости за счет разделения мышц брюшной стенки на слои. Смещая эти слои относительно друг друга, хирург достигает цели: объем брюшной полости существенно увеличивается. Только после этого в брюшную стенку устанавливается сетчатый протез. Причем вид протеза, его размер и места крепления устанавливаются на дооперационном этапе по данным динамического МРТ брюшной стенки с учетом размера грыжи, состояния мышц и сухожилий. На фото – пациентка после операции.
В своем отделении мы выполнили несколько десятков таких операций с прекрасным эффектом. И каждый из наших пациентов был далеко не «простым клиническим случаем».
Мы рады, что смогли помочь нашим больным в тяжелой ситуации, избавить их от опасного заболевания и вернуть к полноценной жизни.
Мы помогли многим. Мы готовы помочь и вам.
КСТАТИ
В последнее время наиболее частым видом сепарационной пластики, применяемым в отделении, является технология – TAR technique. Она основана на отделении поперечной мышцы живота от своего места крепления от других боковых мышц живота. Основные достоинства этой методики заключаются в возможности существенно увеличить объем брюшной полости, а также отсутствие эффекта «лягушачьего живота в послеоперационном периоде». На Европейском конгрессе герниологов в 2014 году работа американских хирургов, предложивших этот вид сепарационной пластики, была признана вехой, кардинально изменившей подходы к хирургическому лечению больших и гигантских грыж.
Источник
Хирургия абдоминальных грыж > Послеоперационные грыжи живота – Гигантская
ГРЫЖА ЖИВОТА (абдоминальная грыжа) – это выхождение внутренних органов, покрытых брюшиной, через естественные или приобретенные отверстия из брюшной полости под кожу или в соседние полости.
Согласно общепринятой классификации, все грыжи живота специалисты разделяют на две большие группы.
Первая – это наружные (лат. hemiae abdominales externae), вторая – внутренние, (лат. herniae abdominales internae), которые выходят в карманы брюшины либо в отверстия внутри брюшной полости.
Внутренние грыжи составляют примерно 25%, а наружные, соответственно – 75%.
НАРУЖНЫЕ ГРЫЖИ ЖИВОТА (hernia abdominalis externa) – относятся к числу самых распространённых хирургических заболеваний и представляют собой выхождение внутренних органов, покрытых париетальным (пристеночным) листком брюшины, из брюшной полости через естественные (щели в белой линии живота, пупочное кольцо, треугольник Пети, промежуток Гринфельта-Лесгафта) либо патологические, то есть приобретенные вследствие травм, операций или болезней дефекты в мышечно-апоневротическом слое брюшной стенки. Причём обязательным условием здесь является целостность кожных покровов, в противном случае говорят об эвентерации.
Формироваться вентральные грыжи могут абсолютно в любом возрасте (включая младенческий), но чаще всего с ними сталкиваются у дошкольников, пожилых лиц и стариков.
Грыжи живота бывают врождёнными, а могут возникать от усилия – на фоне резкого повышения уровня внутрибрюшного давления, от слабости – при атрофии мышц и снижении эластичности брюшной стенки и, как уже было отмечено выше, после хирургических вмешательств и травм. Также существует и такое понятие, как искусственные грыжи.
Анатомически различают паховую, бедренную, пупочную грыжи, а также грыжи белой линии живота. Гораздо реже встречаются грыжи спигелевой линии и мечевидного отростка, поясничные, седалищные, промежностные и диафрагмальные грыжи.
Наиболее часто согласно статистике лечения лечение наружной грыжи живота образуются паховые грыжи (75%), бедренные (8%), пу¬почные (4%), а также послеоперационные (12%). Все прочие виды грыж составляют около 1%. У мужчин чаще встречаются паховые грыжи, у жен¬щин — бедренные и пупочные.
ПОСЛЕОПЕРАЦИОННАЯ ГРЫЖА ЖИВОТА – это состояние, при котором органы брюшной полости (кишечник, большой сальник) выходят за пределы брюшной стенки в области рубца, образовавшегося после хирургической операции.
Послеоперационные грыжи появляются в тех анатомических областях, где проводились типовые операционные разрезы, обеспечивающие доступ к органам брюшной полости.
В большинстве случаев послеоперационной грыжей осложняются хирургические вмешательства, проводимые в экстренном порядке. Такие ситуации исключают возможность проведения адекватной предоперационной подготовки органов ЖКТ, что после операции приводит к нарушению моторики кишечника (метеоризму, замедлению пассажа кишечных масс), повышению внутрибрюшного давления, ухудшению дыхательной функции, кашлю и в итоге – к ухудшению условий для формирования послеоперационного рубца.
Определенную роль в образовании послеоперационной грыжи играют дефекты операционной техники и послеоперационные осложнения – использование некачественного шовного материала, чрезмерное натяжение местных тканей, воспаление, гематомы, нагноение, расхождение швов. Часто послеоперационные грыжи формируются после длительной тампонады или дренирования брюшной полости.
Послеоперационные грыжи нередко образуются при нарушениях режима самим пациентом: повышенной физической нагрузке после операции, несоблюдении рекомендуемой диеты, отказе от ношения бандажа и др.
Другие факторы, повышающие риск осложнений после операции:
Сахарный диабет
Ожирение
Изменения структуры соединительной ткани
Хронические заболевания лёгких
Чем больше размер шва, тем выше вероятность появления грыжевого дефекта.
КЛАССИФИКАЦИЯ ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖИ ЖИВОТА
По анатомотопографическому делению различают медиальные послеоперационные грыжи (срединные, верхние срединные и нижние срединные) и латеральные (верхние боковые, нижние боковые – лево- и правосторонние).
По величине послеоперационного дефекта грыжи могут быть:
малыми (не изменяющими конфигурацию живота),
средними (занимающими часть отдельной области брюшной стенки),
обширными (занимающими отдельную область брюшной стенки),
гигантскими (занимающими 2-3 и более областей).
Также послеоперационные грыжи делятся на вправимые и невправимые, одно- и многокамерные.
Отдельно рассматриваются рецидивные послеоперационные грыжи, в т. ч. и многократно рецидивирующие.
А также ущемленные грыжи.
ГИГАНТСКАЯ ПОСЛЕОПЕРАЦИОННАЯ ГРЫЖА ЖИВОТА – эта послеоперационная грыжа, которая занимает 2-3 и более областей и значительно деформирует живот больного, мешает ходьбе и движениям.

Гигантские послеоперационные грыжи являются серьёзной хирургической проблемой. Предрасполагает к их возникновению целый ряд факторов, основными из которых специалисты считают инфекции и ожирение, препятствующие нормальному процессу заживления.
Гигантские послеоперационные грыжи приводят к парадоксальным дыхательным движениям брюшной стенки, наподобие так называемой “флотирующей” грудной клетки. Диафрагма теряет способность нормально функционировать, её сокращения становятся недолгими, вследствие чего внутренние органы выталкиваются в грыжевой мешок и меняют своё привычное месторасположение.
При таких длительно существующих гигантских послеоперационных грыжах происходит образование второй, патологической брюшной полости. В данной ситуации вправление внутренностей, выполняемое в ходе банального хирургического вмешательства, вполне может послужить причиной летального исхода вследствие компрессии (сдавливания) нижней полой вены и дыхательной недостаточности на фоне форсированного поднятия и иммобилизации диафрагмы и, что очень важно, резкого повышения внутрибрюшного давления.
При гигантских послеоперационных грыжах наложение пневмоперитонеума, сопровождающегося постепенным увеличением объёма инсуффлируемого (вдуваемого) воздуха в свободную брюшную полость, служит своеобразной мерой профилактики развития вышеуказанных осложнений и рекомендуется к проведению в рамках подготовки данной категории пациентов к герниопластике. Искусственно увеличенный таким образом объём брюшной полости не только способствует возвращению внутренних органов на их естественные позиции, но и облегчает устранение интраабдоминальных спаек и позволяет улучшить функцию диафрагмы.
Согласно статистике, гигантские послеоперационные грыжи с дефектом апоневроза более десяти сантиметров в диаметре рецидивируют приблизительно в пятидесяти случаях из ста.
В типичных случаях диагностика гигантских послеоперационных грыж не представляет затруднений.
ЛЕЧЕНИЕ ГИГАНТСКОЙ ПОСЛЕОПЕРАЦИОННОЙ ГРЫЖИ
Лечение гигантской послеоперационной грыжи необходимо проводить хирургическим методом.
Операции по поводу послеоперационных грыж технически более сложные и требуют высокой квалификации специалиста, т.к. хирургическое вмешательство проводится в рубцовоизмененных тканях.
Закрыть большие дефекты с помощью собственных тканей намного сложнее из-за возможных нарушений кровообращения, повышения внутрибрюшного давления и риска возникновения дыхательной недостаточности. Поэтому лечение послеоперационных грыж больших размеров проводятся с использованием сетчатого имплантанта, когда к тканям, окружающим место выхода грыжи пришивается специальная “заплата”. Сетчатый имплантант после операции быстро прорастает собственными тканями, становясь надежной защитой брюшной стенки.
В последнее время для успешного устранения таких больших образований и всех рецидивирующих (повторных) послеоперационных грыж используют особые методики протезирования, например, способ R. Stoppa и J. Rives, обеспечивающий надёжное завершение герниопластики при всех типах абдоминальных послеоперационных грыж.
Подход по Stoppa-Rives предполагает применение обширного протеза, который имплантируется глубоко в мышцы брюшного пресса на верхнюю часть задней поверхности сухожильного влагалища прямой мышцы живота либо на брюшину. Такой протез распространяется далеко за пределы дефекта (грыжевых ворот) и надёжно закрепляется благодаря внутрибрюшному давлению, а впоследствии – фиброзному прорастанию. По сути, перитонеальная эвентрация в этом случае предотвращается за счёт создания нерастяжимого висцерального мешка, а также уплотнения и консолидации передней брюшной стенки.
Иногда успешному закрытию срединной линии противостоит большее натяжение, возникающее в связи с тем, что протез, не являясь линией швов, объединяет брюшную стенку. Однако, если необходимо, оно вполне может быть уменьшено при помощи вертикальных послабляющих разрезов на влагалище прямой мышцы живота.
+7 (495) 545-17-44 – эффективное лечение грыжи живота в Москве и за рубежом
Источник
Хирургия грыж живота ¦ Гигантская послеоперационная грыжа
Гигантские послеоперационные грыжи являются серьёзной хирургической проблемой. Предрасполагает к их возникновению целый ряд факторов, основными из которых специалисты считают инфекции и ожирение, препятствующие нормальному процессу заживления.
Гигантские послеоперационные грыжи приводят к парадоксальным дыхательным движениям брюшной стенки, наподобие так называемой “флотирующей” грудной клетки. Диафрагма теряет способность нормально функционировать, её сокращения становятся недолгими, вследствие чего внутренние органы выталкиваются в грыжевой мешок и меняют своё привычное месторасположение.
При таких длительно существующих гигантских послеоперационных грыжах происходит образование второй, патологической брюшной полости. В данной ситуации вправление внутренностей, выполняемое в ходе банального хирургического вмешательства, вполне может послужить причиной летального исхода вследствие компрессии (сдавливания) нижней полой вены и дыхательной недостаточности на фоне форсированного поднятия и иммобилизации диафрагмы и, что очень важно, резкого повышения внутрибрюшного давления.
При гигантских послеоперационных грыжах наложение пневмоперитонеума, сопровождающегося постепенным увеличением объёма инсуффлируемого (вдуваемого) воздуха в свободную брюшную полость, служит своеобразной мерой профилактики развития вышеуказанных осложнений и рекомендуется к проведению в рамках подготовки данной категории пациентов к герниопластике. Искусственно увеличенный таким образом объём брюшной полости не только способствует возвращению внутренних органов на их естественные позиции, но и облегчает устранение интраабдоминальных спаек и позволяет улучшить функцию диафрагмы.
Согласно статистике, гигантские послеоперационные грыжи с дефектом апоневроза более десяти сантиметров в диаметре рецидивируют приблизительно в пятидесяти случаях из ста. Поэтому в последнее время для успешного устранения таких больших образований и всех рецидивирующих (повторных) послеоперационных грыж используют особые методики протезирования, например, способ R. Stoppa и J. Rives, обеспечивающий надёжное завершение герниопластики при всех типах абдоминальных послеоперационных грыж.
Подход по Stoppa-Rives предполагает применение обширного протеза, который имплантируется глубоко в мышцы брюшного пресса на верхнюю часть задней поверхности сухожильного влагалища прямой мышцы живота либо на брюшину. Такой протез распространяется далеко за пределы дефекта (грыжевых ворот) и надёжно закрепляется благодаря внутрибрюшному давлению, а впоследствии – фиброзному прорастанию. По сути, перитонеальная эвентрация в этом случае предотвращается за счёт создания нерастяжимого висцерального мешка, а также уплотнения и консолидации передней брюшной стенки.
Иногда успешному закрытию срединной линии противостоит большее натяжение, возникающее в связи с тем, что протез, не являясь линией швов, объединяет брюшную стенку. Однако, если необходимо, оно вполне может быть уменьшено при помощи вертикальных послабляющих разрезов на влагалище прямой мышцы живота.
(495) 506-61-01 – где лучше оперировать грыжи живота
ЗАПРОС в КЛИНИКУ
Источник
Заболеваемость грыжами составляет около 50 случаев на 10 тыс. населения. В России по поводу грыж производится почти 600 тыс. операций в год, в Англии более 80 тыс., в США — 700 тыс., в Европе — 1 млн [1, 2].
В последние годы в классификацию гигантских грыж было внесено такое понятие, как грыжа c потерей домена (loss of domain) — определяется, когда грыжевой мешок занимает более 25% от объема брюшной полости. Существенная потеря домена при любой герниопластике может приводить к развитию абдоминального компартмент-синдрома [3, 4]. Применяемые хирургические методики часто соответствуют не столько современным достижениям герниологии, сколько «установкам» конкретной клиники. В настоящее время не существует универсальной методики герниопластики, а операции, выполняемые по поводу больших и гигантских грыж, остаются технически сложными и высоко травматичными. Рецидив заболевания при данной форме грыж встречается в 70—80% случаев [5—7], как в России, так и в Европе.
Несмотря на доступность квалифицированной хирургической помощи, еще встречаются крайне запущенные случаи гигантских грыж, от оперативного лечения которых отказываются даже в крупных лечебных заведениях.
Операции по поводу паховых грыж выполняются практически в любом медицинском учреждении, имеющем в своем составе отделение общей хирургии [8, 9]. Но, как указывалось ранее, гигантские паховые грыжи, особенно с потерей домена, являются «табу» даже для многих московских клиник. Пациенты с запущенными грыжами месяцами ищут клинику, в которой выполняются подобные операции. К сожалению, не существует единого реестра подобных клиник, а сама операция, несмотря на сложность и дороговизну, не входит в разряд высокотехнологичной медицинской помощи [10, 11].
Представлены 2 клинических наблюдения и результаты хирургического лечения пациентов с гигантскими пахово-мошоночной и послеоперационной вентральной грыжами. Оба пациенты проживают в Московской области.
Пациент Д., 61 год, обратился в КБ№ 85 ФМБА России в марте 2011 г. с жалобами на опухолевидное образование в левой паховой области, значительное увеличение в размерах мошонки. Из анамнеза заболевания известно, что опухолевидное образование, возникающее после физической нагрузки, впервые выявлено в 1997 г., диагностирована левосторонняя паховая грыжа. Эпизодов ущемления не было. Постепенно грыжа увеличилась в размерах, опустилась в мошонку, достигнув гигантских размеров. В течение последнего года качество жизни пациента существенно снизилось, он перестал самостоятельно передвигаться, был не в состоянии себя обслуживать. Обращался в районную и областную клиники, в хирургическом лечении было отказано. Пациент обратился в КБ № 85 ФМБА России за консультацией, был госпитализирован для дальнейшего обследования и оперативного лечения.
При поступлении в стационар состояние пациента средней тяжести. Температура тела 37,0 °С. Кожные покровы бледные. Пациент гиподинамичен, самостоятельно не встает, не ходит, с трудом садится в кровати. Дыхание везикулярное, хрипов нет. Пульс 72 уд/мин. Язык влажный. Живот мягкий, безболезненный, не вздут. Мочеиспускание свободное, безболезненное. В локальном статусе обращали внимание значительное увеличение мошонки диаметром до 50 см за счет грыжевого и жидкостного содержимого (водянка мошонки), выраженные трофические нарушения кожи мошонки — трофическая язва размерами 4×5 см (рис. 1).  Рис. 1. Внешний вид грыжи. а — в горизонтальном положении пациента; б — в положении пациента сидя.
Рис. 1. Внешний вид грыжи. а — в горизонтальном положении пациента; б — в положении пациента сидя.
В клиническом анализе крови отмечена анемия с уровнем гемоглобина 68 г/л; умеренный лейкоцитоз 10,3∙109/л; повышение СОЭ до 69 мм/час. В биохимических показателях — снижение содержания железа до 3,7 мкмоль/л при ОЖСС 47,9 мкмоль/л; гипокалиемия — 3,9 ммоль/л. Пациенту была выполнена компьютерная томография (КТ) органов малого таза, при которой выявлена левосторонняя пахово-мошоночная грыжа с размерами грыжевого мешка 400×330×306 мм. Размер грыжевых ворот 9×8×7см. В грыжевом мешке определялись петли и брыжейка тонкой кишки, неоднородная жидкость, объемом до 14,7 л (рис. 2).  Рис. 2. КТ-сканирование органов малого таза. а — фронтальный срез; б — сагиттальный срез (А — грыжевые ворота).
Рис. 2. КТ-сканирование органов малого таза. а — фронтальный срез; б — сагиттальный срез (А — грыжевые ворота).
По результатам объективного осмотра и данным КТ-сканирования было принято решение о необходимости пункции и дренирования мошонки, при выполнении которых было эвакуировано около 15 литров прозрачной серозной жидкости.
Анамнез пациента был отягощен наличием сопутствующей патологии: эрозивный гастрит, острые язвы луковицы двенадцатиперстной кишки (по данным эзофагогастроскопии), желчнокаменная болезнь (по данным ультразвукового исследования брюшной полости), дивертикулез ободочной кишки, полип сигмовидной кишки (по данным колоноскопии).
При исследовании функции внешнего дыхания было выявлено умеренно выраженное снижение вентиляционной функции легких по обструктивному типу. По заключению консилиума пациенту было показано оперативное лечение после предоперационной подготовки. Через 2 нед с момента поступления пациент был оперирован.
Первым этапом нами была выполнена герниотомия слева. Рассечен апоневроз наружной косой мышцы (рис. 3, а).  Рис. 3. Этапы операции. а — оперативный доступ: рассечена кожа, подкожная клетчатка в проекции пахового канала; б — содержимое грыжевого мешка: петли тонкой кишки с брыжейкой, поперечная ободочная кишка с большим сальником, часть нисходящей кишки; в — грыжевой мешок выделен до шейки; г — содержимое грыжевого мешка вправлено в брюшную полость (размер грыжевых ворот 9×8 см).
Рис. 3. Этапы операции. а — оперативный доступ: рассечена кожа, подкожная клетчатка в проекции пахового канала; б — содержимое грыжевого мешка: петли тонкой кишки с брыжейкой, поперечная ободочная кишка с большим сальником, часть нисходящей кишки; в — грыжевой мешок выделен до шейки; г — содержимое грыжевого мешка вправлено в брюшную полость (размер грыжевых ворот 9×8 см). Рис. 3. Этапы операции. (окончание) д — восстановлены целости внутренней косой мышцы живота и поперечной фасции, имплантат размещен в подапоневротическом пространстве; е — имплантат фиксирован к структурам пахового канала; ж — резекция кожи левой половины мошонки; з — дренирование полости мошонки, операционной раны (вид после завершения операции).
Рис. 3. Этапы операции. (окончание) д — восстановлены целости внутренней косой мышцы живота и поперечной фасции, имплантат размещен в подапоневротическом пространстве; е — имплантат фиксирован к структурам пахового канала; ж — резекция кожи левой половины мошонки; з — дренирование полости мошонки, операционной раны (вид после завершения операции).
Грыжевой мешок был выделен, вскрыт. Размеры грыжевого мешка составляли 40×30 см. В грыжевом мешке было выявлено до 1 литра прозрачной серозной жидкости. Содержимым грыжевого мешка являлись: тонкая кишка с брыжейкой практически на всем своем протяжении, поперечно-ободочная кишка с большим сальником, часть нисходящей кишки (см. рис. 3, б, в).
Была выполнена резекция большого сальника, после чего содержимое грыжевого мешка было вправлено в брюшную полость (см. рис. 3, г).
При дальнейшей ревизии были выявлены рубцовые изменения стенки грыжевого мешка и оболочек семенного канатика. Для последующего выполнения эффективной герниопластики морфофункционально несостоятельные ткани и структуры было решено удалить — резецировать левый семенной канатик и удалить левое яичко вместе с грыжевым мешком, что и было выполнено. Следующим этапом непрерывным швом нитью «Викрил» была восстановлена целостность внутренней косой мышцы живота и поперечной фасции, создано ложе для размещения имплантата (см. рис. 3, д).
Пластика задней стенки пахового канала была выполнена по методике Лихтенштейна. В качестве алломатериала мы использовали сетчатый полипропиленовый имплантат Parietene, размерами 20×20 см. Имплантат фиксировали узловыми швами к Куперовой связке в области лонного бугорка, краю внутренней косой мышцы живота, пупартовой связке. Далее над имплантатом край в край восстановлена целостность апоневроза наружной косой мышцы живота (см. рис. 3, е).
Учитывая трофические изменения и наличие инфильтрации кожи левой половины мошонки, последняя была резецирована (см. рис. 3, ж).
Следующим этапом была выполнена пластика мошонки. Операция завершена дренированием полости мошонки и подкожной клетчатки в области операционной раны (см. рис. 3, з).
В послеоперационном периоде была продолжена инфузионная терапия, антибактериальная терапия, обезболивание с применением нестероидных противовоспалительных препаратов. Проводились занятия по дыхательной гимнастике, лечебной физкультуре, активизация пациента в пределах постели. На 4-е сутки послеоперационного периода пациент начал самостоятельно вставать, передвигался по палате и отделению. Операционная рана зажила первичным натяжением, швы были сняты на 9-е сутки. Обезболивание проводилось до 5-х суток послеоперационного периода. Осложнений в послеоперационном периоде зафиксировано не было. Локально имелся умеренно выраженный отек кожи мошонки. На 10-е сутки после операции пациент в удовлетворительном состоянии был выписан из стационара под амбулаторное наблюдение (рис. 4, а).  Рис. 4. Результаты операции. а — 6-е сутки после операции; б — вид области операции через 4 мес.
Рис. 4. Результаты операции. а — 6-е сутки после операции; б — вид области операции через 4 мес.
Для динамического контроля пациент был вызван в клинику через 4 мес после операции. При контрольном осмотре и обследовании выявлено: состояние удовлетворительное; жалоб нет; передвигается самостоятельно; снижение массы тела на 10 кг; сохраняется одышка до 20—22 в минуту; в клиническом анализе крови патологических изменений не выявлено; локально — наружное паховое кольцо с трудом пропускает палец, подвижность задней стенки пахового канала при кашлевом толчке практически отсутствует (см. рис. 4, б).
Пациент Ж., 46 лет, обратился в КБ№ 85 ФМБА России в сентябре 2011 г. с жалобами на грыжу гигантских размеров на месте послеоперационного рубца после ушивания прободной язвы желудка (рис. 5).  Рис. 5. Внешний вид грыжи. а — вид спереди; б — вид сбоку. Из анамнеза заболевания известно, что грыжа возникла сразу после операции около 10 лет назад. Эпизодов ущемления не было. В течение последнего года качество жизни пациента существенно снизилось, пациент не смог выполнять свою работу. Обращался в районную и областную клиники, в хирургическом лечении было отказано. Пациент обратился в КБ № 85 ФМБА России за консультацией, был госпитализирован для дальнейшего обследования и оперативного лечения.
Рис. 5. Внешний вид грыжи. а — вид спереди; б — вид сбоку. Из анамнеза заболевания известно, что грыжа возникла сразу после операции около 10 лет назад. Эпизодов ущемления не было. В течение последнего года качество жизни пациента существенно снизилось, пациент не смог выполнять свою работу. Обращался в районную и областную клиники, в хирургическом лечении было отказано. Пациент обратился в КБ № 85 ФМБА России за консультацией, был госпитализирован для дальнейшего обследования и оперативного лечения.
При поступлении в стационар состояние пациента средней тяжести. После стандартной предоперационной подготовки пациент был взят на операцию. Предоперационная тренировка не проводилась.
Под эндотрахеальным наркозом окаймляющим разрезом иссечен старый послеоперационный рубец (рис. 6, а).  Рис. 6. Этапы операции. а — иссечение послеоперационного рубца; б — выделение апоневроза; в — вид операционной раны после рассечения влагалищ прямых мышц живота; г — ушивание задней стенки влагалища прямых мышц живота.
Рис. 6. Этапы операции. а — иссечение послеоперационного рубца; б — выделение апоневроза; в — вид операционной раны после рассечения влагалищ прямых мышц живота; г — ушивание задней стенки влагалища прямых мышц живота. Рис. 6. Этапы операции. (окончание) д — вид операционной раны после фиксации сетчатого имплантата; е — измерение внутрибрюшного давления; ж — вид операционной раны после фиксации аутокожи; з — вид послеоперационного шва сразу после операции. Без вскрытия грыжевого мешка выделялся апоневроз вокруг всего грыжевого дефекта (см. рис. 6, б).
Рис. 6. Этапы операции. (окончание) д — вид операционной раны после фиксации сетчатого имплантата; е — измерение внутрибрюшного давления; ж — вид операционной раны после фиксации аутокожи; з — вид послеоперационного шва сразу после операции. Без вскрытия грыжевого мешка выделялся апоневроз вокруг всего грыжевого дефекта (см. рис. 6, б).
После выделения апоневроза вплоть до границ грыжевого дефекта и грыжевого мешка было произведено рассечение передней стенки влагалища прямой мышцы живота по медиальному краю с выделением задней поверхности прямых мышц (см. рис. 6, в).
Следующим этапом непрерывным швом ушивали края задней стенки влагалищ прямой мышцы. Задняя стенка более мобильна и ее восстановление не приводит к значительному увеличению давления в брюшной полости (см. рис. 6, г).
После восстановления целостности задней стенки влагалища прямых мышц располагали заранее раскроенный сетчатый имплантат под прямые мышцы живота (см. рис. 6, д) с фиксацией отдельными узловыми швами в районе спигелевой линии с некоторым натяжением (операция sublay).
При таких операциях мы стремимся применять наиболее легкие полипропиленовые имплантаты либо полиэстеровые имплантаты из монофиламентного материала. В данной операции использован имплантат фирмы «Cavidien» марки PPL. В настоящее время появились самофиксирующиеся имплантаты ProGrip («Medtronic») и ADHESIX («BARD») большого размера, что значительно упрощает фиксацию имплантата. Переднюю стенку влагалища прямой мышцы восстанавливали строго под контролем внутрибрюшного давления (см. рис. 6, е).
Если ушивание передней стенки влагалища прямой мышцы живота грозит чрезмерным повышением внутрибрюшного давления и развитием компартмен-синдрома в послеоперационном периоде, то, по нашему мнению, необходимо либо выполнить операцию Ramirez, либо произвести только медиализацию прямых мышц, либо ушить переднюю стенку влагалища с использованием дополнительного материала, которым может быть или собственная кожа больного (предварительно обработанная по Янову), или специально подготовленная свиная кожа. В данном случае мы использовали аутокожу (см. рис. 6, ж).
В дальнейшем рану послойно ушили с иссечением части кожи и дренированием подкожной клетчатки двумя толстыми дренажами по Редону (см. рис. 6, з).
В послеоперационном периоде активизацию больного осуществляли со 2-го дня после операции. Дренажи удалены на 4-е и 6-е сутки. Швы сняты на 10-е сутки. Продолжительность пребывания больного в стационаре после операции составила 12 дней.
После выписки продолжалось амбулаторное наблюдение больного (рис. 7)  Рис. 7. В через 15 дней после операции. в течение 2 мес. Затем пациент перестал являться для осмотра.
Рис. 7. В через 15 дней после операции. в течение 2 мес. Затем пациент перестал являться для осмотра.
Приведенные клинические наблюдения продемонстрировали, что правильно избранная тактика ведения и хирургического лечения пациента с гигантскими грыжами, сочетающая полноценную предоперационную диагностику, подготовку и коррекцию сопутствующей патологии с эффективностью аллогерниопластики, закономерно приводит не только к положительному результату лечения, но и восстановлению качества жизни пациента [7].
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Богданов Дмитрий Юрьевич — д.м.н., проф. каф. эндоскопической хирургии
Навид Мария Наимовна — к.м.н., ассистент каф. оперативной хирургии и клинической анатомии им. И.Д. Кирпатовского
Гусейнов Ильгар Ильхам оглы — студент 6-го курса Медицинского института
Контактная информация:
Протасов Андрей Витальевич — д.м.н., проф., зав. каф. оперативной хирургии и клинической анатомии им. И.Д. Кирпатовского; тел.: +7(903)160-7191; e-mail: Andrei.protasov@rambler.ru
https://doi.org/10.17116/operhirurg201712?-?
Источник
