Правосторонняя косая грыжа операция
Оглавление темы “Топография ободочной кишки. Операция при грыже живота.”:
1. Правый изгиб ободочной кишки. Топография правого изгиба ободочной кишки. Синтопия правого изгиба ободочной кишки. Кровоснабжение правого изгиба ободочной кишки.
2. Поперечная ободочная кишка. Топография поперечной ободочной кишки. Кровоснабжение поперечной ободочной кишки.
3. Левый изгиб ободочной кишки. Топография левого изгиба ободочной кишки. Кровоснабжение левого изгиба ободочной кишки.
4. Нисходящая ободочная кишка. Топография нисходящей ободочной кишки. Кровоснабжение нисходящей ободочной кишки.
5. Сигмовидная ободочная кишка. Топография сигмовидной ободочной кишки. Кровоснабжение сигмовидной ободочной кишки.
6. Венозный отток от толстой кишки. Лимфоотток от толстой кишки. Иннервация толстой кишки.
7. Операция при грыже живота. Принципы операций при грыжах. Этапы операции при грыже.
8. Техника операций при косых паховых грыжах. Принципы операций при косых паховых грыжах. Этапы операции при косых паховых грыжах.
9. Пластика пахового канала при косых паховых грыжах. Принципы операций пластики пахового канала при косых паховых грыжах.
10. Пластика пахового канала при прямых паховых грыжах. Принципы операций пластики пахового канала при прямых паховых грыжах.
Техника операций при косых паховых грыжах. Принципы операций при косых паховых грыжах. Этапы операции при косых паховых грыжах.
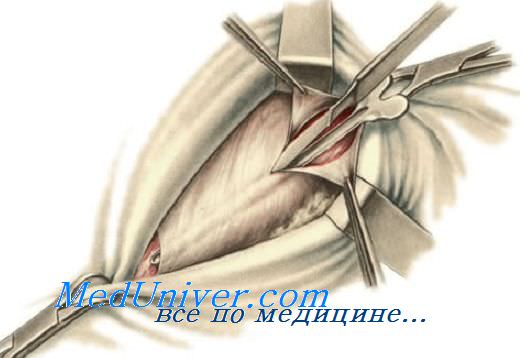
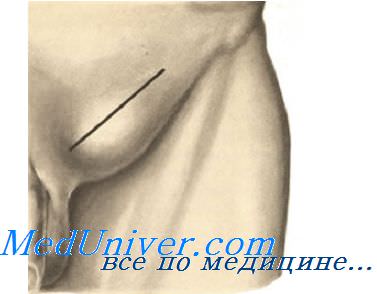
Положение больного на спине. Разрез кожи длиной 10—12 см производят параллельно и на 2 см выше паховой складки от границы ее латеральной и средней трети до лобкового бугорка. Рассекают подкожную клетчатку, глубокий листок поверхностной фасции, между зажимами пересекают a. et v. epigastricae superficiales и достаточно широко обнажают апоневроз наружной косой мышцы живота и расширенное поверхностное паховое кольцо.
Через поверхностное паховое кольцо или через отверстие, созданное путем рассечения складки апоневроза, в паховый канал вводят желобоватый зонд и по нему вдоль волокон рассекают апоневроз наружной косой мышцы живота. Края рассеченного апоневроза берут на зажимы и разводят в стороны — обнажаются нижние свободные края внутренней косой и поперечной мышц живота, утолщенный за счет грыжевого мешка семенной канатик, лежащий между мышцами и паховой связкой, а на его поверхности — n. ilioinguinalis.
Тупфером очищают от клетчатки желоб паховой связки до места ее прикрепления к лобковой кости, оттягивая при этом вниз нижний лоскут апоневроза наружной косой мышцы живота.
Выделение грыжевого мешка. Общую влагалищную оболочку семенного канатика с мышечными волокнами m. cremaster, расположенными поверх нее, рассекают вдоль и среди элементов канатика отыскивают стенку грыжевого мешка, которую узнают по беловатому цвету. Найденный участок стенки грыжевого мешка захватывают зажимами и тупо, а частью остро постепенно выделяют весь грыжевой мешок.

Выделение грыжевого мешка производят сначала в дистальном направлении, пока не обнаружится его дно, а затем в проксимальном, до шейки в области глубокого пахового кольца.
Выделенный на всем протяжении грыжевой мешок вскрывают между двумя пинцетами ближе к дну, а затем разрез удлиняют вдоль мешка под контролем зрения. Если грыжевого содержимого нет, то необходимо убедиться в сообщении мешка с брюшной полостью, так как только это дает право считать, что выделен действительно грыжевой мешок.
Внутренности, находящиеся в грыжевом мешке, подтягивают, расправляют, осматривают и, если они не изменены, вправляют в брюшную полость. Сращения с грыжевым мешком рассекают. Пустой грыжевой мешок несколько вытягивают, прошивают кетгутом у шейки, перевязывают с двух сторон и отсекают. Убедившись, что культя грыжевого мешка не кровоточит, срезают свободные концы лигатур. Семенной канатик укладывают на место. Производят пластику пахового канала.
Видео урок анатомии грыжи и хода грыжесечения
Другие видео уроки по топочке находятся: Здесь
– Также рекомендуем “Пластика пахового канала при косых паховых грыжах. Принципы операций пластики пахового канала при косых паховых грыжах.”
Источник
Положение больного – на спине.
Анестезия. Местная новокаиновая, в отдельных случаях (дети, взрослые с сопутствующей патологией) – общий наркоз.
Техника грыжесечения. Разрез кожи производят параллельно и выше паховой складки, начиная его на границе наружной и средней трети lig. inquinalis и заканчивая в области лонного бугорка. Рассекают кожу, подкожную клетчатку, поверхностную фасцию и ее глубокую пластинку (Томпсонову); между двумя кровоостанавливающими зажимами Бильрота пересекают a. et v. epigastrica superficialis. Обнажают апоневроз наружной косой мышцы живота, являющийся передней стенкой пахового канала, и рассекают его параллельно паховой связке с помощью желобоватого зонда, введенного в паховый канал через наружное паховое кольцо. Края рассеченного апоневроза разводят с помощью зажимов Бильрота. Обнажают семенной канатик. В толще его оболочек находят стенку грыжевого мешка. Мешок фиксируется одним-двумя зажимами Бильрота и отделяется от оболочек семенного канатика с помощью тупфера и ножниц (при необходимости). Для того, чтобы облегчить процесс выделения ГМ, между ним и оболочками семенного канатика вводят 0,25% раствор новокаина (гидропрепаровка). Вначале выделяют дно, а затем тело грыжевого мешка до шейки (рис. 2а).
Признак шейки – появление предбрюшинной клетчатки в области внутреннего пахового кольца. Дно грыжевого мешка рассекают, предварительно убедившись, что между листками брюшины нет ГС (рис. 2б). Для этого под дубликатуру брюшины в области дна подводят инструмент (ручку скальпеля, ножницы), который должен просматриваться через них при отсутствии в ГМ содержимого. При наличии внутренностей в мешке их аккуратно вправляют в брюшную полость с помощью тупфера (рис. 2в), после чего грыжевой мешок оттягивают кверху и, обязательно под контролем зрения, шейку его прошивают и перевязывают на две стороны для избежания соскальзывания лигатуры нерассасывающимся материалом (шелк, капрон, лавсан). ГМ отсекают на 1,5-2 см дистальнее места перевязки. Убедившись в отсутствии кровотечения из культи, излишек лигатуры отсекают на 2-3 мм выше узла (рис. 2г). Первый этап операции закончен.
При косой паховой грыже наибольшее распространение получили способы пластики грыжевых ворот по Мартынову (у детей), Жирару-Спасокукоцкому, Жирару-Спасокукоцкому со швом Кимбаровского.
Способ Мартынова. Состоит в создании дубликатуры апоневроза наружной косой мышцы живота. При этом внутренний (верхний) листок рассеченного апоневроза подшивается рядом отдельных узловых швов к паховой связке, а наружный (нижний) накладывается сверху и фиксируется узловыми швами (рис. 3).
Способ Жирара. После выполнения грыжесечения внутреннюю косую и поперечную мышцы на всем протяжении пахового канала подшивают к пупартовой связке поверх семенного канатика (рис. 4а). Вторым рядом швов к паховой связке пришивается медиальный лоскут апоневроза (рис. 4б). После этого латеральный лоскут в виде дубликатуры фиксируется к медиальному третьим рядом швов (рис. 4в).
Недостаток способа – его многорядность, приводящая к разволокнению паховой связки и к возможному прорезыванию швов с развитием рецидива.
Способ Спасокукоцкого. Является модификацией способа Жирара. Отличается тем, что свободные края мышц (внутренней косой и поперечной) вместе с медиальным лоскутом апоневроза одним рядом швов подшиваются к пупартовой связке (рис 5а).
Достоинством данного способа следует считать меньшую травматизацию паховой связки, а недостатком – транспозицию мышц между апоневрозом и lig. inquinalis, приводящую к замедлению срастания тканей вследствие их разнородности. Для ликвидации недостатка способа Жирара-Спасокукоцкого предложен шов Кимбаровского (рис. 5б). Его накладывают таким образом, чтобы лоскут апоневроза наружной косой мышцы живота в виде желобка охватывал свободные края внутренней косой и поперечной мышц. Для этого иглу вкалывают в апоневроз, отступая на 1,5 см кверху от края разреза, проводят ее через всю толщу прилежащих мышц и производят выкол на переднюю поверхность апоневроза у края разреза. После этого той же иглой захватывают паховую связку. Как результат впереди от семенного канатика к паховой связке подшиты края мышц, охваченные желобком апоневроза наружной косой мышцы. Сверху укладывают и фиксируют латеральный (нижний) лоскут апоневроза.
Источник
Грыжа межпозвонкового диска — одна из частых причин болей в спине, а от периодических спинальных болей в пояснично-крестцовой области страдает от 60 до 80% взрослого населения Земли
[1]
. Лечение грыж межпозвонковых дисков чаще всего длительное и консервативное, но при отсутствии эффекта можно прибегнуть к хирургическому вмешательству.
Наиболее распространенной в настоящее время является операция с удалением пораженного диска —
дискэктомия
. Также в процессе операции могут быть удалены участки связок, остеофиты, фрагменты тел или дуги позвонков (
ламинэктомия
). Для уменьшения давления на нервные корешки производится укрепление соседних позвонков с помощью специальных вставок или стержней. Все эти операции выполняются при открытом доступе, то есть с разрезом кожи.
Более современная версия дискэктомии —
микродискэктомия
. Это операция, проводимая с помощью мощного микроскопа. Использование микроскопа позволяет проводить сложные высокоточные операции, меньше повреждать окружающие ткани и уменьшить выполняемый разрез.
Еще одним направлением развития спинальной хирургии являются малоинвазивные операции, без разрезов. В этом случае сокращается период восстановления после операции и достигается хороший эстетический эффект. Все виды операций по удалению грыжи позвоночника имеют свои показания и противопоказания. Но если раньше не было никаких альтернатив, кроме открытой операции, то теперь у пациента и нейрохирурга есть выбор.
Виды малоинвазивных операций по удалению грыжи позвоночника
Все подобные вмешательства можно разделить на две группы: эндоскопические операции по удалению грыжи межпозвонкового диска и нуклеопластика.
Эндоскопическая дискэктомия
В настоящее время это один из самых востребованных методов операции по удалению грыжи позвоночника.
Преимущества эндоскопических операций:
- визуальный контроль уменьшает вероятность повреждения нервного корешка;
- минимальное повреждение тканей — для операции нужен разрез около десяти миллиметров;
- отсутствует необходимость удалять участки позвонков или связок для облегчения доступа, а значит, сохраняется естественная стабилизация позвоночно-двигательного сегмента;
- уменьшается боль в период восстановления, пациент может быть выписан из клиники уже на следующий день.
Недостатки:
- некоторые виды грыж анатомически не подходят для эндоскопии: например, медианные грыжи в шейном сегменте позвоночника чаще требуют операцию с открытым передним доступом.
Эндоскопическая дискэктомия выполняется с использованием эндоскопа, при помощи которого хирург видит область операции. Для введения эндоскопа нужен разрез около 10 мм — этого достаточно, чтобы специальными инструментами удалить то, что сдавливает нерв. Вмешательство проводится под общим наркозом, длительность операции — около часа.
Практикуется также
микроэндоскопическая дискэктомия
— сочетание эндоскопической техники и микрохирургических манипуляций. Разрез при этом составляет 12 мм.
Показания к эндоскопической операции по удалению грыжи позвоночника:
- грыжа межпозвонкового диска, подтвержденная МРТ;
- болевой синдром более 4 недель;
- отсутствие эффекта от консервативной терапии.
Противопоказания:
- нестабильность в позвоночно-двигательном сегменте;
- остеофиты, спондилолистез, сужение позвоночного канала;
- повторные грыжи межпозвонковых дисков.
Как образуется грыжа межпозвонкового диска?
Межпозвонковый диск состоит из плотной фиброзной оболочки и эластичного пульпозного ядра. Упругое ядро распределяет давление на позвонок при нагрузках. При сочетании нескольких провоцирующих факторов происходит дегенерация и разрушение фиброзного кольца, и в этой области пульпозное ядро под давлением выходит за пределы своей оболочки. Сначала образуется небольшое выбухание, или протрузия. Так как диск продолжает испытывать ежедневную нагрузку, то постепенно на этом месте формируется грыжевое выпячивание. Основную опасность представляет не сама грыжа, а ее давление на спинной мозг и корешки спинномозговых нервов.
Нуклеопластика
Это операция, при которой не требуется удалять диск целиком. Мишенью для нуклеопластики является только ядро межпозвонкового диска.
Цель нуклеопластики — уменьшить давление в пульпозном ядре межпозвонкового диска. При этом уменьшается выбухание фиброзного кольца, и в результате прекращается сдавление нервного корешка. Существуют различные виды нуклеопластики в зависимости от типа действующей силы:
- холодная плазма;
- гидропластика (жидкость под давлением);
- механическое воздействие;
- радиочастотная абляция;
- лазерное излучение.
Лазерное воздействие, или вапоризация, вызывает резкое повышение температуры, при этом происходит испарение ядра. Однако этот метод нередко приводит к осложнениям — ожогам окружающей ткани, что ухудшает заживление.
Наиболее распространенным методом является действие холодной плазмы, или коблация (сокращение от cold ablation, холодное разрушение). В отличие от лазерного или радиочастотного воздействия коблация не обжигает ткани. Применение холодной плазмы в медицине началось еще в 80-х годах, а первый прибор на основе холодной плазмы был предложен в 1995 году. С этого момента метод коблации активно развивался.
Процедура нуклеопластики проводится под местным обезболиванием. Точность обеспечивается постоянным рентгенологическим контролем. Через прокол 2–3 мм к ядру диска подводится игла с электродом, через который на ядро воздействует холодная плазма. В результате уменьшается размер пульпозного ядра, фиброзное кольцо больше не сдавливает нервный корешок. Вся операция занимает полчаса, госпитализация пациента не требуется.
Показания к нуклеопластике:
- наличие грыжи или протрузии межпозвонкового диска;
- выраженный болевой синдром;
- отсутствие эффекта от консервативного лечения в течение трех–четырех недель.
В 70–80% случаев применения нуклеопластики наблюдается положительный результат.
Однако не всегда расположение или строение грыжи позволяет применять малоинвазивные технологии. При некоторых видах грыж предпочтение отдается операциям открытого типа.
Классификация межпозвоночных грыж
Грыжи межпозвонкового диска можно распределить по уровню их расположения в позвоночнике, по положению грыжи в диске, а также по особенностям строения самой грыжи.
По локализации
, или уровню расположения, можно выделить:
- грыжи пояснично-крестцового отдела позвоночника, самые часто встречающиеся, более 80% случаев радикулита связаны именно с грыжей диска
[2]
;
- грыжи шейного отдела встречаются гораздо реже, около 4% от всех дегенеративно-дистрофических поражений позвоночника
[3]
;
- грыжи грудного отдела позвоночника являются самыми редкими.
Расположение грыжи определяет наиболее подходящий тип операции. Так, при операциях в грудном отделе позвоночника обычно не требуется укрепление позвоночного сегмента штифтами, так как грудные позвонки наименее подвижно сцеплены друг с другом. Также на разных уровнях отличается содержимое позвоночного канала. Если на уровне шеи и груди в позвоночнике расположен спинной мозг, то на уровне 1–2 поясничного позвонка он переходит в «конский хвост» — пучок нервов. Поэтому в области шеи в некоторых случаях проще подойти к позвоночнику спереди, провести операцию с открытым доступом, хотя используются и эндоскопические операции.
Симптомы грыжи межпозвонкового диска
-
В шейном отделе
: головная боль, головокружение; боль в шее, отдающая в ключицу, руку или под лопатку; онемение рук.
-
В грудном отделе
: нарушение осанки, боли в грудной клетке.
-
В пояснично-крестцовом отделе
: боли в пояснице, отдающие в крестец, в область таза или в ноги; онемение и слабость в ногах; нарушение работы органов таза, проблемы с потенцией.
По расположению
грыжи относительно средней оси позвоночника можно выделить такие виды, как:
- срединные (медианные, центральные) — грыжи, которые расположены по центру относительно середины позвонка, могут сдавливать половину спинного мозга или полностью;
- парамедианные — грыжи, которые смещены от центральной оси; опасность данного вида грыжи — сдавление спинного мозга с одной из сторон;
- боковые (латеральные) — грыжи, которые растут вбок и прилежат к дужкам позвонков;
- фораминальные — грыжи, проникающие в межпозвонковое отверстие, в котором проходят нервные корешки; особенность этих грыж — сильная боль.
Грыжи межпозвонкового диска различаются также
по стадиям образования
:
- небольшое выпячивание диска — 2–3 мм;
- протрузия — выпячивание размером более 5 мм;
- экструзия — практически все ядро выступает за пределы межпозвонкового диска.
Заключительным этапом будет постепенное разрушение диска и срастание соседних позвонков между собой.
В отдельный тип выделена
секвестрированная
грыжа. Она возникает, когда от грыжевого выпячивания отделяется участок ядра и попадает в спинномозговой канал.
Пять факторов риска развития грыжи:
-
Наследственность — существуют гены, отвечающие за прочность соединительной ткани, в том числе и в межпозвонковом диске.
-
Малоподвижный образ жизни, длительное нахождение в одном положении приводят к плохому кровоснабжению позвоночника и преждевременному износу тканей.
-
Чрезмерная нагрузка, особенно неправильно распределенная, приводит к повреждению межпозвонковых дисков.
-
Дефицит воды, которая очень важна для эластичности тканей, а также недостаток белка, витаминов и микроэлементов.
-
Травмы позвоночника, в том числе спортивные и те, которые не были вовремя пролечены.
Операция по удалению грыжи: основные этапы
Независимо от выбранного метода удаления грыжи позвоночника, процесс лечения включает в себя три этапа:
- подготовку к операции (проведение обследования, консервативное лечение при необходимости);
- непосредственно хирургическое вмешательство;
- восстановительный период после операции.
Подробнее рассмотреть каждый из этапов можно на примере эндоскопического удаления грыжи диска позвоночника, так как эта операция широко применяется и хорошо себя зарекомендовала.
Подготовка к операции
Перед эндоскопической операцией врач проводит осмотр пациента, анализирует предыдущее лечение. Операция назначается только в том случае, если консервативная терапия проводилась в адекватном объеме в течение четырех месяцев и не принесла результата. Также перед операцией может потребоваться проведение МРТ позвоночника с продольными срезами. Врач оценивает результаты обследования, обсуждает с пациентом возможные исходы. Если операция проводится под общим наркозом, то пациент также встречается с анестезиологом.
Проведение операции
Операция проводится в положении пациента на боку или на животе. С помощью небольшого надреза хирург формирует канал для доступа к грыже. При этом ткани обычно не разрезаются, а аккуратно раздвигаются, в результате ускоряется восстановление после операции. В созданный канал вводится специальный эндоскоп, который позволяет хирургу увидеть область операции и аккуратно удалить все, что привело к сдавлению нервного корешка. После удаления хирург извлекает все инструменты и накладывает небольшой внутрикожный шов на место разреза. Процедура длится около часа.
Восстановление после операции
Обычно через два часа после эндоскопической операции пациенту разрешают вставать, а если все прошло хорошо, то уже через 12–24 часа выписывают домой. В некоторых случаях хирург может назначить прием нестероидных противовоспалительных средств. Также необходимо избегать нагрузок, в частности наклонов и поворотов, особенно в первые недели после процедуры.
Благодаря современным малоинвазивным операциям пациенты могут избавиться от проблем, вызванных грыжей диска, и быстрее вернуться к обычной жизни. К сожалению, даже самые современные методы не дают 100% гарантии излечения. Также бывают случаи рецидива грыж, особенно при несоблюдении рекомендаций специалиста. Поэтому для успешного лечения очень важно взвешенно выбирать врача и тип операции.

Каадзе Анастасия Геннадьевна
Ответственный редактор
Мнение редакции
Не забывайте о простейшей профилактике: при сидячей работе каждые час–два вставайте с кресла и делайте небольшую разминку — хотя бы пройдитесь по офису. Следите за осанкой, сохраняйте правильное положение. Старайтесь больше двигаться.
Источник
