Общий отличительный признак всех бедренных грыж
- 1. при разрушении тазовой диафрагмы
- 2. через малое седалищное отверстие
- 3. по ходу полового сосудисто-нервного пучка
- 4. все перечисленное
- 1. нижней брыжеечной артерии
- 2. внутренней подвздошной артерии
- 3. внутренней половой артерии
- 4. всех перечисленных
- 1. один сфинктер
- 2. два сфинктера
- 3. три сфинктера
- 4. четыре сфинктера
- 1. через малое седалищное отверстие
- 2. через щель под проксимальной частью сухожилия большой
ягодичной мышцы - 3. через над- и подгрушевидные отверстия
- 4. по ходу седалищного нерва
- 1. лобковая ветвь нижней надчревной артерии
- 2. бедренная вена
- 3. окружающая подвздошную кость поверхностная артерия
- 1. выход их над паховой складкой
- 2. расположение внутри от бедренной вены
- 3. наличие выпячивания на бедре
- 4. выход их из-под паховой складки
- 1. спереди
- 2. кнаружи
- 3. кнутри
- 4. сзади
- 1. устья большой подкожной вены бедра
- 2. проекции бедренной артерии
- 3. правильного ответа нет
- 1. лапароскопия
- 2. радиоизотопная динамическая билиосцинтиграфия
- 3. ультразвуковое исследование желчного пузыря и желчных
протоков - 4. эндоскопическая ретроградная холангиопанкреатография
- 5. лапароскопическая холецистография
- 1. эндоскопической ретроградной холангиографии
- 2. операционной холангиографии
- 3. инструментальным зондированием во время холедохотомии
- 4. холедохоскопией на операционном столе
- 5. все указанные выше
- 1. 3-5 мм
- 2. 6-8 мм
- 3. 9-11 мм
- 4. 8-12 мм
- 5. 5-12 мм
- 1. о холедохолитиазе
- 2. о сальмонеллезе желчного пузыря
- 3. о внутренней желчной фистуле
- 4. о желудочно-толстокишечной фистуле
- 5. о холецистите
- 1. лапароскопии
- 2. пневмомедиастинографии
- 3. ангиографии печени
- 4. рентгеноскопии пищевода и желудка
- 5. динамической гепатобилиосцинтиграфией
- 1. при остром деструктивном холецистите
- 2. при неушитом ложе удаленного желчного пузыря
- 3. при неуверенности в окончательном гемостазе
- 4. при редких швах ложа удаленного желчного пузыря
- 5. правильно 1) и 2)
- 1. сывороточный гепатит
- 2. камень холедоха
- 3. гемолитическая желтуха
- 4. операционная травма холедоха (лигирование его)
- 5. все из вышеперечисленного
- 1. кровотечение
- 2. желчеистечение
- 3. повреждение полого органа с последующим развитием перитонита
- 4. обострение холангита или развитие острого панкреатита
- 5. все перечисленное
- 1. обзорной рентгенографии брюшной полости
- 2. ретроградной холангиографии
- 3. ультразвукового скенирования брюшной полости
- 4. внутривенной холецистохолангиографии
- 5. ангиографии сосудов желчного пузыря
- 1. кроме наличия “ниши”
- 2. кроме нарушения эвакуации содержимого
- 3. кроме отключенного желчного пузыря
- 4. кроме деформации луковицы двенадцатиперстной кишки
- 1. острый панкреатит
- 2. механическая желтуха
- 3. хронический панкреатит
- 4. наличие конкрементов в панкреатических протоках
- 5. холедохолитиаз
- 1. пероральная холецистография
- 2. внутривенная холецистохолангиография
- 3. ретроградная холангиография
- 4. сцинтиграфия печени
- 5. прямая спленопортография
- 1. холедохолитиазом
- 2. сальмонеллезом желчных протоков
- 3. внутренней желчной фистулой
- 4. острым холециститом
- 5. желудочно-ободочной фистулой
- 1. отека малого сальника и печеночно-двенадцатиперстной
связки - 2. выбухания стенки желудка кпереди
- 3. уменьшения в размерах желчного пузыря
- 4. умеренной гиперемии висцеральной брюшины верхних отделов
брюшной полости - 5. обнаружения небольшого количества серозного выпота в правом
подпеченочном пространстве
- 1. установить патобиохимический вид панкреонекроза
- 2. диагностировать панкреатогенный перитонит
- 3. уточнить форму острого панкреатита
- 4. выявить наличие воспалительного процесса в воротах селезенки и
непосредственно в ее ткани - 5. определить характер изменения желчного пузыря
- 1. для постхоленцистэктомического синдрома
- 2. для острого панкреатита
- 3. для хронического панкреатита
- 4. для печеночной недостаточности
- 5. для болезни Крона
- 1. геморрагической имбибиции большого сальника
- 2. наличия темного выпота с геморрагическим оттенком
- 3. выбухания желудка и расширения его вен
- 4. возникновения в отдельных случаях расслаивающей аневризмы аорты
- 5. иногда появления забрюшинной гематомы
- 1. 250 мл
- 2. 500 мл
- 3. 1000 мл
- 4. 1500 мл
- 5. 2000 мл
- 1. менее 60 мм вод. ст.
- 2. от 60 до 120 мм вод. ст.
- 3. от 130 до 180 мм вод. ст.
- 4. от 190 до 240 мм вод. ст.
- 5. свыше 240 мм вод. ст.
- 1. на 1000 мл
- 2. на 750 мл
- 3. на 500 мл
- 4. на 250 мл
- 5. менее 250 мл
- 1. 50 мл/кг
- 2. 60 мл/кг
- 3. 70 мл/кг
- 4. 80 мл/кг
- 5. 90 мл/кг
- 1. парентеральное питание
- 2. стимуляция кроветворения
- 3. значительная анемия от кровопотери
- 4. дезинтоксикация
- 5. иммунокоррекция
- 1. 20-25%
- 2. 30%
- 3. 35%
- 4. 40%
- 5. 45%
- 1. эритромассы
- 2. донорской крови
- 3. кристаллоидных растворов
- 4. коллоидных растворов
- 5. правильно 3) и 4)
- 1. верны все ответы
- 2. верны а), б), в)
- 3. верны а), в), г)
- 4. верны б), в), г)
- 5. верны а), б), г)
- 1. верны все ответы
- 2. верны а), б)
- 3. верны б), в)
- 4. верны а), в)
- 5. верны б), г)
- 1. AB(IV) резус
- 2. AB(IV) резус-
- 3. B(III) резус+
- 4. A(II) резус-
- 5. O(I) резус-
- 1. тяжелая операция
- 2. хирургическая инфекция
- 3. шок
- 4. тяжелое нарушение функции печени
- 5. снижение АД
- 1. анафилаксия
- 2. острый внутрисосудистый гемолиз
- 3. снижение АД
- 4. гипертермия
- 5. отек мозга
- 1. плазмой реципиента и кровью донора
- 2. плазмой донора и кровью реципиента
- 3. форменными элементами крови реципиента и кровью донора
- 4. форменными элементами крови донора и кровью реципиента
- 5. цельной кровью донора и цельной кровью реципиента
- 1. острой анемии
- 2. гнойной интоксикации
- 3. повышения защитной силы организма
- 4. с целью гемостаза
- 5. тяжелых нарушений функций печени и почек
- 1. вазопрессоры
- 2. кардиотонические средства
- 3. плазмозаменители
- 4. эритромассу
- 5. донорскую кровь
- 1. как кишечная палочка
- 2. как стафилококк
- 3. как стрептококк
- 4. как бактероиды
- 5. как клебсиелла
- 1. раннее применение антибиотиков
- 2. раннее очищение раны от омертвевших тканей и/или
ампутация - 3. раннее применение гипербарической оксигенации
- 4. все перечисленное
- 1. поточно-приточная вентиляция
- 2. ультрафиолетовое облучение
- 3. и то, и другое
- 4. ни то, ни другое
- 1. пенициллин
- 2. тетрациклин
- 3. линкомицин
- 4. колимицин
- 5. цефамезин
- 1. полимиксины и цефалоспорины
- 2. тетрациклины и макролиды
- 3. аминогликозиды и пенициллины
- 4. цефалоспорины и карбопенемы
- 5. пенициллины и полимиксины
- 1. сульфаниламиды и тетрациклины
- 2. нитрафураны и полимиксины
- 3. пенициллины и таривид
- 4. аминогликозиды и карбапенемы
- 5. диоксидин и цефалоспорины
- 1. с пенициллинами
- 2. с цефалоспоринами
- 3. с аминогликозидами
- 4. с тетрациклинами
- 5. со всеми перечисленными
- 1. окситетрациклин
- 2. полимиксин В
- 3. линкомицин
- 4. цефазолин
- 5. левомицетин
- 1. септического флебита
- 2. химического флебита
- 3. тромбоэмболии
- 4. септицемии
- 5. ДВС-синдрома
- 1. переливание гидрокарбоната
- 2. гипервентиляция
- 3. уменьшение подачи наркотического вещества
- 4. внутривенное введение дыхательных аналептиков
- 5. все перечисленное
Источник
Бедренные грыжи выходят через бедренный канал и располагаются ниже проекции паховой связки. Они составляют 5% всех наружных грыж живота. Бедренные грыжи значительно чаще встречают у женщин, что обусловлено особенностями строения таза. Бедренные грыжи чаще, чем паховые, представляют трудности для диагностики и чаще ущемляются. У детей бедренные грыжи встречают исключительно редко.
В процессе своего формирования бедренная грыжа проходит три стадии:
- начальная — грыжевое выпячивание не выходит за пределы внутреннего бедренного кольца;
- канальная — грыжевое выпячивание располагается около сосудистого пучка, не выходит за пределы поверхностной фасции и не проникает в подкожную жировую клетчатку скарповского треугольника;
- полная — когда грыжа проходит весь бедренный канал, его внутреннее и наружное отверстия и выходит в подкожную клетчатку бедра; эту стадию грыжи обнаруживают чаще всего.
В начальной и канальной стадиях бедренная грыжа клинически трудноразличима. Заподозрить такую грыжу можно на основании жалоб на боли в паху, нижнем отделе живота, верхнем отделе бедра, усиливающиеся при ходьбе и физической нагрузке. В узком, ригидном внутреннем отверстии бедренного канала может возникать ущемление (в том числе пристеночное), в части случаев оно бывает первым клиническим проявлением грыжи. Для полной бедренной грыжи характерно появление полусферического грыжевого выпячивания небольшого размера, расположенного под паховой связкой, медиальнее проекции бедренных сосудов.
Проведение дифференциального диагноза между паховой и бедренной грыжами не вызывает затруднений при вправимой паховой грыже, когда легко пальпируется наружное отверстие пахового канала. У тучных больных, особенно женщин, это сделать гораздо сложнее. Необходимо определить проекцию паховой связки, проведя линию от передней верхней ости к лонному бугорку. Паховая грыжа располагается выше паховой связки, бедренная — ниже. По отношению к лонному бугорку паховая грыжа расположена выше и кнутри, а бедренная — ниже и кнаружи. Бедренные грыжи в отличие от паховых не достигают больших размеров, нередко бывают скользящими.
Дифференциальная диагностика
За бедренную грыжу легко принять приустьевой узел большой подкожной вены при варикозной болезни. В результате несостоятельности клапана, расположенного у устья вены, узел обнаруживают в положении больного стоя и при натуживании, а в горизонтальном положении узел спадается. Определяемый при кашле ретроградный ток крови из бедренной вены (кашлевой симптом Гаккенбруха) можно расценить как движение грыжевого содержимого. Поставить правильный диагноз позволяет полноценный осмотр раздетого больного стоя, когда осматривают не только брюшную стенку, но и нижние конечности.
Другое сосудистое заболевание, имитирующее бедренную грыжу, — аневризма бедренной артерии. Обычно это ложная аневризма, формирующаяся в силу различных причин после диагностических или лечебных эндовазальных манипуляций, связанных с пункцией бедренной артерии. Наряду с пульсацией опухолевидного образования отличить аневризму позволяет систолический шум, выслушиваемый при аускультации.
В редких случаях за бедренную грыжу можно принять натёчный абсцесс, возникающий при туберкулёзном поражении позвоночника, распространяющийся по ходу поясничной мышцы и обусловливающий подкожное выбухание под паховой связкой. Главные отличительные признаки: флюктуация и наличие данных, в том числе рентгенологических, свидетельствующих о туберкулёзном поражении позвоночника.
Хирургическое лечение
Операции при бедренной грыже (количество предложенных способов и модификаций приближается к 200) в зависимости от доступа к грыжевым воротам можно разделить на две группы: бедренные и паховые.
Операция Бассини. Используют доступ к бедренному каналу со стороны его наружного отверстия. Кожный разрез проводят параллельно и ниже проекции паховой связки. Этап поиска грыжевого мешка у тучных больных может представлять существенные трудности. Его легче обнаружить, если предложить больному потужиться или покашлять. Тщательно освобождают грыжевой мешок от жировой клетчатки и окружающих фасциальных оболочек. Грыжевой мешок выделяют как можно выше, вскрывают, прошивают и отсекают. При выделении грыжевого мешка следует помнить, что с медиальной стороны может находиться мочевой пузырь, а латерально — бедренная вена. Закрывают грыжевые ворота путём сшивания паховой и лонной (куперовой) связок (рис. 1).

Рис. 1. Операция Бассини при бедренной грыже:
а — проекция кожного разреза;
б — выделение грыжевого мешка в области овальной ямки (hiatus saphenus);
в — пластика грыжевых ворот путём подшивания паховой связки к надкостнице лобковой кости (связка Купера);
г — схема наложения швов в сагиттальной проекции.
Всего накладывают три-четыре шва, контролируя, не сдавлена ли бедренная вена. Вторым рядом швов между серповидным краем широкой фасции бедра и гребенчатой фасцией ушивают бедренный канал.
В настоящее время отдают предпочтение паховым способам лечения бедренных грыж, основными преимуществами которых признаны высокая перевязка грыжевого мешка, удобное и надёжное ушивание внутреннего отверстия бедренного канала. Этот доступ особенно показан при ущемлении бедренной грыжи, когда может потребоваться широкий доступ для проведения резекции кишечника.
Операция Руджи—Парлавеччио. Разрез кожи проводят параллельно и выше паховой связки (как при паховой грыже). Вскрывают апоневроз наружной косой мышцы (т.е. попадают в паховый канал). Обнажают паховый промежуток. Рассекают поперечную фасцию в продольном направлении. Отодвигая предбрюшинную клетчатку, выделяют шейку грыжевого мешка. Грыжевой мешок выводят из бедренного канала, вскрывают, прошивают у шейки и удаляют. Грыжевые ворота закрывают путём сшивания внутренней косой, поперечной мышц, верхнего края поперечной фасции с лонной и паховой связками. При необходимости внутреннее отверстие пахового канала ушивают до нормального размера, накладывая дополнительные швы на поперечную фасцию. Семенной канатик (или круглую связку матки) укладывают на мышцы. Рассечённый апоневроз наружной косой мышцы живота сшивают с формированием дупликатуры.
Савельев В.С.
Хирургические болезни
Опубликовал Константин Моканов
Источник
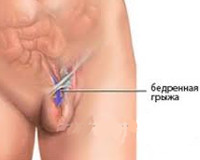
Бедренная грыжа – это опухолевидное выпячивание, образующееся при выходе петель кишечника и сальника за пределы брюшной полости через бедренное кольцо. Проявляется наличием мешковидного выпячивания в области бедренного треугольника в вертикальном положении тела, болью. При ущемлении грыжи возможно развитие кишечной непроходимости. Бедренная грыжа распознается в ходе осмотра хирурга и проведения дополнительной диагностики – УЗИ грыжевого выпячивания, ирригоскопии, герниографии, УЗИ малого таза и мочевого пузыря. При выявлении дефекта производится операция грыжесечения (герниопластики).
Общие сведения
В современной герниологии бедренные грыжи встречается в 5-8% случаев от общего числа грыж живота. Бедренная грыжа чаще развивается у женщин (соотношение с мужчинами 4:l) ввиду анатомических особенностей строения таза и у детей первого года жизни вследствие физиологической слабости соединительной ткани брюшной стенки. Бедренная грыжа образуется в результате выхода органов брюшной полости (большого сальника, петель кишечника) за пределы брюшной стенки через патологический бедренный канал. Бедренные грыжи имеют коварное течение и довольно часто ущемляются.

Бедренная грыжа
Причины
Анатомо-физиологическими предпосылками образования бедренной грыжи являются факторы, приводящие к ослаблению брюшной стенки: быстрая потеря веса, травмы брюшной стенки, многочисленные беременности, наследственная слабость брюшной стенки у детей до года, постоперационные рубцы, нарушение иннервации брюшной стенки, вывихи бедра (в т. ч. врожденные).
К непосредственным производящим факторам относят ситуации, связанные с повышением внутрибрюшного давления: физическое усилие, затрудненное мочеиспускание, упорный кашель, запоры, затяжные роды и т. д. Эти факторы могут воздействовать как однократно (например, подъем тяжести), так и длительно (длительный кашель при коклюше, хроническом бронхите).
Патанатомия
Компоненты бедренной грыжи представлены грыжевыми воротами, грыжевым мешком и грыжевым содержимым. Воротами бедренной грыжи служит бедренный канал – патологический ход в мышечно-фасциальном пространстве бедренного треугольника. Бедренный канал имеет внутреннее отверстие (бедренное кольцо), наружное отверстие (овальную ямку) и стенки, образованные паховой связкой, широкой фасцией бедра, стенкой бедренной вены. Бедренный канал длиной 2-3 см идет в вертикальном направлении.
Грыжевой мешок бедренной грыжи образован предбрюшинной клетчаткой, поперечной фасцией, клетчаткой сосудистой лакуны, решетчатой фасцией. Грыжевым содержимым мешка при бедренной грыже обычно служат большой сальник и петли тонкой кишки, реже – толстая кишка (аппендикс и слепая кишка – справа, сигмовидная – слева), мочевой пузырь, яичник с маточной трубой – у женщин, яичко – у мужчин.
Классификация
По локализации бедренные грыжи могут быть двусторонними и односторонними. В соответствии с клиникой бедренные грыжи делятся на вправимые, невправимые и ущемленные. При вправимых дефектах содержимое грыжевого мешка легко возвращается в брюшную полость. Невправимые бедренные грыжи могут быть вправлены только частично или совсем не поддаются вправлению в брюшную полость. Ущемленные бедренные грыжи характеризуются внезапно возникшим сдавлением элементов грыжевого содержимого грыжевыми воротами. При ущемлении бедренной грыжи могут развиться опасные состояния: острая кишечная непроходимость, некроз или гангрена кишки, перитонит.
В зависимости от места формирования бедренного канала различают грыжу сосудистой лакуны (латеральную, внутривлагалищную, тотальную) и грыжу мышечной лакуны (грыжу Гассельбаха). В процессе формирования бедренной грыжи выделяют три стадии: начальную, неполную и полную.
В начальной стадии грыжевой мешок расположен за пределами внутреннего бедренного кольца. На этой стадии бедренная грыжа трудно различима клинически, однако может сопровождаться пристеночным (рихтеровским) ущемлением. При неполной (канальной) стадии грыжевое выпячивание находится внутри бедренного канала, в границах поверхностной фасции. Полная стадия характеризуется выходом грыжи из бедренного канала в подкожную клетчатку бедра, иногда – в половую губу у женщин или мошонку у мужчин. Обычно бедренная грыжа диагностируется уже в полной стадии.
Симптомы бедренной грыжи
В начальной и неполной стадии патология проявляется дискомфортом в паховой области или нижних отделах живота, которые усиливаются при ходьбе, беге и другой физической активности. Иногда в этих стадиях бедренная грыжа протекает бессимптомно и впервые проявляется только в связи с пристеночным ущемлением.
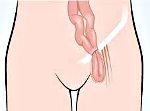
Полная бедренная грыжа характеризуется появлением видимого грыжевого выпячивания в пахово-бедренной складке. Грыжевое выпячивание, как правило, имеет небольшие размеры, гладкую поверхность, полусферическую форму; располагается под паховой складкой. Грыжевое выпячивание появляется в положении стоя или при натуживании; после вправления исчезает, что сопровождается характерным урчанием.
При наличии в грыжевом мешке петель кишечника во время перкуссии определяется тимпанит. Важным дифференциально-диагностическим критерием вправимой бедренной грыжи служит положительный симптом кашлевого толчка. В редких случаях при бедренной грыже может возникать отек нижней конечности на соответствующей стороне, обусловленный сдавлением бедренной вены, ощущение «ползания мурашек» и онемения. При попадании в грыжевой мешок мочевого пузыря развиваются дизурические расстройства.
Осложнения
К осложнениям бедренной грыжи относят ее воспаление и ущемление, копростаз. Воспаление бедренной грыжи может протекать по серозному и гнойному типу. Обычно сначала воспаляется грыжевое содержимое (аппендикс, кишка, придатки матки и т. д.), реже воспаление переходит на грыжевой мешок с кожных покровов. Воспаленная бедренная грыжа становится отечной, возникает гиперемия кожи, усиливаются боли, повышается температура тела. В отдельных случаях развивается перитонит.
При ущемленной бедренной грыже развивается острое нарушение кровоснабжения и иннервации органов, составляющих грыжевое содержимое. При этом грыжа увеличивается в размерах, становится невправляемой, плотной, резко болезненной при пальпации. Возникают сильные боли в области ущемления или во всем животе, развивается задержка стула и газов. Длительное ущемление бедренной грыжи может привести к некрозу органов и развитию кишечной непроходимости. В этом случае появляется икота, тошнота, повторная рвота, схваткообразные боли.
Диагностика
Отсутствие ярких проявлений на начальных стадиях бедренной грыжи затрудняет раннюю диагностику бедренной грыжи. При распознавании заболевания абдоминальный хирург учитывает типичную симптоматику (наличие сферического выпячивания в области бедренного треугольника в вертикальном положении и вправимость в положении лежа, симптом кашлевого толчка и др.), аускультативные данные (выслушивание перистальтических шумов), перкуторное определение тимпанита и др. В ходе пальпации грыжевого мешка можно определить характер его содержимого, уточнить размеры грыжевого канала и вправляемость бедренной грыжи.
Бедренную грыжу в процессе диагностики дифференцируют от паховой грыжи, липомы, лимфаденита, натечного абсцесса, варикозно расширенных вен, тромбофлебита, аневризмы бедренной артерии, метастазов злокачественных новообразований. Для определения содержимого грыжевого мешка проводится ультразвуковое сканирование грыжевого выпячивания, ирригоскопия, УЗИ мочевого пузыря и малого таза.
Лечение бедренной грыжи
Консервативные подходы к лечению патологии отсутствуют; при выявлении заболевания показано хирургическое вмешательство – грыжесечение с пластикой дефекта (герниопластика). В хирургии разработано множество способов и модификаций оперативных вмешательств, которые в зависимости от используемого доступа делятся на паховые (способ Руджи, Парлавеччио) и бедренные (способ Бассини, Локвуда, Герцена и др.), а по способу закрытия грыжевых ворот могут быть простыми и пластическими.
Герниопластика бедренной грыжи предполагает вскрытие грыжевого мешка, осмотр его содержимого, при необходимости – резекцию измененного сальника, вправление грыжевого содержимого в брюшную полость, перевязку и иссечение грыжевого мешка и пластику грыжевого канала. Операция может производиться с использованием собственных тканей пациента или синтетических материалов (полимерных сеток). При ущемленной бедренной грыже может потребоваться выполнение срединной лапаротомии с резекцией нежизнеспособного участка кишечника.
Прогноз и профилактика
В большинстве случаев при неущемленной бедренной грыже прогноз хороший. Наибольшее количество рецидивов отмечается при бедренных способах грыжесечения. При отсутствии лечения может сформироваться невправимая бедренная грыжа, в 82—88% случаев возникает ущемление. Профилактика развития бедренной грыжи состоит в укреплении мышц передней брюшной стенки, ограничении физических нагрузок, ношении бандажа в течение беременности, правильном питании, устранении надсадного кашля. Предотвратить жизнеугрожающие осложнения позволяет как можно более раннее радикальное лечение бедренной грыжи.
Источник
