Классификация грыж по swr
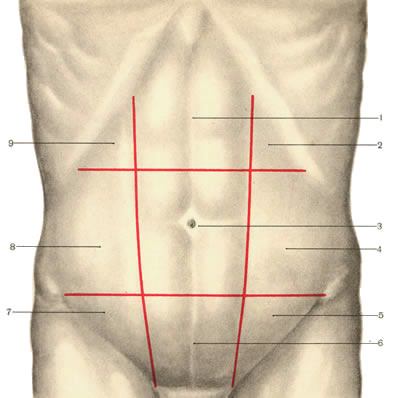
Пожалуй каждый хирург в своей клинической практике сталкивался с послеоперационными вентральными грыжами (ПОВГ). Несмотря на довольно широко освещение данной проблемы, многие хирургическое школы нашей страны, по-прежнему по-своему дают классификацию ПОВГ.
Долгое время, в СССР, а затем и в России, пользовались классификацией К.Д. Тоскина и В.В. Жебровского, которая учитывает такие параметры как величина и локализация грыжевого дефекта, а также клинические признаки. Согласно этой классификации различают следующие послеоперационные грыжи:
По величине грыжевого дефекта:
1. Малые – локализуются в какой-либо области передней брюшной стенки, практически не изменяют общую конфигурацию живота, многие из них определяются только пальпаторно или при УЗИ;
2. средние – занимают часть какой-либо области передней брюшной стенки, выпячивая ее;
3. обширные – полностью занимают какую-либо область передней брюшной стенки, деформируя живот;
4. гигантские – захватывают две, три и более областей, резко деформируя живот.
По локализации:
1) Эпигастральные: правое подреберье, левое подреберье, собственно эпигастриум.
2) Мезогастральные: левая боковая, околопупочная, правая боковая.
3) Гипогастральные: левая подвздошная, надлобковая, правая подвздошная.
По клиническому признаку:
1) Вправимая, невправимая, частично вправимая.
2) Одиночная, множественная, рецидивирующая и многократно рецидивирующая.
3) Ущемленная, перфоративная, частичная или полная спаечная кишечная непроходимость.
Однако, в силу своей громоздкости и объемности, данная классификация не слишком практична в применении.
На XXI Международном конгрессе герниологов в Мадриде, организованном Европейским обществом герниологов в ноябре 1999г., наиболее обоснованной и практичной признана классификация J.P. Chevrel и A.M. Rath (SWR classification), в которой учтены три основных параметра – локализация грыжи, ширина грыжевых ворот и наличие рецидива. Согласно этой классификации выделяют следующие послеоперационные грыжи:
I. S – локализация грыжи:
1. Срединные грыжи (М)
М1 – надпупочные
М2 – околопупочные
М3 – подпупочные
М4 – надлобковые
2. Боковые грыжи (L)
L1 – подреберные
L2 – поперечные
L3 – подвздошные
L4 – поясничные
3. Сочетанные (ML)
II. W – ширина грыжевых ворот:
W1 – менее 5 см
W2 – от 5 до 10 см
W3 – от 10 до 15 см
W4 – более 15 см
III. R – количество предшествующих рецидивов:
R0 – данная грыжа первая
R1 – первый рецидив
R2 – второй рецидив
R3 – третий рецидив и т.д.
Авторы данной классификации считают эти параметры главными в определении показаний к выбору того или иного варианта восстановительной операции.
В настоящее время, более удобной для уточнения локализации дефекта и практически обоснованной является классификация грыж, предложенная Европейским обществом герниологов (EHS) в 2009г. Неоспоримым достоинством этой классификации является простота на фоне многочисленных имеющихся громоздких и плохо воспринимаемых классификаций.
Именно эта классификация используется во всем медицинском мире, и её нам нужно внедрять в нашу повседневную клиническую практику.
Клинический пример: Больной Ш., 59 лет. Анамнез: 2014 г. – срединная лапаротомия, рассечение спаек по поводу острой спаечной кишечной непроходимости. Локализация грыжи: – над-, под-, и собственно чревная области. Ширина грыжевого дефекта – 9 см. Рецидивов по поводу ПОВГ не было.
Полный диагноз пациента – послеоперационная вентральная грыжа, SM2-M4W2R0.
Данная рубрика с сугубо научными статьями является экспериментальной, если она вам понравилась, жмите “палец вверх” ???? Если статья наберет хотя бы 50 лайков, я продолжу написание научных статьей о новейших тенденциях современной медицины.
Теперь вы можете помочь развить наш канал, посвященный медицине, любой суммой. Спасибо за ваше внимание и помощь!
Источник
Любая «грыжа» – это выхождение органов, или их части, из полости, занимаемой ими в норме, через физиологически существующие или патологически образованные отверстия. Как следует из названия «послеоперационная грыжа»- это выхождение органов через слабое место в брюшной стенке, которое формируется после перенесенной операции, если послеоперационный рубец плохо заживает.
Иногда это результат воспаления в области рубца, иногда — следствие образования слабой соединительной ткани из которой состоит рубец (особенность организма больного). В итоге, в месте послеоперационного рубца возникает дефект (слабое место), через которое формируется выпячивание внутренних органов – образуется грыжа.
По статистическим данным грыжа такого типа возникает у каждого пятого из оперированных пациентов. У половины из них грыжа возникает уже на первом году после операции. У остальных – в течение последующих 5 лет.
Причины образования послеоперационных грыж
Никогда нельзя назвать одну единственную причину из-за которой у конкретного человека возникла грыжа. Существует множество факторов, способствующих или влияющих на развитие вентральной грыжи. Ниже представлены наиболее частые состояния, которые способствуют образованию грыжи:
1. Наследственность
Некоторые наследственные заболевания соединительной ткани (например синдром Марфана) проявляются ее слабостью, в том числе и слабостью сформированных рубцов на месте повреждений (операций). Люди, имеющие такие генетические отклонения, заранее предрасположены к формированию послеоперационных грыж.
2. Нарушение регенерации (заживления ран).
Воспаление послеоперационной раны может существенно повлиять на формирование рубца, тем самым, делая его не достаточно прочным, что так же увеличивает риск возникновения грыжи.
3. Непереносимость организмом пациента шовного материала.
При этом возникает воспалительная реакция организма на нитки, которая может привести с появлению дефектов в послеоперационном рубце.
4. Нарушение постоперационного режима пациентом.
Несвоевременное и, самое главное, резкое увеличение физической нагрузки, нарушение диеты и режима питания с образованием запоров, в период формирования рубца приводит к нарушению его структуры и снижению прочности.
5. Сопутствующие болезни
Любые заболевания, которые приводят к повышению внутрибрюшного давления
- Бронхиальная астма
- Бронхиты
- Нарушения деятельности кишечника, хронические запоры
- Аденома простаты, хроническая задержка мочи
- Ожирение и пр.
При всех этих заболеваниях, края раны испытывают постоянное напряжение, нарушается нормальная микроциркуляция и иннервация, что приводит к быстрому нарушению формирования плотного рубца.
6. Технические ошибки при проведении операции
Погрешности в технике соединения тканей также может со временем оказаться причиной образования дефектных участков и повторных грыж.
Классификации вентральных грыж
В зависимости от размеров грыжевого выпячивания выделяют:
- малые — находятся в одной из областей живота и не изменяют его конфигурацию, определяются только пальпаторно или по данным УЗИ;
- средние — занимают часть одной области живота с видимым выпячиванием;
- обширные — занимают полностью одну область передней брюшной стенки, деформируя живот;
- гигантские — занимают две, три и более областей.
В зависимости от расположения и от нарушения анатомии передней брюшной стенки:
Вариант 1: грыжа по середине живота, при этом краями грыжевого выпячивания являются внутренние края прямых мышц живота, без нарушения их целостности;
Вариант 2: в грыжевое выпячивание входят прямые и косые мышцы живота с нарушенной структурой волокон и апоневротических футляров;
Вариант 3: грыжа имеет большие размеры (более 15 см в одном из размеров), выпячивание неправильной формы с выраженными атрофическими изменениями мышц и соединительнотканных структур.
Проявления вентральных грыж
Как правило, больные с вентральными грыжами сами обнаруживают выпячивание в области послеоперационного рубца, или жалуются на дискомфорт, неприятные ощущения в данной области, иногда на появление болевых ощущений, усиливающиеся при движении. При ущемлении грыжевого содержимого появится острая боль, может появиться тошнота и рвота.
Методы диагностики послеоперационной грыжи
Диагностика данного заболевания, как правило не вызывает затруднений. В большинстве случаев достаточно общего осмотра, ощупывания (пальпации) выпячивания. При необходимости может понадобится УЗИ или рентгенография брюшной полости с введением контрастного вещества в кишку. При возникновении затруднений в диагностике выполняется КТ живота или МРТ органов брюшной полости.
Методы лечения
Единственным эффективным способом лечения любых видов грыж, в том числе и послеоперационных, является операция. При послеоперационной грыже живота выполняются:
1) Пластика передней брюшной стенки собственными тканями — ушивание дефекта апоневроза передней брюшной стенки. Пластика местными тканями возможна лишь при небольшом размере дефекта – менее 5 см, и при хорошем состоянии апоневротических тканей. При устранении малых послеоперационных грыж допустимо местное обезболивание, в остальных ситуациях операция выполняется под наркозом.
2) Пластика с применением синтетических протезов — укрытие дефекта апоневроза при послеоперационной грыже синтетическим протезом. Существуют различные способы, отличающиеся различным расположением сетки в анатомических структурах передней брюшной стенки. Вероятность рецидива очень мала. Операция выполняется под наркозом.
Перед операцией вентральной грыжи врачом назначается ряд необходимых обследований: биохимический и общий анализ крови, общий анализ мочи, анализы на ВИЧ, гепатит В, С, сифилис, ЭКГ, УЗИ брюшной полости, Фиброгастроскопия, наличие ФЛГ за текущий год.; при наличии грыж больших и гигантских размеров – спирография (функция внешнего дыхания), Пациенты старше сорока лет обязательно должны быть осмотрены терапевтом.
Профилактика
Для снижения вероятности развития послеоперационной грыжи следует выполнять следующие рекомендации, направленные на формирование правильного образа жизни:
- ношение специального бандажа, подходящего размера, после операции на брюшной полости;
- правильное питание, для формирования мягкого стула;
- снижение массы тела при наличии избыточного веса;
- ограничение физических нагрузок после проведенных полостных операций, на срок рекомендованный лечащим врачом;
- предупреждение инфицирования послеоперационных ран;
- систематическое наблюдение хирурга.
Источник
Оглавление темы “Прямая паховая грыжа. Скользящая грыжа. Надпузырная грыжа. Бедренные грыжи. Послеоперационные вентральные грыжи.”:
1. Прямая паховая грыжа. Классификация прямых паховых грыж.
2. Скользящая грыжа. Что такое скользящие грыжи?
3. Надпузырная грыжа. Наружные и внутренние надпузырные грыжи.
4. Классификация грыж. Комбинированные грыжи паховой области. Рецидивная паховая грыжа.
5. Бедренные грыжи : надсосудистая грыжа, грыжа Гессельбаха, грыжа Клоке, грыжа Серафини, грыжа Купера.
6. Послеоперационные вентральные грыжи. Послеоперационные грыжи.
Послеоперационные вентральные грыжи. Послеоперационные грыжи.
Послеоперационные вентральные грыжи являются следствием выполненной ранее лапаротомии. Грыжевые ворота при этом возникают вследствие расхождения мышечно-апоневротических слоев брюшной стенки по ходу разреза. Края грыжевых ворот вначале бывают эластичные, а затем за счет рубцевания и дегенерации составляющих их мышц, становятся ригидными, грубыми. При этом в них возникают фиброзные тяжи и перемычки, они становятся ячеистыми, а сами грыжи – многокамерными. Исключение составляют так называемые невропатические грыжи, при которых нет четко выраженных грыжевых ворот, но вследствие нарушения иннервации на большом протяжении истончается, атрофируется и расслабляется мышечный слой, а выраженных апоневротических структур, способных противостоять внутрибрюшному давлению, в этой зоне нет. Тогда вся эта часть брюшной стенки начинает выпячиваться. Наиболее часто эти грыжи возникают после люмботомии.
Размеры грыжевых ворот при послеоперационных грыжах весьма вариабельны и могут составлять от нескольких сантиметров до нескольких десятков сантиметров.
В случае если грыжевые ворота представлены множественными дефектами апоневроза, то грыжевой мешок может быть многокамерным. В связи с тем, что образование грыжи процесс длительный, между грыжевым мешком и окружающей его клетчаткой образуются достаточно грубые сращения с новообразованными в них сосудами. Это необходимо учитывать во время операции при выделении грыжевого мешка. Брюшина, образующая грыжевой мешок, может быть нормальной толщины, а может, вследствие длительной травматизации (например, при ношении бандажа или частых ущемлениях), быть представлена грубой фиброзной рубцовой тканью изнутри выстланной мезотелием.

Области живота.
1 — regio epigastrica;
2 — regio hypochondriaca sinistra;
3 — regio umbilicalis;
4 — regio lateralis sinistra;
5 — regio inguinalis sinistra;
6 — regio pubica;
7 — regio inguinalis dextra;
8 — regio lateralis dextra;
9 — regio hypochondriaca dextra.
Содержимым грыжевого мешка могут быть практически все органы брюшной полости. Независимо от локализации грыжи наиболее частым содержимым являются петли тонкой кишки и большой сальник. При длительно существующих, невправимых, или часто ущемляющихся грыжах органы брюшной полости, расположенные в грыжевом мешке связаны с его стенками спайками, иногда очень плотными и массивными.
До настоящего времени нет – классификации послеоперационных грыж. Мы пользуемся модифицированной классификацией Тоскина К.Д. Размеры грыж и их локализация определяется по отношению к областям живота.
По размерам послеоперационные грыжи передней брюшной стенки делятся на малые (занимающие одну область живота), средние (занимающие две области) большие (занимающие три области) и гигантские (занимающие более трех областей живота). Локализация грыж определяется по их соотношению с областями живота. Если грыжа занимает более одной области, то ее локализация определяется по той области, где находится ее большая часть.
Другим, возможно более правильным вариантом, является определение размеров грыжи в процентах от площади передней брюшной стенки. Грыжи, занимающие более 50 % площади, считаются гигантскими.
– Вернуться в оглавление раздела “Грыжи. Определение грыж. Классификация грыж. Диагностика грыж. Лечение грыж. Пластика грыжевых ворот.”
Источник
Послеоперационная грыжа или послеоперационная вентральная грыжа.
Грыжа (hernia)– это заболевание, при котором внутренние органы выходят из полостей, где они размещены, через патологически расширенные отверстия, что является следствием травмы или дефекта развития.
- Определение, этиология грыж передней брюшной стенки. актуальность темы.
- Клиническая картина грыж передней брюшной стенки.
- Классификация грыж передней брюшной стенки.
- Паховые грыжи — анатомия, классификация, диагностика и лечение.
- Пупочные грыжи — анатомия, классификация, диагностика и лечение.
- Бедренные грыжи — анатомия, классификация, диагностика и лечение.
- Грыжи белой линии живота — анатомия, классификация, диагностика и лечение.
- Послеоперационные вентральные грыжи. Классификация послеоперационных грыж. Предоперационная подготовка. Современные подходы к выбору оперативных вмешательств.
Послеоперационная грыжа образуется после оперативных вмешательств на органах брюшной полости и вне брюшинного пространства в области послеоперационного рубца.
Послеоперационная грыжа или послеоперационная вентральная грыжа возникает как осложнение в 10-12% лапаротомий. Частота послеоперационных грыж достигает 30% среди всех грыж. Частота рецидивов достигает — 45,2%, а летальность после плановых операций до 7%.
Этиология и патогенез .
Количество послеоперационных вентральных грыж за последние десятилетия имеет непрерывную тенденцию к росту (Фелиштинский Я.П. 2009). Причиной является увеличение количества оперативных вмешательств на органах брюшной полости, рост послеоперационных раневых инфекционных осложнений, увеличение числа больных ожирением, СД, иммунодефицитные состояния. Особый контингент пациентов это больные, получившие радиационную травму, количество которых сравнительно большая в Украине, России и Белоруссии учитывая события связанные с аварией на Чернобыльской АЭС. Среди причин, способствующих возникновению послеоперационных грыж являются гнойные процессы в ране, лигатурные свищи, эвентрация, лапаротомного доступа, что не соответствует принципам минимального травматизма (поперечная лапаротомия, доступ Черни). Причиной могут быть и ятрогенные факторы — сшивание гистологически разнородных (мышц с апоневрозом или интерпозиции жировой ткани) тканей, выведение дренажей основной раны, ушивание апоневроза чрезмерно частыми или редкими швами и другие.
У людей пожилого и старческого возраста факторами, вызывающими развития послеоперационных грыж являются процессы апоптоза в брюшной стенке как следствие дряблость тканей, сопутствующие заболевания дыхательной и сердечно-сосудистой систем, что ведет к нарушению микроциркуляции и как следствие недостаточной репарации.
Послеоперационная грыжа классификация.
1. По состоянию грыжевого содержимого ущемлены вправимые, частично невправимые, невправимые.
2. В зависимости от размеров грыжи (наибольший диаметр): малые — до 5 см, средние — от 6 до 15 см, крупные — от 16 до 25 см, огромные — от 26 до 40 см, гигантские — более 40 см.
3. По локализации грыжи: верхне-срединные; средне-срединные; нижне-срединные; боковые.
4. По содержимому грыжевого мешка грыжи:
— Однокамерная грыжа,
— многокамерная грыжа.
5. По количеству грыжевых выпячиваний:
— Одинарные,
— множественные.
6. По времени возникновения грыжи: первичные, рецидивирующие.
7. По влиянию на работоспособность:
— Без нарушения работоспособности;
— С ограничением трудоспособности;
— С потерей трудоспособности.
На сегодня признанной во всем мире является классификация послеоперационных вентральных грыж, принятая на XXI Международном конгрессе герниологов в Мадриде в 1999 году — SWR-classification (Chevrel JP, Rath AM, 1999):
S — локализация грыжи
- M (midline) – серединная
- L (lateral) — боковая
- ML – смешанная
W (width) — ширина грыжевого дефекта
- W1 – дефект апоневроза до 5 см в поперечнике
- W2 – дефект апоневроза до 10 см в поперечнике
- W3 – дефект апоневроза до 20 см в поперечнике
- W4 – дефект апоневроза больше 20 см в поперечнике
R (recurrece) — рецидивы
R 1, R2, R3, R4.
Послеоперационная грыжа клиническая симптоматика.
Проявления послеоперационной вентральной грыжи зависит от величины грыжевого выпячивания, локализации, характера патологических изменений в собственно мешке и в окружающих тканях (вправимая или невправимая грыжа), характера содержимого (сальник, кишка, другие внутренние органы), сопутствующей патологии (ожирение, неврологические заболевания и др.).
Основной жалобой является выпячивание в области послеоперационного рубца, однако при небольших размерах грыжевого выпячивания и при имеющемся ожирении пациента может не указываться. В таких случаях на первое место выходит боль и дискомфорт в области грыжи, а также диспепсические расстройства, расстройства стула. У больных с большими грыжами постоянным симптомом является запоры. Дизурические расстройства возникают в основном у больных с нижне-срединной лапаротомией в результате вовлечения в грыжу мочевого пузыря возможен другой вариант — при больших боковых грыжах в грыжевой мешок входит мочеточник.
Осмотр больных следует проводить как в лежачем на спине так и в ортостатическом положении. Некоторую помощь для выявления вентральной грыжи в сомнительных случаях, особенно у тучных больных, дает приведения к грудине головы в положении на спине, что приводит к увеличению внутрибрюшного давления и оптимальных условий для визуализации грыжи. Надо фиксировать локализацию грыжевого выпячивания, его форму, величину. При пальпации грыжи надо ответить на вопрос: форма, величина, вправимость или невправимость, размер грыжевых ворот, консистенция грыжевого мешка. Из инструментальных методов диагностики золотым стандартом является КТ органов брюшной полости. Существенное значение имеет особенно в дооперационной диагностике спирография и ЭКГ, в послеоперационном периоде определения внутрибрюшного давления.
Послеоперационная грыжа хирургическое лечение.
На сегодня известно более 200 методов пластики грыж. К сожалению ни один из них не является универсальным, что гарантированно обеспечит надежный результат. Очень важным вопросом в лечении послеоперационных грыж является предоперационная подготовка, так как качественная подготовка существенно снижает ранние и поздние послеоперационные осложнения и летальность. Поэтому необходимо обеспечить выполнение следующих факторов:
1. Компенсация сопутствующей патологии.
2. Подготовка брюшной полости до вправления в нее выпавших органов.
3. Подготовка ЖКТ.
Решающее значение имеет компенсация нарушений деятельности сердечно-сосудистой и дыхательной систем, нарушений обмена, в частности компенсации сахарного диабета.
Вправление органов в уменьшенную в объеме брюшную полость является сложной проблемой, так как возникает сдавление как органов и сосудов брюшной полости так и органов грудной клетки, нарушается экскурсия легких, что приводит к изменению режима дыхания — поверхностное тахипноэ, как следствие падает сатурация артериальной крови кислородом, что ведет за собой тахикардию, и возможную сердечно-сосудистую недостаточность. Для предупреждения этого применяют как программированные тренировки легочной и сердечно-сосудистой системы путем дооперационного наложения тесных бандажей, пневмоперитонеуму (который в определенной мере, моделирует вправление органов и способствует увеличению объема брюшной полости), так и выполнения оперативных вмешательств которые минимизируют потери объема брюшной полости.
Подготовка ЖКТ включает очистку кишечника от содержимого фармакологическое — слабительными препаратами или механически — с помощью очищающих клизм, предпочтение предоставляется осмотически активным средствам (фосфосода, фортранс, Эндофальк).
Оперативное лечение проводится не ранее чем через 8-12 месяцев после предыдущей операции.
Обезболивание при небольших послеоперационных грыжах может быть местное: инфильтрационная, проводниковая анестезия. При больших грыжах операцию следует проводить под наркозом с использованием миорелаксантов, положительный эффект дает пролонгированное перидуральное обезболивания
Техника операции. Разрез кожи «окаймляющий» в пределах здоровых тканей с обеих сторон послеоперационного рубца с иссечением последнего. Грыжевой мешок отделяют от орошений вокруг до грыжевого кольца. Раскрывают грыжевой мешок оценивают его содержимое в случае жизнеспособности содержимого грыжевого рассекают грыжевое кольцо. Содержимое грыжевого мешка при необходимости освобождают от спаек, часто встречающихся в многокамерных килах после чего последний вправляют в брюшную полость. Существуют следующие способы герниопластики:
1 – Апоневротический;
2 – мышечно-Апоневротический;
3 – другие виды пластики (лоскутом кожи, фасции, аллопластика).
Пластика апоневрозом предусматривает создание дубликатуры по типу «полы пиджака» или «в накрой».
Мышечно-Апоневротическая пластика формирование дубликатуры из передней брюшной стенки без выкраивания пластины апоневроза (Способ Сапежко, Вознесенского и др.).
«Золотым стандартом» в хирургическом лечение послеоперационных вентральных грыж является алогерниопластика. Способы аллопластики в зависимости от места размещения полипропиленовой сетки:
- Над апоневрозом – onlay (Chevrel)
- Ретромускулярно – sublay (Rives)
- Преперитонеально (Stoppa)
- Интраперитонеально (открытая и лапароскопическая методики)
- Inlay – как заплата, закрывающая дефект, когда закрытие мышцами и апоневрозом невозможно
- В виде сэндвича между двумя мышечной слоями
Лапароскопическая алогерниопластика:
— ПВГ малого и среднего размеров
— ПВГ большого размера с диастазом прямых мышц до 10 см, отсутствие их контрактуры и выраженного спаечного процесса
— Использование только специальных сеток с покрытием не вызывающим сращений с внутренними органами (Proceed, Promesh, Dualmesh, Permacol, Physiomesh и др.).
Лечение в послеоперационном периоде:
— обезболивание
— оксигенотерапия
— контроль ВЧТ
— стимуляция функции кишечника
— коррекция водно — электролитного и белкового обменов
— антибактериальная терапия (сульперазон 2г)
— антикоагулянтная терапия (клексан 0,4 мг)
— нестероидная противовоспалительная терапия (диклоберл 3мл).
У вас є питання?
Отримати детальну інформацію про послуги і ціни і записатися на прийом ви можете цілодобово за телефонами 095-33-65-474 та 068-040-999-7
Інформацію про розташування нашої клініки і схему проїзду ви знайдете в розділі Контакти.
записатися на прийом
Источник
