Грыжи спинного мозга мрт

Наверняка, вы не раз слышали утверждение о том, что самая сильная боль – зубная. Однако знающие люди утверждают, что с ней вполне могут «поспорить» боли в спине. Особенно, если человек становится «обладателем» грыжи позвоночника. О том, какова роль МРТ в обнаружении и лечении этого вида патологии, мы беседуем с врачом-рентгенологом «МРТ Эксперт» Томск Сергеем Дмитриевичем Мартыненко.
– Сергей Дмитриевич, что представляет собой грыжа позвоночника?
– Сначала необходимо понять, каково строение межпозвонкового диска. Позвоночник человека – это опорная, но при этом и подвижная конструкция. Одним из основных элементов позвоночника можно считать межпозвонковый диск. Каждый из них представляет собой фиброзное кольцо (оно состоит из прочных соединительнотканных волокон) с расположенным в центре диска пульпозным ядром – эластичным образованием, на 80% состоящим из воды. С возрастом воды становится меньше, и эластичность диска снижается, также изменения в дисках во многом зависят от образа жизни человека и особенностей его работы. Наибольшей нагрузке подвержены поясничный и шейный отделы позвоночника, как самые подвижные. В фиброзном кольце могут начать образовываться микротрещины, в них выпячивается пульпозное ядро. Грыжей называется состояние, когда волокна фиброзного кольца полностью разрываются, и фрагмент ядра выходит наружу.
– Говоря о проблемах с межпозвонковыми дисками, врачи пользуются также термином «протрузия». Что это такое?
– Протрузией диска можно назвать предгрыжевое состояние: если ещё сохраняются наружные слои фиброзного кольца, то в месте его наибольшего истончения диск начинает выпячиваться – это и есть протрузия диска.
– По каким симптомам можно заподозрить наличие грыжи позвоночника?
– Зачастую проявлением грыжевого выпячивания диска является боль. Она появляется в результате сдавливания соответствующего нервного корешка. Боль может иррадиировать (распространяться) в верхние или нижние конечности, в зависимости от уровня расположения грыжи. Не исключено также появление чувства онемения в руках или ногах.
– В чём заключается диагностика грыжи позвоночника?
– Врач может предположить наличие грыжи диска и уровня её нахождения по характерной симптоматике. Для постановки более точного диагноза могут быть применены возможности рентгенографии, компьютерной томографии и магнитно-резонансной томографии. Эти методы позволяют обнаружить дегенеративные патологии позвоночника, можно отслеживать его состояние в динамике. Наиболее подробную информацию о межпозвонковом диске позволяет получить МРТ, и на вопрос, показывает ли МРТ грыжу позвоночника, можно ответить «да».
Этот метод применим для обнаружения грыж в любом из отделов позвоночного столба (шейном, грудном, поясничном). Ценную информацию врач получает и при МРТ-исследовании после операции по удалению грыжи позвоночника.
Боли в пояснице могут быть связаны не только с позвоночником? Читайте материал по теме
МРТ также поможет понять причину частых головных болей и головокружений, болей в спине и конечностях, также применяется для отслеживания состояния ранее выявленных протрузий и грыж.
– Как выглядит грыжа позвоночника на снимке МРТ?
– Доктор видит выпячивание диска, может оценить размер и направление выпячивания, а также, что немаловажно, сужение просвета корешковых каналов, обуславливающее такую симптоматику, как боли и онемение в руках или ногах.
Особенности метода МРТ позволяют оценить не только снижение высоты межпозвонкового диска, но и уменьшение гидратации пульпозного ядра.
– Нужна ли подготовка к МРТ позвоночника?
Нет.
– Как проходит процедура?
Пациент ложится на стол томографа и осуществляется сканирование, в процессе которого томограф выполняет ряд снимков в необходимых плоскостях. Задача пациента – лежать неподвижно, от этого зависит точность результатов.
«А если у меня клаустрофобия, а обследование предстоит проходить в томографе закрытого типа? Это вообще невозможно?» Цитата из материала «Внутри томографа. Что чувствует пациент?»
– Сколько длится МРТ позвоночника?
Исследование одного отдела позвоночника занимает примерно 10-15 минут.
– Что эффективнее при диагностике грыжи позвоночника: МРТ или КТ?
– МРТ. Компьютерная томография позволяет более чётко визуализировать костные структуры, а МРТ – наиболее информативный метод для диагностики изменений мягкотканных структур, в том числе, позволяет точно определить наличие межпозвонковой грыжи, оценить состояние спинного мозга, степень сдавливания спинномозговых нервов и сужения позвоночного канала.
Также следует учитывать тот факт, что в компьютерной томографии используется ионизирующее излучение. Поэтому, если говорить о безопасности для пациента, МРТ предпочтительнее – принцип этого исследования основан на воздействии электромагнитных волн, совершенно безвредных для человека.
Читайте материал по теме: КТ, МРТ, УЗИ – что, где и когда?
– Как часто можно делать МРТ при грыже позвоночника?
– Так как при МРТ облучения не происходит, теоретически ограничений по частоте проведения обследования нет. На практике же частоту прохождения процедуры определяет лечащий врач, обычно это один раз в 6-12 месяцев. В случае, если пациент ощущает резкое ухудшение самочувствия, или характерная для грыжи симптоматика появляется впервые, целесообразно проведение исследования в ближайшее время.
Записаться на МРТ позвоночника можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
– Сергей Дмитриевич, к какому доктору нужно обращаться, если на МРТ обнаружена грыжа позвоночника?
– В первую очередь – к неврологу. Он назначит лечение для уменьшения болевого синдрома, даст рекомендации, которые помогут облегчить состояние пациента. При грыжах большого размера и тяжёлой симптоматике необходима консультация нейрохирурга. Это касается и случаев, осложнённых секвестрацией – когда выпавший фрагмент пульпозного ядра может свободно располагаться в просвете спинномозгового канала, не имея связи с межпозвонковым диском.
Записаться на приём к неврологу можно здесь
ВНИМАНИЕ: услуга доступна не во всех городах
Беседовал Игорь Чичинов
Для справки
Мартыненко Сергей Дмитриевич
Окончил Сибирский государственный медицинский университет (г. Томск) в 2015 году, там же в 2016 году прошёл интернатуру по специальности «Рентгенология».
Работает в качестве врача-рентгенолога в «МРТ Эксперт» Томск. Принимает по адресу: пр. Ленина, 39. Тел.: +7(3822) 28-39-86.
Редакция рекомендует:
Кому поможет МРТ позвоночника?
Как лечить грыжи и протрузии позвоночника?
Грыжа Шморля: чем она опасна?
Почему болит шейный отдел позвоночника? Собираем медицинский консилиум
Народные методы лечения спины. Что будет, если им следовать?
Источник
Лучевая диагностика идиопатической грыжи спинного мозга
а) Терминология:
1. Синонимы:
• Вентральная грыжа спинного мозга
2. Определения:
• Грыжевое выпячивание спинного мозга через вентральный дефект твердой мозговой оболочки
б) Визуализация:
1. Общие характеристики идиопатической грыжи спинного мозга:
• Наиболее значимый диагностический признак:
о Фокальное вентральное смещение спинного мозга с расширением дорзального отдела субарахноидального пространства
• Локализация:
о Типично для среднегрудного отдела позвоночника:
– Уровень Т2-Т8
– Дефект вентрального листка твердой мозговой оболочки
о Дефект обычно располагается на уровне или вблизи межпозвонкового диска
• Морфология:
о S-образно или дугообразно деформированный и истонченный спинной мозг
2. МРТ при идиопатической грыже спинного мозга:
• Т1-ВИ:
о Фокальная деформация спинного мозга
о Спинной мозг смещен кпереди и прилежит к задней поверхности тела позвонка
о Расширение дорзального отдела субарахноидального пространства
• Т2-ВИ:
о Фокальное расширение дорзального ликворного пространства на уровне грыжи
о Фокальное вентральное смещение спинного мозга
о Изгиб или S-образная деформация спинного мозга
• T2*GRE:
о АналогичныеТ2-ВИ изменения
• Т1-ВИ с КУ:
о Применяется для исключения экстрадуральных опухолей
3. Несосудистые рентгенологические вмешательства:
• Миелография:
о Фокальная деформация спинного мозга и субарахноидального пространства
о Может отмечаться экстрадуральное накопление контраста
4. Другие методы исследования:
• КТ с интратекальным контрастированием (постмиелографическое исследование):
о Вентральное смещение спинного мозга:
– Смещенный вентрально в дефект твердой мозговой оболочки спинной мозг на аксиальных изображениях
– Часть деформированного спинного мозга может располагаться за пределами дурального мешка
о Фокальная деформация спинного мозга на уровне смещения
о Расширенное дорзальное субарахноидальное пространство
о Может отмечаться вторичное накопление контраста в экстрадуральном пространстве
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Постмиелографическая КТ или МРТ
• Протокол исследования:
о Тонкосрезовая КТ:
– Сагиттальные реконструкции
– Отсроченное исследование, позволяющее увидеть накопление контраста в экстрадуральном пространстве
о Тонкосрезовая МРТ для выявления деформации спинного мозга и исключения других объемных образований
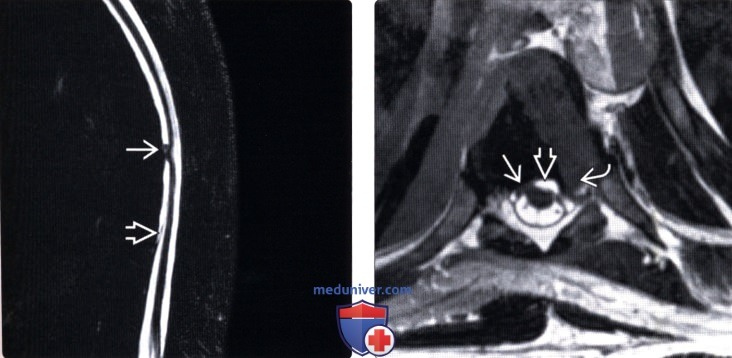
(Слева) На Т2 МР-миелограмме отмечается фокальная деформация и изгиб грудного отдела спинного мозга. Обратите внимание на смещение края дурального мешка, свидетельствующее об экстрадуральном накоплении контраста, связанном с наличием дефекта твердой мозговой оболочки.
(Справа) На Т2 CISS МР-И определяется пролаби-рование спинного мозга через дефект твердой мозговой оболочки, а также экстрадуральное скопление жидкости вдоль вентральной поверхности дурального мешка. Обратите внимание на наличие также грыжи межпозвонкового диска.
в) Дифференциальная диагностика идиопатической грыжи спинного мозга:
1. Арахноидальная киста:
• При дорзальной локализации могут быть аналогичные грыже спинного мозга изменения
• Четкая деформация спинного мозга обычно отсутствует
• Может сочетаться с грыжей спинного мозга (на фоне сращений паутинной оболочки)
2. Эпидермоидная киста:
• Неравномерность Т1- и Т2-сигнала из-за наличия в содержимом кисты белкового компонента
• Дорзальное не накапливающее контраст объемное образование с вентральным смещением спинного мозга
• Ограничение диффузии
3. Сращения:
• Внешне может напоминать арахноидальную кисту
• Грыжа спинного мозга обычно всегда сопровождается формированием спаек
4. Эпидуральная гематома:
• Может становиться причиной фокального смещения спинного мозга
• Подострые гематомы характеризуются высокоинтенсивным сигналом в Т1-режиме
• Обычно отличается более распространенной локализацией
5. Эпидуральный абсцесс:
• Обычно более распространенный и не ограничен уровнем межпозвонкового диска
• Контрастное усиление Т1 -сигнала
• Сочетанное инфекционное поражение межпозвонкового диска
6. Кистозная шваннома:
• Дорзальное объемное образование с вентральным смещением спинного мозга
• Периферическое или узелковое контрастное усиление
• Отсутствие ограничения диффузии
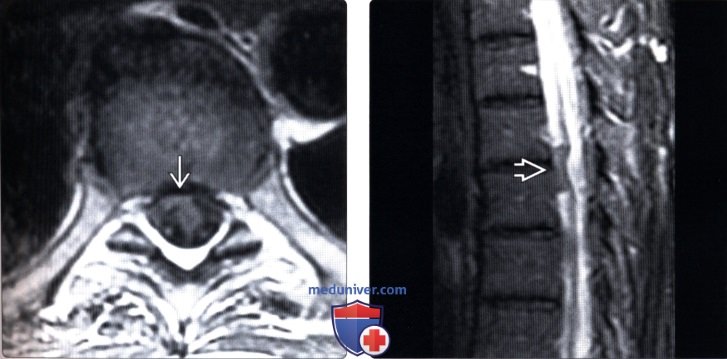
(Слева) Т1-ВИ, аксиальная проекция: деформация и вентральное смещение спинного мозга. Во время операции у данного пациента, у которого наблюдался прогрессирующий нижний парапарез, было подтверждено наличие дефекта дурального мешка.
(Справа) Т2-ВИ, сагиттальная проекция: фокальная деформация и вентральное смещение спинного мозга, достигающего задней поверхности тела позвонка. Дифференциальный диагноз включает заднюю арахноидальную кисту и грыжу спинного мозга.
г) Патология:
1. Общие характеристики идиопатической грыжи спинного мозга:
• Этиология:
о Несколько предполагаемых механизмов развития:
– Врожденная недостаточность волокон вентрального листка твердой мозговой оболочки
– Повреждение вентрального листка твердой мозговой оболочки грыжей диска или другими механизмами:
Грыжа межпозвонкового диска или задние спондилофиты, приводящие к одномоментному или постепенному повреждению вентрального листка твердой мозговой оболочки
– Патологические сращения спинного мозга с передним листком твердой мозговой оболочки, приводящие к прогрессирующему ее истончению и в конечном итоге к формированию грыжи спинного мозга
– Постепенное истончение твердой мозговой оболочки, связанное с пульсацией ликвора
• Эпидемиология:
о Редкая патология
о Литературные данные включают лишь публикации наблюдений отдельных клинических случаев или исследования с очень небольшим объемом выборки (менее 10 пациентов)
• Наиболее типичный путь формирования грыжи:
о Дефект или дивертикул вентрального листка твердой мозговой оболочки, в которые пролабирует спинной мозг
2. Макроскопические и хирургические особенности:
• Вентральный дефект или дивертикул дурального мешка
• Грыжа спинного мозга в область дефекта
• Сращения и спайки
• Может формироваться арахноидальная киста
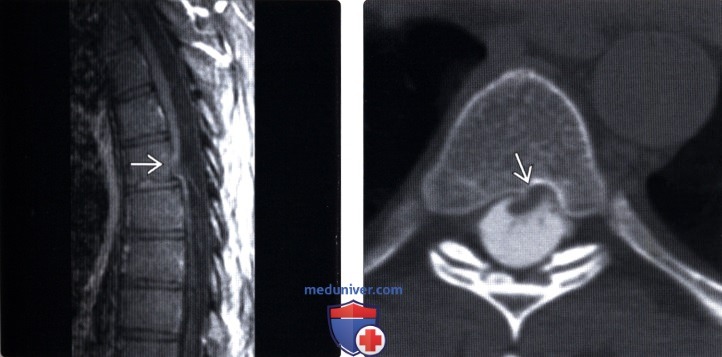
(Слева) Т1-ВИ, сагиттальная проекция: патогномоничная картина идиопатической трансдуральной грыжи верхнегрудного отдела спинного мозга с фокальной угловой его деформацией и вентральным смещением в дефект твердой мозговой оболочки.
(Справа) На аксиальной КТ-миелограмме типичная картина грыжи спинного мозга с вентральным его смещением до задней поверхности тела позвонка.
д) Клинические особенности:
1. Клиническая картина идиопатической грыжи спинного мозга:
• Наиболее распространенные симптомы/признаки:
о Хронический болевой синдром в нижних конечностях
о Слабость мышц нижних конечностей
о Другие симптомы/признаки:
– Синдром Броун-Секара:
Моторные нарушения и нарушение проприоцептивной чувствительности на стороне поражения, болевой и температурной чувствительности на противоположной стороне
– Спастический парапарез
– Нарушение функции тазовых органов
• Внешний вид пациента:
о Необъяснимый хронический прогрессирующий болевой синдром в нижних конечностях, дебют клиники миелопатии
2. Демография:
• Возраст:
о Большинство описанных в литературе случаев касаются лиц среднего возраста
о Может варьировать в широких пределах, от 20 до 80 лет, средний возраст – 50 лет
• Пол:
о Ж > М
• Этническая предрасположенность:
о Отсутствует
3. Течение заболевания и прогноз:
• Прогрессирование неврологической симптоматики до тех пор, пока не будет выявлена причина этой симптоматики
4. Лечение идиопатической грыжи спинного мозга:
• Варианты, риски, осложнения:
о Хирургическое лечение:
– Восстановление дефекта твердой мозговой оболочки
– Устранение смещения спинного мозга или вправление пролабирующего его сегмента
– Иссечение арахноидальной кисты при ее наличии
– Также может быть эффективно расширение дефекта дурального мешка и освобождение спинного мозга от спаек
• После операции симптоматика в большинстве случаев частично или полностью разрешается:
о 88% – положительная динамика
о 24% — отсутствие динамики
о 9% – отрицательная динамика
е) Диагностическая памятка:
1. Следует учесть:
• Любое фокальное смещение спинного мозга или деформацию субарахноидального пространства следует рассматривать как возможную грыжу спинного мозга
• Это достаточно редкая, но требующая диагностики патология, поскольку она является потенциально обратимой причиной развития миелопатии
2. Советы по интерпретации изображений:
• Отсроченное экстрадуральное накопление контраста после КТ-миелографии в сочетании с фокальным дефектом наполнения в области контура спинного мозга = грыжа
ж) Список использованной литературы:
1. Haber MD et al: Differentiation of idiopathic spinal cord herniation from CSF-iso-intense intraspinal extramedullary lesions displacing the cord. Radiographics 34(2):313-29, 2014
2. Brus Ramer M et al: Idiopathic thoracic spinal cord herniation: retrospective analysis supporting a mechanism of diskogenic dural injury and subsequent tamponade. AJNR Am J Neuroradiol. 33(1):52—6, 2012
3. Ghostine S et al: Thoracic cord herniation through a dural defect: description of a case and review of the literature. Surg Neurol. 71(3):362-6, discussion 366-7 2009
4. Groen RJ et al: Operative treatment of anterior thoracic spinal cord herniation: three new cases and an individual patient data meta-analysisof 126 case reports. Neurosurgery. 64(3 Suppl): ons145-59; discussion ons1 59-60, 2009
5. Hassler W et al: Spontaneous herniation of the spinal cord: operative technique and follow-up in 10 cases. J Neurosurg Spine. 9(5):438—43, 2008
6. Sasaoka R et al: Idiopathic spinal cord herniation in the thoracic spine as a cause of intractable leg pain: case report and review of the literature. J Spinal Disord Tech. 16(3):288-94, 2003
7. Barbagallo GM et al: Thoracic idiopathic spinal cord herniation at the vertebral body level: a subgroup with a poor prognosis? Case reports and review of the literature. J Neurosurg. 97(3 Suppl):369-74, 2002
8. Aizawa T et al: Idiopathic herniation of the thoracic spinal cord: report of three cases. Spine. 26(20): E488-91, 2001
9. Eguchi T et al: Spontaneous thoracic spinal cord herniation – case report. Neurol Med Chir (Tokyo). 41(10):508-12, 2001
10. Miyaguchi M et al: Idiopathic spinal cord herniation associated with intervertebral disc extrusion: a case report and review of the literature. Spine. 26(9): 1090-4, 2001
11. Pereira Pet al: Idiopathic spinal cord herniation: case report and literature review. Acta Neurochir (Wien). 143(4):401—6, 2001
12. Watanabe M et al: Surgical management of idiopathic spinal cord herniation: a review of nine cases treated by the enlargement of the dural defect. J Neurosurg. 95(2 Suppl):169-72, 2001
13. Ewald Cetal: Progressive spontaneous herniation of the thoracic spinal cord: case report. Neurosurgery. 46(2):493-5; discussion 495-6, 2000
14. Tekkok IH: Spontaneous spinal cord herniation: case report and review of the literature. Neurosurgery. 46(2):485-91; discussion 491-2, 2000
15. Wada E et al: Idiopathic spinal cord herniation: report of three cases and review of the literature. Spine. 25(15): 1984—8, 2000
16. Marshman LA et al: Idiopathic spinal cord herniation: case report and review of the literature. Neurosurgery. 44(5): 1129-33, 1999
17. Vallee В et al: Ventral transdural herniation of the thoracic spinal cord: surgical treatment in four cases and review of literature. Acta Neurochir (Wien). 141 (9):907-13, 1999
18. Dix JE et al: Spontaneous thoracic spinal cord herniation through an anterior dural defect. AJNR Am J Neuroradiol. 19(7): 1345—8, 1998
19. Baur A et al: Imaging findings in patients with ventral dural defects and herniation of neural tissue. Eur Radiol. 7(8): 1259-63, 1997
20. Henry A et al: Tethered thoracic cord resulting from spinal cord herniation. Arch Phys Med Rehabil. 78(5):530—3, 1997
21. Sioutos P et al: Spontaneous thoracic spinal cord herniation. A case report. Spine. 21(14)1710-3, 1996
22. Kumar R et al: Herniation of the spinal cord. Case report. J Neurosurg. 82(1): 131-6, 1995
– Также рекомендуем “Рентгенограмма, КТ, МРТ центрального спинномозгового синдрома”
Редактор: Искандер Милевски. Дата публикации: 6.8.2019
Источник
Краткое описание процедуры
Время проведения: 20-50 минут
Необходимость применения контрастирующего вещества: по назначению врача
Необходимость подготовки к исследованию: нет
Наличие противопоказаний: да
Ограничения: имеются
Время подготовки заключения: 30-60 минут
Дети: старше 7 лет
Межпозвоночные диски – это «прокладки» между позвонками. Каждый из них состоит из твердой оболочки (фиброзного кольца) и желеобразной «начинки» (ядра). Диски обеспечивают гибкость и прочность позвоночника. При разрыве кольца жидкость вытекает из ядра, защемляя нервные окончания спинного мозга, а сам диск смещается в сторону. В результате такой деформации возникает грыжа позвоночника.
Причины межпозвоночной грыжи
Выделяют три основные и наиболее частые причины возникновения заболевания:
- Травмы. Падение на спину или сильный удар могут спровоцировать смещение диска. В некоторых случаях к нарушению его положения могут привести однообразные движения, например, поднятие тяжестей, спортивные травмы, долговременная вибрация.
- Возрастные изменения. В межпозвоночном диске нет кровеносных сосудов, а питание клеток осуществляется через ткани и мышцы вокруг позвоночника. С возрастом двигательная активность человека снижается, в результате чего диски не получают достаточного питания. Это приводит к разрушению фиброзного кольца, и одно неловкое движение может привести к возникновению заболевания.
- Осложнения при остеохондрозе, сколиозе. При этих заболеваниях межпозвоночные диски истончаются, теряют эластичность, обезвоживаются. Хрящевая ткань становится менее устойчивой к воздействиям, и диск может смещаться даже при незначительных нагрузках.
Виды межпозвоночной грыжи
Существует несколько классификаций заболевания. Они разработаны для врачей-специалистов и позволяют определить местонахождение, стадию паталогического процесса, вид оперативного вмешательства.
По месту расположения выделяют грыжи:
- шейного отдела;
- грудного отдела;
- поясничного отдела.
Такие виды заболевания могут быть первичными, возникающими в результате травмирования или чрезмерных физических нагрузок, или вторичными, которые являются следствием разрушения оболочки межпозвоночного диска.
По размеру и величине участка, выступающего за позвонок, выделяют:
- протрузии (1–3 мм);
- пролапсы (3–6 мм);
- сформированные (6–15 мм).
Хирурги пользуются топографической классификацией грыжи, позволяющей им определить вид оперативного вмешательства. В этом случае выделяют:
- внутриспинномозговую грыжу, при которой очаг поражения образуется в канале спинного мозга и сдавливает его участки;
- формаиниальную грыжу, возникающую в отверстиях между позвонками и сдавливающую нервные корешки;
- боковую грыжу частей диска, которая никак не проявляется клинически, но пережимает нервные окончания и кровеносные сосуды позвоночника.
Симптоматика заболевания

Основная жалоба при заболевании – боль, которая возникает в результате сдавливания нервов. В зависимости от локализации боль может отдаваться в руки, ноги, затылок, грудь или шею. Неприятные ощущения могут возникать после физических нагрузок, из-за неправильной посадки за рабочим столом, при поднятии тяжестей. Во время движений, при кашле, натуживании боль усиливается.
При межпозвоночной грыже нарушается чувствительность пораженного участка: она может снижаться или, наоборот, увеличиваться. Нередко чувствительность пропадает совсем. Также отмечаются паталогическое напряжение мышц, отеки, сухость кожи, снижение температуры, изменение потоотделения.
Виды диагностики грыжи позвоночника
Для диагностики заболевания используют такие методы, как:
- МРТ (магнитно-резонансная томография), которая позволяет получить данные о ширине позвоночного канала, степени поражения и наличии возможных сопутствующих заболеваний. Аппарат МТР делает «срезы» обследуемой области и предоставляет точную картину состояния пациента;
- КТ (компьютерная томография), в результате которой выдаются четкие снимки позвоночника, дающие возможность оценить положение и особенности межпозвоночных дисков.
В качестве дополнительных и уточняющих методов диагностики проводятся:
- УЗИ (ультразвуковое исследование), которое необходимо для изучения общего состояния спинного мозга.
- Электромиография, выявляющая особенности нарушения в проводниковой способности нервов.
- Люмбальная пункция – для изучения биохимического состава спинномозговой жидкости.
- Лабораторные исследования.
Болевые ощущения в разных отделах позвоночника еще не означают наличие заболевания. Определить его может только врач-специалист, который проводит комплексное обследование.
Что показывает МРТ-исследование межпозвоночной грыжи?
МРТ – современный метод исследования, который широко применяется для диагностики различных заболеваний, в том числе и межпозвоночной грыжи. При таком методе отклонения от нормы определяются даже при отсутствии явных симптомов.
 Аппарат для МРТ позволяет выявить следующие аспекты:
Аппарат для МРТ позволяет выявить следующие аспекты:
- место локализации патологии;
- степень выпячивания объемного образования в пространство между позвонками;
- дегенеративные изменения, которые могут способствовать развитию заболевания;
- нарушения и степень мышечного тонуса и подвижности суставов;
- состояние нервных окончаний спинного мозга.
Снимки предоставляют специалистам самую достоверную информацию о состоянии пациента и позволяют разработать правильную программу лечения.
Что эффективнее для диагностики межпозвоночных грыж: МРТ или КТ?
При МРТ обследование проводится при помощи электромагнитного излучения, абсолютно безвредного для человека. Процедура длится от 30-ти мин до 2-х часов в зависимости от области исследования. За это время томограф делает снимки в разных ракурсах. Результаты выводятся на монитор.
При проведение КТ используются рентгеновские лучи. Данный способ обследования выдает послойное, поперечное изображение тканей и помогает конкретизировать степень патологии костных и хрящевых структур позвоночника. Длительность процедуры – не более 20-ти мин. КТ не может применяться многократно, так как оказывает на организм лучевое воздействие.
Однозначного ответа, что лучше, МРТ или КТ, нет. Оба метода отличаются высокой точностью и информативностью и выявляют патологию у 1/3 пациентов, которые никогда не испытывали боли в области позвоночника. МРТ и КТ выдают детальную клиническую картину, отображают нюансы, которые не видно на рентгеновском снимке.
МРТ выдает более четкие снимки хрящевых и мягких тканей, сосудов кровеносной и лимфатической систем. КТ незаменима при обследовании костных образований и кровотечений. Выбирать, какой метод исследование назначить пациенту, должен только врач.
Как проходит обследование?
Обследование позвоночника с помощью МРТ производится в амбулаторных клиниках, стационарах или медицинских центрах.
Перед процедурой необходимо снять все металлические предметы (украшения, зубные протезы, часы). Ассистент доктора укладывает обследуемого на передвижной стол и фиксирует ремнями и валиками, чтобы обеспечить полную неподвижность. При необходимости в организм вводится контрастное вещество. Стол задвигается в аппарат, который настраивается на нужную область.
Процедура абсолютно безболезненна. Пока пациент лежит, радиоволны сканируют участок и делают снимки, создавая 3D-модель позвоночника. По окончании обследования производится обработка результатов и выдается заключение.
Существуют ли противопоказания к МРТ грыж позвоночника?
МРТ – безопасная диагностическая процедура, однако имеется ряд противопоказаний для ее проведения:
- боязнь закрытого пространства;
- неспособность долгое время сохранять неподвижность;
- наличие в организме металлических или электронных предметов (кардио- и нейростимуляторы, имплантаты);
- беременность на ранних сроках;
- вес пациента более 140 кг.
Диагностика межпозвоночной грыжи методом МРТ проводится только в специализированных учреждениях по направлению лечащего врача.
Источник
