Что такое физиологическая пупочная грыжа

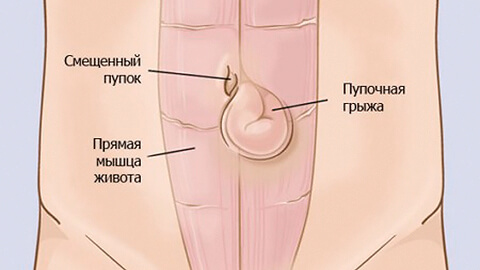
 Пупочная грыжа — патологическое состояние, при котором органы брюшной полости выходят под кожу в области пупка. Выпячивание хорошо заметно в положении стоя и значительно уменьшается в размерах (или исчезает), когда пациент лежит.
Пупочная грыжа — патологическое состояние, при котором органы брюшной полости выходят под кожу в области пупка. Выпячивание хорошо заметно в положении стоя и значительно уменьшается в размерах (или исчезает), когда пациент лежит.
На передней и боковых стенках живота находятся пучки мышц брюшного пресса. В центре живота они соединяются между собой. Место их соединения называется белой линией. Она располагается вертикально, от грудины до лобка. Состоит белая линия из соединительной ткани, сверху она толще и шире, книзу сужается и истончается. В середине белой линии находится пупочное кольцо — это округлое или щелевидное отверстие. Во внутриутробный период через него проходит пупочный канатик (пуповина), соединяющий плод с плацентой. После появления ребенка на свет и отпадания у него пуповины пупочное кольцо закрывается и зарастает рубцовой тканью. В процессе стягивания пупочного кольца участвуют мышцы брюшного пресса.
Так как в самом пупочном кольце нет ни жировой клетчатки, ни мышц, оно является наиболее уязвимым местом на передней стенке живота. А при наличии определенных негативных факторов на этом участке может образоваться грыжа.
Грыжа состоит из трех частей: грыжевых ворот, грыжевого мешка и его содержимого:
- В данном случае грыжевыми воротами (отверстием, через которое выходит орган или его фрагмент) являются пупочное кольцо или пупочный канал. Пупочный канал — это щель, располагающаяся между белой линией живота и пупочной фасцией (внутренней оболочкой из соединительной ткани), через него проходит почечная вена.
- Грыжевым мешком является пристеночный листок брюшины, выпячивающийся внутренними органами. Брюшина — это тонкая серозная оболочка, выстилающая внутренние стенки брюшной полости и внутренние органы. Она состоит из двух листков: пристеночного (покрывающего брюшные стенки) и висцерального (обволакивающего органы).
- Содержимое грыжевого мешка — это выпячивающиеся органы (чаще всего сальник, кишечные петли).
Пупочные грыжи могут возникнуть у человека любого пола и возраста, но чаще развиваются у женщин. Это объясняется тем, что пупочное кольцо нередко растягивается во время беременности. Также перед этой патологией больше уязвимы люди старше 40, нежели пациенты более младшего возраста.
Виды пупочных грыж
Пупочные грыжи бывают врожденными и приобретенными. Врожденные возникают из-за нарушения развития тканей пупочного кольца во внутриутробный период. Диагностируются такие грыжи непосредственно после рождения ребенка или в течение первого месяца жизни малыша. Приобретенные выпячивания появляются из-за слабости мышц/связок живота и повышения внутрибрюшного давления вследствие поднятия тяжестей, сильного смеха, громкого плача или крика и т.д.
Пупочные грыжи делятся на косые и прямые. Косая грыжа возникает при выхождении внутренних органов через пупочный канал — он сам по себе имеет косое направление. Но при дальнейшем прогрессировании такое выпячивание распрямляется.
Также пупочные грыжи могут быть:
- Вправимыми. Такую грыжу можно вправить рукой. Ее содержимое легко перемещается из грыжевого мешка обратно в брюшную полость.
- Невправимыми. Такими грыжи становятся при ущемлении, срастании содержимого с грыжевым мешком или развитии воспаления.
Причины развития пупочных грыж
Главной причиной появления пупочных выпячиваний является совокупность слабости брюшной стенки и пупочного кольца и повышения внутрибрюшного давления. Возникновению этих факторов способствуют:
- генетическая предрасположенность (наследственная слабость забрюшинной фасции — соединительной оболочки);
- беременность (особенно после 30 лет);
- ожирение;
- повышенные физические нагрузки;
- асцит (водянка живота);
- быстрорастущие опухоли в брюшной полости (как доброкачественные, так и злокачественные);
- наличие рубцов вследствие оперативного вмешательства;
- диастаз (расхождение) прямых мышц живота;
- хронические запоры;
- малоподвижный образ жизни;
- резкое похудение;
- осложненные роды;
- травмы живота;
- сильный смех, надрывный кашель.
Риск развития пупочной грыжи в детском возрасте повышают следующие факторы:
- врожденный гипотиреоз (повышенная активность щитовидной железы);
- дисбактериоз кишечника;
- болезнь Дауна;
- наследственность (если у отца или матери в детстве наблюдалась пупочная грыжа, то существует большая вероятность ее развития в таком же возрасте у ребенка);
- недоношенность.
У маленьких детей (до 5 лет) возникновение приобретенных грыж нередко обусловлено замедленным смыканием пупочного кольца. Обычно пупочное кольцо закрывается после отпадания пуповины. Но в ряде случаев этот процесс растягивается. Часто пупочная грыжа не доставляет малышу никаких неприятных ощущений, а после укрепления пупочного кольца (это происходит к 2-5 годам) проходит сама собой. Но ребенка в любом случае необходимо показать врачу, который решит, нужно ли прибегать к хирургическому лечению или следует выбрать тактику наблюдения.
Симптомы пупочной грыжи

Симптомами пупочной грыжи являются:
- опухолевидное выпячивание в области пупка, уменьшающееся или исчезающее в лежачем положении;
- изменение цвета кожи в области пупка;
- боли в животе;
- тошнота и рвота;
- запоры, метеоризм;
- чувство тяжести в желудке после еды.
На ранних стадиях о развитии пупочной грыжи может свидетельствовать лишь наличие выпячивания, остальные симптомы часто отсутствуют.
Осложнения пупочной грыжи
Наиболее распространенным осложнением является ущемление пупочной грыжи. Это обусловлено тем, что содержимое грыжевого мешка практически всегда больше грыжевых ворот. Поэтому риск ущемления внутренних органов выше, чем при других разновидностях грыж. Ущемление может произойти при физических нагрузках, запорах, смехе, кашле. Последствиями этого состояния способны стать нарушение кровообращения и воспалительные процессы в ущемленных органах. При ущемлении тканей брюшины может развиться перитонит (воспаление брюшины). Даже если грыжа не вызывает особых беспокойств, откладывать ее лечение на потом не стоит. Обратиться к врачу немедленно следует при наличии признаков ущемления, к которым относятся:
- напряженность выпячивания;
- повышение температуры внутри грыжи (на ощупь образование горячее);
- исчезновение возможности вправления грыжи;
- сильная боль в области пупка;
- симптомы интоксикации организма: высокая температура, головная боль, тошнота и/или рвота.
Также встречаются следующие осложнения:
- воспаление грыжи;
- застой в кишечнике каловых масс, кишечная непроходимость.
Диагностика пупочной грыжи
Сначала будет осуществлен осмотр хирургом. Затем могут быть назначены следующие исследования:
- УЗИ выпячивания и органов брюшной полости;
- рентгенологические исследования желудка и кишечника;
- герниография (рентгенологическое исследование грыжевого мешка с применением контрастного вещества);
- компьютерная томография;
- эндоскопическое обследование кишечника.
Если у пациента наблюдаются нарушения пищеварения или запоры, ему может понадобиться консультация гастроэнтеролога и/или диетолога.
Лечение пупочной грыжи
Лечение пупочной грыжи у взрослых и детей старше 5 лет осуществляется только хирургическими методами. Исключения представляют собой случаи, в которых операцию нельзя провести из-за наличия у пациента противопоказаний (то есть такое вмешательство может значительно сказаться на состоянии его здоровья или даже представлять опасность для жизни). В таких ситуациях применяется консервативное лечение, включающее в себя:
- ношение специального бандажа;
- массаж живота;
- лечебную гимнастику, направленную на тренировку мышц брюшного пресса и стягивание пупочного кольца (при отсутствии противопоказаний).
Хирургическое лечение грыжи
Герниопластика (устранение грыж хирургическим путем) бывает классической (в коже живота делают разрез, через который и осуществляются дальнейшие действия) и лапараскопической (операция производится через точечные проколы в коже с помощью оптического прибора лапароскопа — это менее травматичный метод, после которого пациент быстро восстанавливается). Классическую операцию делают под как под наркозом, так и под местным или регионарным (спинальная анестезия) обезболиванием, лапароскопическая операция проводится только под общей анестезией. Само хирургическое вмешательство любым из перечисленных способов может осуществляться:
- С натяжением тканей. Пупочное кольцо ушивают в поперечном и вертикальном направлении. Если у пациента слишком много жировой ткани, в ходе операции удаляют излишки. Такой метод подходит для небольших грыж.
- С применением сетчатых имплантов. Это своеобразная заплатка, которую закрепляют над пупочным кольцом или под ним. Данный способ можно применять при наличии грыж любого размера, даже крупных.
Детям до 5 лет операции делают редко (в основном их проводят при ущемлении грыж). Как уже упоминалось, у таких маленьких пациентов выпячивания часто проходят сами по себе. Поэтому применяется консервативная терапия, заключающаяся в использовании бандажных повязок или пластыря, назначении лечебного массажа и специальной гимнастики.
Профилактика пупочных грыж
Профилактика пупочной грыжи направлена на укрепление мышц живота и избежание повышения внутрибрюшного давления. Для того чтобы не накапливались лишние килограммы и не возникали запоры и, стоит придерживаться здорового питания. Если избыток веса уже есть, следует постепенно (не резко!) от него избавиться. Укрепить мышцы живота поможет регулярная умеренная физическая активность, включающая в себя упражнения на пресс. Следует избегать сильных физических нагрузок и поднятия тяжестей.
Во время беременности рекомендуется носить специальный бандаж (только после консультации с врачом — это приспособление показано не всем будущим мамам).
Источник
Омфалоцеле у плода – врожденное патологическое грыжевое выпячивание за пределы передней стенки живота, состоящее из покрытых висцеральной брюшиной внутренних органов. Есть еще и другие названия этой патологии: «грыжа пупочного канатика» и «эмбриональная грыжа». Эта аномалия развития проявляется выходом через ворота грыжи в области пупка петель кишечника, печени, желудка или других органов.
Ее развитие может провоцироваться разными факторами, а само отклонение в развитии передней стенки живота может диагностироваться еще во время проведения УЗИ плода. Клинические рекомендации по лечению этой врожденной аномалии всегда однозначны – коррекция проводится исключительно хирургически.
Она заключается в поэтапном погружении компонентов грыжи (то есть находящихся в ней органов) обратно в брюшную полость. Впоследствии обязательно выполняется пластика самой передней стенки.
Омфалоцеле у плода – врожденная патологи, нуждающаяся в обязательной хирургической коррекции.
Общие сведения об аномалии
Впервые омфалоцеле описал хирург А. Паре (Франция) еще в 1634 году. Он характеризовал аномалию как грыжу пупочного кольца. Сейчас ученые не могут с точностью установить частоту возникновения этой аномалии, так как в подавляющем большинстве случаев подобные гестации закачиваются выкидышами или преждевременными родами. Омфалоцеле выявляется у 2 новорожденных из 10000.
По наблюдениям специалистов, чаще омфалоцеле выявляется среди представителей европеоидной расы – до 85%. У негроидной – около 13%, около 2% у монголоидной. Чаще грыжа формируется у плодов тех беременных, которым уже исполнилось 35 лет. Особенно часто грыжа появляется у плодов мужского пола – в 1, 5 раза, чем среди девочек.
Прогноз исхода данной аномалии во многом зависит от клинического случая. При изолированной форме грыжи и правильном своевременном лечении прогноз обычно положительный.
Причины
Основная причина формирования рассматриваемой аномалии кроется в том, что физиологическая грыжа во время развития плода в утробе матери вправляется неправильно. Этот процесс может вызываться рядом факторов:
- неправильное формирование передней стенки живота или кольца пупка;
- дефекты кишечника;
- генетические нарушения;
- частичное погружение органов в брюшную полость.
В норме физиологическая пупочная грыжа вправляется до 2,5 месяцев гестации. Если механизм ее самовправления нарушается, то у плода развивается омфалоцеле.
Наследственную предрасположенность к формированию омфалоцеле установить получается редко, но этот факт указывает на возможную генетическую причину данной патологии.
Повышать риск развития этой аномалии могут такие сопутствующие факторы:
- пагубные привычки матери;
- возраст после 35 лет, повышающий риск возникновения таких хромосомный аномалий, как синдромы Эдвардса и Патау;
- OEIS комплекс;
- пентада Кантрелла;
- неправильный прием лекарств;
- синдром амниотических тяжей;
- синдром Беквита – Видемана.
Нередко способствовать развитию аномалии может не один, а сразу несколько предрасполагающих факторов.
Классификация
Детские хирурги в зависимости от размера омфалоцеле выделяют такие формы аномалии:
- большая – диаметр дефекта стенки живота более 10 см, в грыжевом мешке расположены не только кишечные петли, но и внутренние органы (печень, желудок и пр.);
- средняя – диаметр около 5–10 см, в мешке присутствует 2–4 кишечные петли;
- малая – диаметр не превышает 5 см, в составе грыжи 1–2 кишечные петли.
Чаще всего обнаруживается малая эмбриональная грыжа. Как правило, она становится следствием хромосомных нарушений.
Омфалоцеле у плода может быть:
- изолированное – у будущего малыша существует лишь грыжа пупочного кольца, а других внутриутробных аномалий нет;
- сочетанная – кроме омфалоцеле, у будущего малыша есть другие хромосомные мутации, аномалии развития мочеполовой или сердечно-сосудистой системы (обычно это какие-либо скелетные пороки, дисплазии тазобедренных суставов или грыжи пищеводного отверстия диафрагмы).
Чаще всего омфалоцеле обнаруживается еще вовремя УЗИ, которое проводится во время гестации.
Проявления
Состояние у новорожденного с омфалоцеле после рождения зависит от степени выраженности эмбриональной грыжи, сопутствующих проблем гестации и состояния здоровья. Нередко роды при этой аномалии происходят преждевременно, и новорожденный появляется на свет с весом от 1,5 кг или меньше.
Признаки омфалоцеле заметны уже сразу после родоразрешения. Дефект визуализируется по средней линии пупочного кольца. Он выглядит, как мешкообразное выпячивание, в котором располагаются покрытые висцеральной брюшиной кишечные петли, желудок или другие органы.
Размеры омфалоцеле вариабельны. В 10–20% случаев возможен разрыв грыжи еще в утробе или после рождения малыша.
Пуповина также включена в состав грыжи. При осмотре мышц передней стенки живота отмечается их нормальное развитие.
Нередко это нарушение развития сочетается с другими дополнительными пороками. Это могут быть деформации позвоночника или других костных структур, отсутствие заднепроходного канала, ануса и др.
Данные сочетанные патологии влияют на рекомендации доктора относительно хирургической коррекции. Именно поэтому решение о том, что делать для устранения существующих аномалий, принимается только индивидуально после проведения детального обследования малыша.
Лечение
Если омфалоцеле обнаруживается еще до родов, то родоразрешение проводится в перинатальном центре в условиях развернутой операционной. Метод ведения родов определяется размерами выявленной эмбриональной грыжи. Если она малая или средняя, то роды проводятся естественным путем. При больших размерах выполняется кесарево сечение, снижающее риски и для матери, и для малыша.
После появления ребенка с омфалоцеле на свет тактика лечения определяется клиническим случаем.
Если хирургическая коррекция не может проводиться сразу, то используются консервативные методики. Обычно подобная тактика избирается при больших грыжах или их комбинациях с другими пороками.
Эмбриональная грыжа может оперироваться не сразу.
Терапия направляется на создание уплотненной корки и рубца. Подобная тактика иногда способна трансформировать омфалоцеле в массивную грыжу, которая позднее подвергается устранению при помощи операции. Для терапии используют дубящие препараты. Их наносят 2–3 раза на протяжении дня на зафиксированную на пуповину грыжу.
Консервативная терапия при омфалоцеле назначается в крайне редких случаях, так как на ее фоне высок риск развития заражения крови, разрыва оболочек и спаек.
Хирургическая коррекция может проводиться на 1–2 день жизни малыша. Тактика операции определяется клиническим случаем. Иногда бывает достаточно одного вмешательства. Однако в некоторых случаях операции проводятся поэтапно, и для устранения дефекта их выполняется несколько. Примерно в 5–7 месяцев грыжа удаляется и проводится пластика передней стенки живота.
После операции малыша помещают в кувез, в котором создается оптимальный температурный режим. Ребенку назначается медикаментозная терапия, вводится зонд в желудок через нос или рот, выполняется искусственная вентиляция легких. После длительного лечения назначается курс реабилитации.
Понять, что это такое – омфалоцеле можно по видео, предоставленному в этой публикации. Это грыжевое образование состоит из петель кишечника и может содержать внутренние органы. Его лечение проводится хирургическим путем. Иногда для получения желаемого результата выполняется несколько поэтапных операций.
Также интересно почитать: отошли воды через сколько рожать
Источник
Эмбриональная грыжа — это порок развития, который возникает у плода еще в период внутриутробного формирования. В большинстве случаев подобный дефект возникает из-за слабости мышечного и связочного аппарата, неспособного справиться даже с нормальным брюшным давлением. Чаще подобные грыжи возникают у недоношенных детей. Нередко младенцы появляются на свет уже с выраженными признаками такого дефекта. Чаще подобные аномалии развития возникают у мальчиков.

Эмбриональная грыжа — это порок развития, который возникает у плода еще в период внутриутробного формирования.
Причины возникновения болезни
Появление грыжи живота связано с тем, что к 12 неделе беременности петли кишечника плода еще не заходят в брюшную полость. Часто подобный дефект появляется у детей, имеющих трисомию в 18 и 21 паре хромосом. При наличии данных генетических мутаций подтверждается синдром Дауна и Эдвардса.
Процесс формирования кишечника из простой трубки в полноценный орган начинается с 5 недели. В норме он сильно увеличивается в размере и проникает в брюшную полость. Если этот процесс затягивается, петли начинают давить на переднюю стенку брюшной полости, становясь причиной формирования грыжевого мешка. Считается, что способствует образованию грыжи живота у плода следующие неблагоприятные факторы:
- прием алкоголя будущей матерью;
- курение;
- использование некоторых медикаментов;
- беременность после 35 лет;
- наличие генетических аномалий у женщины.
Некоторые исследователи этого заболевания указывают на возможность наследственной предрасположенности к развитию данного дефекта. Если у обоих родителей была подобная аномалия при рождении, риск ее появления у их ребенка высок.
Симптомы заболевания
Нередко даже во время беременности врачи могут определить, есть ли пупочная грыжа у плода, используя существующие методы перинатальной диагностики. После появления ребенка на свет подобный дефект становится более очевидным. К ярким проявлениям грыжи живота относятся:
- выпячивание области пупка;
- увеличение образования при плаче или напряжении ребенком брюшных мышц;
- повышенный диаметр пупочного кольца.
Из-за наличия грыжи живота ребенок становится беспокойным. Он может ощущать боли. Это негативным образом отражается на качестве сна младенца и его общем самочувствии. В тяжелых случаях у ребенка могут наблюдаться приступы тошноты и симптомы, указывающие на непроходимость кишечника.

Из-за наличия грыжи живота ребенок становится беспокойным. Он может ощущать боли. Это негативным образом отражается на качестве сна младенца и его общем самочувствии.
Диагностика
Если данная аномалия развития имеет выраженный характер, есть возможность выявить ее еще в 1 триместре благодаря лабораторным и инструментальным методам исследования, которые могут быть задействованы без вреда для плода. Мощные аппараты УЗИ позволяют определить данную патологию на 11-14 недели гестации и составить точный прогноз возможных отклонений у ребенка. В лабораторных анализах крови матери выявляется повышенный уровень а-фетопротеина.
Грыжу живота у новорожденного ребенка в первые часы его жизни выявляют педиатры, работающие в родильном отделении. Внешних проявлений заболевания достаточно для постановки диагноза. Может быть показано проведение УЗИ исследования органов брюшной полости младенца.
Классификация
Наиболее распространенная классификация омфалоцеле, т. е. врожденных грыж живота, в первую очередь учитывает размеры дефекта. Согласно этому параметру, выделяются малая, средняя и большая формы патологии. Наиболее часто встречается малая форма грыжи, при которой дефект не превышает 5 см. В грыжевом мешке в этом случае содержится не более 1-2 петель кишечника.
Грыжа средних размеров подтверждается, когда дефект достигает размеров от 5 до 10 см. В грыжевой мешок могут выпадать от 2 до 4 петель кишечника. Наиболее опасными являются большие грыжи, размер которых превышает 10 см. В такие дефекты могут выпадать не только петли кишечника, но и печень, желудок и другие органы.
Грыжи живота подразделяются на изолированные и сочетанные. В первом случае, кроме данного дефекта, не выявляется никаких дополнительных врожденных патологий. При сочетанной грыже живота обнаруживаются хромосомные мутации, провоцирующие и другие нарушения, в т. ч. пороки сердечно-сосудистой системы, дисплазия тазобедренных суставов и т. д.

Наиболее распространенная классификация омфалоцеле, т. е. врожденных грыж живота, в первую очередь учитывает размеры дефекта.
Способы лечения
При внутриутробном выявлении грыжи у плода и определения степени выраженности дефекта, его опасности для матери и ребенка врачи могут рекомендовать тот или иной путь родоразрешения. Если дефект невелик, допускается естественное родоразрешение, но при больших дефектах требуется кесарево сечение. Физиологическая эмбриональная грыжа может лечиться как консервативными, так и оперативными методами, в зависимости от объемов образования и общего состояния ребенка.
В ряде случаев устранить подобную проблему можно, используя бандаж, массаж и другие физиотерапевтические методы. Если состояние ребенка удовлетворительное, при малых и среднего размера грыжах может быть рекомендовано проведение пластики грыжевых ворот и вправление выпавших органов.
При больших образованиях назначается консервативная терапия, т. к. в этом случаев наблюдается выпячивание в образование и внутренних органов. При таких дефектах оперативное вмешательство откладывается до времени, когда ребенку исполнится 3-5 лет. До этого усилия направляются на формирование поверх дефекта плотной корки, трансформирующей его в вентральную грыжу, которую в дальнейшем можно прооперировать без вреда для здоровья ребенка.
Для достижения такого эффекта используют препараты, содержащие дубильные вещества. Наиболее часто применяется для обработки пораженной области нитрат серебра и перманганат калия. Поверх обязательно накладывают асептические повязки.

В ряде случаев устранить подобную проблему можно, используя бандаж.
Массаж
При грыжах малого размера большую пользу может принести массаж. Он способствует притоку крови к брюшной стенке и скорейшему заращиванию дефекта. Массаж назначается в комплексе с ЛФК. Перед началом процедуры необходимо вправить содержимое грыжевого мешка мягким нажатием пальцами на пораженную область.
Массаж выполняется безболезненными мягкими движениями, которые не должны вызывать у ребенка дискомфорт. Манипуляции можно выполнять только теплыми руками. Допускаются легкие поглаживания живота по кругу. Хороший эффект дает массаж разглаживающими движениями в зоне косых мышц. Кроме того, рекомендуется делать массаж встречными движениями ладоней вверх и вниз по заднебоковой части грудной клетки. Техника проведения массажа и выполнения ЛФК должна быть тщательно рассмотрена под контролем специалиста. В дальнейшем данные процедуры выполняются на дому.
Выкладывание на животик
При небольших грыжах устранить дефект помогут процедуры выкладывания на животик. В таком положении давление снизу будет препятствовать прободению петель кишечника в полость грыжевого мешка и даст возможность развивающимся мышцам и связкам быстрее зарастить имеющийся дефект. Это упражнение нередко применяется в качестве профилактики появления подобных дефектов и для снижения интенсивности симптомов кишечной колики.
Упражнение можно начинать делать с первых дней жизни ребенка. Его укладывают на мягкую поверхность и оставляют в таком положении на 10-15 минут. Позднее длительность процедуры можно увеличивать. В таком положении ребенок инстинктивно начинает напрягать мышцы плеч, рук, ног, спины и шеи. При этом минимален риск повышения давления в брюшной полости и увеличения имеющегося грыжевого мешка.

При небольших грыжах помогут процедуры выкладывания на животик.
Питание малыша
Лучшим вариантом питания для новорожденного ребенка является грудное молоко. Если мать будет выполнять все рекомендации врача, касающиеся подбора своего рациона, у ребенка не будет возникать проблем с пищеварением. При отсутствии грудного молока ребенок переводится на искусственное вскармливание.
Хирургическое вмешательство
Если возможность самостоятельного заращивания грыжи минимальна, может быть рекомендовано хирургическое вмешательство. При небольших грыжах может быть уже в первые дни жизни младенца выполнено вправление содержимого мешка с послойным зашиванием брюшной стенки, пластика и формирование пупка.
В случаях с крупными дефектами выполняется поэтапное хирургическое лечение. Сначала подшивается специальный силиконовый мешок, который постепенно подвязывается по мере погружения органов назад в брюшную полость. После того как грыжа у ребенка уменьшается до небольшого размера, выполняется вторая процедура, при которой проводится удаление мешка и подшивание стенок. Таким образом, остается минимальная вентральная грыжа. Последнюю часть оперативного лечения выполняют в 5-7 месяцев. В это время производится пластика брюшной стенки.
При крупных грыжах, которые приводят к выпадению не только кишечника, но и внутренних органов, процесс лечения может затянуться на 3 -5 лет. При правильном проведении оперативного вмешательства осложнения не возникают. В редких случаях возможны: развитие сепсиса, разрыв содержимого грыжевого мешка и спаечная болезнь.
Warning: file_get_contents(https://www.googleapis.com/youtube/v3/videos?id=CTtSkmuc9l8&part=id,contentDetails,snippet&key=AIzaSyBneuqXGHEXQiJlWUOv23_FA4CzpsHaS6I): failed to open stream: HTTP request failed! HTTP/1.0 403 Forbidden
in /var/www/u0833354/data/www/vseogryzhe.ru/wp-content/plugins/morkovnaya_fotogalereya/morkovnaya_fotogalereya.php on line 104
Warning: file_get_contents(https://www.googleapis.com/youtube/v3/videos?id=JsYvM36DEbc&part=id,contentDetails,snippet&key=AIzaSyBneuqXGHEXQiJlWUOv23_FA4CzpsHaS6I): failed to open stream: HTTP request failed! HTTP/1.0 403 Forbidden
in /var/www/u0833354/data/www/vseogryzhe.ru/wp-content/plugins/morkovnaya_fotogalereya/morkovnaya_fotogalereya.php on line 104
Профилактика
Физиологическая пупочная грыжа у плода тяжело поддается профилактике. Для снижения риска ее появления у ребенка семейным парам рекомендуется планировать беременность, проходя все необходимые обследования до ее наступления. Женщине обязательно нужно заблаговременно отказаться от вредных привычек. Для недопущения появления подобной патологии у плода будущей матери следует своевременно становиться на учет в женской консультации, проходить плановые обследования и выполнять рекомендации врача.
Источник
